ជំងឺរលាកលំពែងរ៉ាំរ៉ៃនិងជំងឺទឹកនោមផ្អែម
| ក្បាល | វេជ្ជសាស្ត្រ |
| មើល | អរូបី |
| ភាសា | រុស្ស៊ី |
| កាលបរិច្ឆេទបន្ថែម | 19.06.2015 |
មហាវិទ្យាល័យអប់រំបន្តនិងជំនាញវិជ្ជាជីវៈជំនាញវិជ្ជាជីវៈ
នាយកដ្ឋានព្យាបាលរោគវិទ្យានិងវេជ្ជសាស្ត្របន្ទាន់
ជំងឺទឹកនោមផ្អែមដោយសារជំងឺរលាកលំពែងស្រួចស្រាវឬរ៉ាំរ៉ៃ
ជំងឺទឹកនោមផ្អែមលំពែង
កន្លែងនៃជំងឺទឹកនោមផ្អែមលំពែងក្នុងចំណាត់ថ្នាក់ផ្សេងៗគ្នានៃជំងឺទឹកនោមផ្អែម
2. រោគសាស្ត្រនៃជំងឺទឹកនោមផ្អែមដោយសារតែជំងឺរលាកលំពែងស្រួចស្រាវឬរ៉ាំរ៉ៃ
3. អត្រាប្រេវ៉ាឡង់នៃជំងឺទឹកនោមផ្អែមដោយសារជំងឺរលាកលំពែងស្រួចស្រាវឬរ៉ាំរ៉ៃ
4. ការធ្វើរោគវិនិច្ឆ័យនៃជំងឺទឹកនោមផ្អែមដោយសារតែជំងឺរលាកលំពែងស្រួចស្រាវឬរ៉ាំរ៉ៃ
៤.១ ភាពស្មុគស្មាញរ៉ាំរ៉ៃនៃជំងឺទឹកនោមផ្អែមលំពែង
ការធ្វើរោគវិនិច្ឆ័យជំងឺទឹកនោមផ្អែមដែលមានជំងឺរលាកលំពែងរ៉ាំរ៉ៃ
6. ទិដ្ឋភាពព្យាបាលនៃជំងឺទឹកនោមផ្អែមលំពែង
ជំងឺទឹកនោមផ្អែមជំងឺទឹកនោមផ្អែមបន្ទាប់បន្សំទៅនឹងជំងឺនៃផ្នែកខាងក្រៅនៃក្រពេញលំពែងឬជំងឺទឹកនោមផ្អែមលំពែងគឺជារដ្ឋមួយដែលមានជំងឺទឹកនោមផ្អែមជាប់លាប់ដែលវិវឌ្ឍន៍ជាលទ្ធផលនៃជំងឺលំពែងដែលទទួលបានដែលការរំលោភលើមុខងារក្រពេញលំពែងនិង endocrine មានការរីកចម្រើន។ អ្នកជំងឺជាធម្មតាវិវត្តទៅជារោគសញ្ញាដែលទាក់ទងនឹងជំងឺហឺតប៉ុន្តែពួកគេបង្ហាញយ៉ាងច្បាស់នូវការកើនឡើងហានិភ័យនៃការថយចុះជាតិស្ករក្នុងឈាមនិងអស្ថេរភាពគ្លីសេ។
ជំងឺទឹកនោមផ្អែមបន្ទាប់ទាក់ទងនឹងជំងឺលំពែងត្រូវបានពិពណ៌នាដំបូងក្នុងឆ្នាំ ១៧៨៨ ដោយលោក Sir Thomas Cowley ដែលបានរាយការណ៍ពីករណីបុរសម្នាក់“ អាយុ ៣៤ ឆ្នាំរឹងមាំសុខភាពនិងធាត់” ដែលរងផលប៉ះពាល់ដោយជំងឺទឹកនោមផ្អែម” និង“ អស់កម្លាំងបន្តិចម្តង ៗ ហើយ។ ទោះបីមានការព្យាបាលក៏ដោយទីបំផុតគាត់បានស្លាប់ទៅហើយ។ នៅឯការធ្វើកោសល្យវិច័យ“ លំពែងពោពេញទៅដោយថ្មដែលត្រូវបានបង្កប់យ៉ាងរឹងមាំនៅក្នុងសារធាតុរបស់វា។ ពួកវាមានទំហំផ្សេងៗគ្នា។ ផ្ទៃរបស់វាមិនស្មើគ្នាដូចនឹងថ្មម៉្យាងទេ។ ចុងខាងស្តាំនៃលំពែងគឺពិបាកខ្លាំងណាស់ហើយហាក់ដូចជាបង្រួម។
ជាង ១០០ ឆ្នាំក្រោយមកនៅឆ្នាំ ១៨៨៩ មីងឃឺស្គីបានបង្ហាញថាការធ្វើកោសល្យវិច័យឡើងវិញនៃលំពែងនៅក្នុងសត្វឆ្កែបង្កឱ្យមានជំងឺទឹកនោមផ្អែមហើយនៅឆ្នាំ ១៩៤០ Schumaker បានកំណត់ថាយ៉ាងហោចណាស់ ២ ភាគរយនៃករណីទាំងអស់នៃជំងឺរលាកលំពែងស្រួចស្រាវនាំឱ្យមានជំងឺទឹកនោមផ្អែមធ្ងន់ធ្ងរ។ ទោះបីជាទទួលយកការពិតដែលថាជំងឺរលាកលំពែងស្រួចស្រាវកម្រឈានដល់ជំងឺទឹកនោមផ្អែមក៏ដោយក៏គ្រូពេទ្យចាប់ផ្តើមទទួលស្គាល់ជំងឺរលាកលំពែងរ៉ាំរ៉ៃឬជំងឺរលាកលំពែងស្រួចស្រាវដែលជាមូលហេតុទូទៅនៃការថយចុះជាតិស្ករ។
ជំងឺទឹកនោមផ្អែមគឺជាជំងឺមួយដែលមិនងាយឆ្លងទូទៅបំផុតនៅទូទាំងពិភពលោក។ នេះគឺជាបុព្វហេតុឈានមុខគេទី ៧ នៃការស្លាប់នៅសហរដ្ឋអាមេរិកនិងជារួមហានិភ័យនៃការស្លាប់ក្នុងចំណោមអ្នកដែលមានជំងឺទឹកនោមផ្អែមគឺមានប្រហែល ២ ដងនៃអ្នកដែលមិនមានជំងឺទឹកនោមផ្អែម។ អ្នកដែលមានជំងឺទឹកនោមផ្អែមមានការកើនឡើងហានិភ័យនៃការវិវត្តទៅជាជំងឺបេះដូង, ជំងឺដាច់សរសៃឈាមខួរក្បាល, ជំងឺខ្សោយតំរងនោមនៅដំណាក់កាលចុងក្រោយ, ការរលាកអវយវៈក្រោមក៏ដូចជាការចុះខ្សោយនៃចក្ខុនិងពិការភ្នែក។ តាមទស្សនៈសេដ្ឋកិច្ចសេដ្ឋកិច្ចប្រជាជនដែលមានជំងឺទឹកនោមផ្អែមត្រូវការធនធានសុខភាពយ៉ាងហោចណាស់ 2-3 ដងច្រើនជាងនេះបើប្រៀបធៀបនឹងមនុស្សដែលគ្មានវា។ សម្រាប់ហេតុផលទាំងនេះហើយដោយសារតែការរួមបញ្ចូលគ្នាជាមួយនឹងកត្តាហានិភ័យនៃជំងឺសរសៃឈាមបេះដូងដែលត្រូវបានគេស្គាល់រាប់បញ្ចូលទាំងជំងឺលើសឈាមជំងឺកង្វះឈាមក្រហមនិងការធាត់ការការពារនិងការធ្វើរោគវិនិច្ឆ័យទាន់ពេលវេលានៃជំងឺទឹកនោមផ្អែមនិងជំងឺទឹកនោមផ្អែមមានផលវិបាកគួរឱ្យកត់សម្គាល់។
ជំងឺរលាកលំពែងស្រួចស្រាវគឺជាដំណើរការរលាកមួយនៅក្នុងលំពែងដែលទាក់ទងនឹងជាលិការគ្រឿងកុំព្យូទ័រនិងភាពមិនគ្រប់គ្រាន់នៃប្រព័ន្ធនិងសរីរាង្គ។ ឧប្បត្តិហេតុប្រចាំឆ្នាំនៃជំងឺស្រួចស្រាវប្រែប្រួលជាមួយជំងឺរលាកលំពែងពី ១៣ ទៅ ៤៥/១០០០០០ នាក់។ ជំងឺរលាកលំពែងស្រួចស្រាវគឺជាជំងឺរលាកលំពែងទូទៅបំផុតហើយជំងឺហឺតគឺជារោគសញ្ញាដំបូងបង្អស់ដែលត្រូវបានប្រើក្នុងគំរូនៃការវិវត្ត។ hyperglycemia នេះជាក្បួនត្រូវបានគេចាត់ទុកថាជាបាតុភូតបណ្តោះអាសន្នដែលត្រូវបានដោះស្រាយទាំងស្រុងចំពោះអ្នកជំងឺស្ទើរតែទាំងអស់។ នេះពន្យល់ពីមូលហេតុដែលជាតិគ្លុយកូសក្នុងឈាមច្រើនតែត្រូវបានត្រួតពិនិត្យជាប្រចាំបន្ទាប់ពីត្រូវបានរំសាយចេញពីមន្ទីរពេទ្យ។ ទិន្នន័យអំពីអត្រាប្រេវ៉ាឡង់នៃជំងឺទឹកនោមផ្អែមនិងទឹកនោមផ្អែមដែលត្រូវបានធ្វើរោគវិនិច្ឆ័យថ្មីបន្ទាប់ពីជំងឺរលាកលំពែងស្រួចស្រាវមានលក្ខណៈផ្ទុយគ្នា។ របាយការណ៍ខ្លះបានបង្ហាញថាសសៃឈាមគ្លុយកូសត្រូវបានស្តារឡើងវិញពេញលេញហើយយោងទៅតាមអ្នកផ្សេងទៀតភាពមិនស្រួលរបស់វានៅតែបន្តកើតមានក្នុងផ្នែកសំខាន់នៃអ្នកជំងឺ។ ការសិក្សាថ្មីមួយក៏បានបង្ហាញផងដែរថាអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមបណ្តោះអាសន្នក្នុងជំងឺស្រួចគឺមានការកើនឡើងហានិភ័យក្នុងការវិវត្តទៅជាជំងឺទឹកនោមផ្អែម។ លើសពីនេះទៀតលទ្ធភាពនៃជំងឺទឹកនោមផ្អែមនិងជំងឺទឹកនោមផ្អែមបន្ទាប់ពីការកើតឡើងនៃជំងឺរលាកលំពែងស្រួចស្រាវនៅតែមិនច្បាស់ដូចជាភាពមិនប្រក្រតីនិងភាពធ្ងន់ធ្ងរនៃជំងឺរលាកលំពែងស្រួចស្រាវ។ ប្រហែលមួយភាគបួននៃករណីជំងឺរលាកលំពែងស្រួចស្រាវរីកចម្រើនហើយនាំឱ្យមានជំងឺរ៉ាំរ៉ៃ។
ជំងឺរលាកលំពែងរ៉ាំរ៉ៃគឺជាដំណើរការរលាកនិងត្រូវបានសម្គាល់ដោយដំបៅដែលមានការរីកចម្រើននិងបញ្ច្រាស់ជាចម្បងនៃ exocrine ហើយនៅដំណាក់កាលក្រោយការរលាកទងសួត endocrine នៃលំពែងអមដោយការជំនួសរបស់វាជាមួយនឹងជាលិកាសរសៃ។ ការកើតឡើងនៃជំងឺរ៉ាំរ៉ៃប្រចាំឆ្នាំប្រែប្រួលពី ៥ ទៅ ១២.១០០០០០ នាក់ដែលមានជំងឺរលាកលំពែងហើយអត្រាប្រេវ៉ាឡង់របស់វាគឺប្រហែល ៥០/១០០០០០ នាក់។ ការចូលរួមនៃជាលិកាលំពែង endocrine កើតឡើងនៅដំណាក់កាលចុងក្រោយនៃជំងឺ។ យោងតាមគោលការណ៍ណែនាំព្យាបាលសម្រាប់ការធ្វើរោគវិនិច្ឆ័យនិងការព្យាបាលជំងឺរលាកលំពែងរ៉ាំរ៉ៃនៃសមាគមក្រពះពោះវៀនរុស្ស៊ីក្នុងឆ្នាំ ២០១៣ សញ្ញានៃជំងឺខ្សោយលំពែងនិងក្រពេញ endocrine លេចឡើងនៅដំណាក់កាលទី ៣ នៃជំងឺរលាកលំពែងរ៉ាំរ៉ៃហើយជំងឺទឹកនោមផ្អែមវិវឌ្ឍន៍នៅដំណាក់កាលទី ៤ ដែលត្រូវបានសម្គាល់ដោយការរំលោភបំពាននៃលំពែង។
អ្នកជំងឺជាធម្មតាវិវត្តទៅជារោគសញ្ញាដែលទាក់ទងនឹងជំងឺហឺតប៉ុន្តែពួកគេមានការកើនឡើងហានិភ័យនៃការវិវត្តទៅជាការថយចុះជាតិស្ករក្នុងឈាមនិងអស្ថេរភាពគ្លីសេ។ ការថយចុះជាតិស្ករក្នុងឈាមទាក់ទងទៅនឹងថ្នាំអាំងស៊ុយលីនឬស៊ុលហ្វីនីញ៉ូមៀគឺជារឿងធម្មតាហើយច្រើនតែធ្ងន់ធ្ងរនិងយូរជាងនេះ។ ការថយចុះជាតិស្ករក្នុងឈាមគឺជាលទ្ធផលនៃការរំលោភលើការត្រួតពិនិត្យនិងការស្តារជាតិគ្លុយកូសឡើងវិញដោយសារតែការបញ្ចេញជាតិគ្លុយកូសមិនគ្រប់គ្រាន់ការធ្វើឱ្យមានប្រតិកម្មអាតូទីកខ្សោយនិងការធ្វើឱ្យថយចុះនៃការផលិតគ្លុយកូសដោយថ្លើម។ តាមទស្សនៈនៃវិធីព្យាបាលវាប្រហែលជាចាំបាច់ដើម្បីរក្សាកម្រិតគ្លុយកូសក្នុងឈាមខ្ពស់ជាងកំរិតធម្មតាក្នុងគោលបំណងដើម្បីជៀសវាងប្រតិកម្មជាតិស្ករក្នុងឈាមញឹកញាប់និងបង្កើនគុណភាពជីវិត។
ការធ្វើរោគវិនិច្ឆ័យមិនត្រឹមត្រូវនៃជំងឺទឹកនោមផ្អែមដោយសារជំងឺរលាកលំពែងស្រួចស្រាវឬរ៉ាំរ៉ៃនាំឱ្យមានការព្យាបាលវេជ្ជសាស្ត្រមិនគ្រប់គ្រាន់របស់អ្នកជំងឺទាំងនេះរួមជាមួយលក្ខខណ្ឌផ្សំគ្នា (រំលាយអាហារស្រូបយក។ ល។ ) ប៉ះពាល់ដល់ស្ថានភាពអាហារូបត្ថម្ភរបស់អ្នកជំងឺ។ លើសពីនេះទៀតការប្រើប្រាស់ទូទៅនៃការវះកាត់លំពែងនិងការរស់បានយូរនៃអ្នកជំងឺដែលមានជំងឺរលាកទងសួតរ៉ាំរ៉ៃហើយសំខាន់បំផុតការរីករាលដាលនៃជំងឺរលាកលំពែងរ៉ាំរ៉ៃបានបង្ហាញថាជំងឺទឹកនោមផ្អែមកើតឡើងដោយសារជំងឺរលាកលំពែងស្រួចស្រាវឬរ៉ាំរ៉ៃនឹងត្រូវការការយកចិត្តទុកដាក់បន្ថែមទៀតពីអ្នកជម្ងឺទឹកនោមផ្អែមនិងគ្រូពេទ្យឯកទេសខាងក្រពះ។
ដាក់ទឹកនោមផ្អែមលំពែងក្នុងចំណាត់ថ្នាក់ផ្សេងៗគ្នានៃជំងឺទឹកនោមផ្អែម
យោងតាមតំរូវការសំរាប់ការធ្វើរោគវិនិច្ឆ័យជម្ងឺទឹកនោមផ្អែមក្នុងទំរង់ទី ៥ នៃក្បួនដោះស្រាយនៃការព្យាបាលវេជ្ជសាស្ត្រសំរាប់អ្នកជម្ងឺទឹកនោមផ្អែមការធ្វើរោគវិនិច្ឆ័យជម្ងឺទឹកនោមផ្អែមគួរតែស្តាប់ទៅដូចជាជំងឺទឹកនោមផ្អែមដោយសារ (បង្ហាញពីហេតុផល) ។
យោងទៅតាមការធ្វើចំណាត់ថ្នាក់របស់សមាគមទឹកនោមផ្អែមអាមេរិកជំងឺទឹកនោមផ្អែមលំពែងគឺជាជំងឺទឹកនោមផ្អែមប្រភេទទី ៣ (T3cDM) ។ នៅក្នុងការណែនាំសម្រាប់ជំងឺទឹកនោមផ្អែមជំងឺទឹកនោមផ្អែមនិងជំងឺសរសៃឈាមបេះដូង EASD / ESC ជំងឺទឹកនោមផ្អែមលំពែងត្រូវបានចាត់ថ្នាក់ជាប្រភេទ "ជំងឺទឹកនោមផ្អែមជាក់លាក់ផ្សេងទៀត: ជំងឺទឹកនោមផ្អែមបន្ទាប់បន្សំបន្ទាប់ពីជំងឺមួយចំនួន (ជំងឺរលាកលំពែងរបួសឬការវះកាត់លំពែង)"
ចំណាត់ថ្នាក់នៃមូលហេតុនៃជំងឺទឹកនោមផ្អែមបណ្តាលមកពីជំងឺនៃលំពែង exocrine (T3cDM, សមាគមជំងឺទឹកនោមផ្អែមអាមេរិកឆ្នាំ ២០១៣)
ជំងឺរលាកលំពែង
2. ការរងរបួស / ការធ្វើចលនាឡើងវិញនៃលំពែង
3. Neoplasia
4. ជម្ងឺសរសៃរខួរក្បាល
5. ជំងឺ Hemochromatosis
6. ជំងឺរលាកលំពែង Fibrocalcule
7. អ្នកដទៃ។
2. រោគវិទ្យានៃជំងឺទឹកនោមផ្អែមដោយសារជំងឺរលាកលំពែងស្រួចស្រាវឬរ៉ាំរ៉ៃ
នៅតែមិនទាន់មានគំនិតច្បាស់លាស់អំពីយន្តការបង្កជំងឺនៃអរម៉ូនការរំលោភមុខងារអ័រម៉ូននៅក្នុងជំងឺរលាកលំពែងស្រួចស្រាវមិនមានក្បួនដោះស្រាយទូទៅសម្រាប់ការកែតម្រូវរបស់វា។ ការផ្សារភ្ជាប់គ្នារវាងកាយវិភាគសាស្ត្រនិងមុខងារជិតស្និទ្ធរវាងអេក - និងមុខងារ endocrine នៃលំពែងជៀសមិនរួចនាំឱ្យមានឥទ្ធិពលទៅវិញទៅមកនៅក្នុងជំងឺនៃសរីរាង្គនេះ។
ការបំផ្លាញលំពែងសម្រាប់ការវិវត្តនៃជំងឺទឹកនោមផ្អែមគួរតែមានលក្ខណៈទូលំទូលាយលើកលែងតែជំងឺមហារីកដែលបន្ថែមពីលើការកាត់បន្ថយបរិមាណកោសិកាបេតាដែលជាយន្តការរោគសាស្ត្រដទៃទៀត។ បទពិសោធន៍ជាមួយនឹងការប្រើប្រាស់វិធីវះកាត់លំពែងសរុបបង្ហាញថាសម្រាប់ការចាប់ផ្តើមនៃជំងឺទឹកនោមផ្អែមនោះជាលិការលំពែងជាង ៨០-៩០ ភាគរយត្រូវយកចេញ។ ដើម្បីបណ្តាលឱ្យមានការរំលាយអាហារគ្លុយកូសថយចុះខ្សោយការព្យាបាលលំពែងដោយផ្នែកនៅក្នុងខ្លួនមនុស្សគួរតែមានច្រើនជាង ៥០% នៃបរិមាណខណៈពេលដែលការព្យាបាលលំពែងសរុបបណ្តាលឱ្យកើតជំងឺទឹកនោមផ្អែម។ ចំពោះមនុស្សដែលមានសុខភាពល្អ hemipancreatectomy ត្រូវបានអមដោយការថយចុះភាពអត់ធ្មត់នៃគ្លុយកូសក្នុង 25% នៃករណីហើយតាមក្បួនមួយមិនលើសពី 20-25% នៃលំពែងដែលនៅសល់ត្រូវបានទាមទារដើម្បីធានាឱ្យមានភាពធម្មតានៃជាតិស្ករគ្លុយកូស។
នៅឆ្នាំ ១៨៩៦ Chiari បានស្នើអោយមានការរំលាយអាហារដោយស្វ័យប្រវត្តិនៃលំពែងដែលជាលទ្ធផលនៃការធ្វើឱ្យសកម្មមុននៃអង់ស៊ីមលំពែងដែលជាយន្តការក្នុងជំងឺរលាកលំពែងស្រួចស្រាវ។ ក្រោយមកទៀតវាបានបង្ហាញយ៉ាងច្បាស់ថាយ៉ាងហោចណាស់កោសិកាពាក់កណ្តាល acinar អាចត្រូវបានខូចខាតដោយមិនគិតពីសកម្មភាពរបស់ trypsinogen ។ រហូតមកដល់ពេលនេះរោគសាស្ត្រពិតប្រាកដនៃជំងឺរលាកលំពែងស្រួចស្រាវមិនទាន់ត្រូវបានគេសិក្សាពេញលេញទេទោះបីជាវាពឹងផ្អែកយ៉ាងខ្លាំងនិង / ឬសម្របសម្រួលដោយការឆ្លើយតបនៃការរលាកជាប្រព័ន្ធក៏ដោយ។ ប្រតិកម្មរលាកជាប្រព័ន្ធដែលនាំឱ្យមានជំងឺរលាកលំពែងភ្លាមៗនិងការបរាជ័យនៃសរីរាង្គជាច្រើនជាមួយនឹងអត្រាមរណភាពនៃ 7-15% អាចត្រូវបានគេសង្កេតឃើញនៅក្នុងអ្នកជំងឺ 20% ។ ការឆ្លើយតបនៃការរលាកជាប្រព័ន្ធត្រូវបានរក្សានិងគ្រប់គ្រងដោយការធ្វើឱ្យសកម្មនៃដំណើរការរលាកដែលត្រូវបានសំរបសំរួលដោយ cytokines, immunocytes និងប្រព័ន្ធបំពេញបន្ថែម។ ទន្ទឹមនឹងនេះប្រតិកម្មប្រឆាំងនឹងការរលាកត្រូវបានធ្វើឱ្យសកម្មសម្របសម្រួលដោយថ្នាំប្រឆាំងនឹងការរលាក cytokines និងថ្នាំប្រឆាំងនឹងការរលាក cytokine ។ ប្រតិកម្មប្រឆាំងនឹងការរលាកនេះអាចរារាំងការឆ្លើយតបនៃប្រព័ន្ធភាពស៊ាំដែលធ្វើឱ្យម្ចាស់ផ្ទះប្រឈមនឹងការឆ្លងប្រព័ន្ធ។ អ្វីដែលគួរឱ្យចាប់អារម្មណ៍នោះគឺកោសិកាបេតាលំពែងបង្ហាញពីឧបករណ៍ចាប់សញ្ញាការខូចខាតខាងក្នុងដែលពាក់ព័ន្ធនឹងរោគសាស្ត្រនៃជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ផងដែរ។
hyperglycemia នៅក្នុងជំងឺរលាកលំពែងស្រួចស្រាវគឺដោយសារតែការថយចុះនៃអាំងស៊ុយលីនការថយចុះនៃការប្រើប្រាស់គ្លុយកូសគ្រឿងកុំព្យូទ័រនិងបង្កើនការផលិតអរម៉ូនប្រឆាំងនឹងអ័រម៉ូន។ ជំងឺហឺតធ្ងន់ធ្ងរត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងជំងឺរលាកលំពែងធ្ងន់ធ្ងរជាងមុនហើយជាកត្តាធ្វើរោគវិនិច្ឆ័យមិនអំណោយផល។ ការរលាក hyperglycemia និងគ្លុយកូស៊ីតកើតឡើងក្នុងរយៈពេលប្រហែលជា ៥០ ភាគរយនៃអ្នកជំងឺរលាកលំពែងស្រួចស្រាវ។ កម្រិតនៃការអត់ធ្មត់គ្លុយកូសខ្សោយគឺជាការចង្អុលបង្ហាញពីភាពធ្ងន់ធ្ងរនៃជំងឺរលាកលំពែង។ ជាតិអាល់កុលបណ្តាលឱ្យខូចខាតដល់លំពែងធ្ងន់ធ្ងរនិងជំងឺរលាកលំពែងដែលមានជាតិអាល់កុលច្រើនតែមានភាពស្មុគស្មាញដោយសារការមិនអត់ធ្មត់ចំពោះជាតិស្ករ។ hyperglycemia អមជាមួយការវាយប្រហារនៃជំងឺរលាកលំពែងគឺជាលទ្ធផលនៃការខូចខាតដល់លំពែងនិងស្ថានភាពស្ត្រេសដែលមិនស្មុគស្មាញ។ ទាំងភាពធ្ងន់ធ្ងរនិងរយៈពេលនៃជំងឺមេតាប៉ូលីសនៅក្នុងកាបូអ៊ីដ្រាតគឺទាក់ទងទៅនឹងកម្រិតនៃការខូចខាតដល់ជាលិកាលំពែង។ ការសិក្សាអំពីដំណាក់កាលដំបូងនៃជំងឺរលាកលំពែងស្រួចស្រាវក្នុងឈាមកណ្តុរ (៥ ម៉ោងតាំងពីពេលចាប់ផ្តើមនៃជំងឺ) បានបង្ហាញពីការហើម, ជំងឺឬសដូងបាត, necrosis ខ្លាញ់, ការបំផ្លាញ acinar និងការជ្រៀតចូល leukocyte នៃផ្នែក exocrine នៃលំពែង, ខណៈពេលដែលកូនកោះ endocrine រក្សារចនាសម្ព័ន្ធធម្មតា, និងកោសិកា b ផ្ទុកបរិមាណគ្រប់គ្រាន់នៃ insu ។ ។ ទោះយ៉ាងណាក៏ដោយសមត្ថភាពក្នុងការបញ្ចេញអាំងស៊ុយលីនក្នុងការឆ្លើយតបទៅនឹងការរំញោចគ្លុយកូសត្រូវបានចុះខ្សោយយ៉ាងច្បាស់ (P> 0.05) ។ ស្ថាបត្យកម្មនៃកូនកោះលំពែងនៅតែមានដដែលជាមួយនឹងការផ្លាស់ប្តូរការរលាកយ៉ាងច្បាស់នៅក្នុងតំបន់ជិតខាង។ អ្នកបញ្ចូនគ្លុយកូសកោសិកា (គ្លូដ ២) ក្នុងការពិសោធមានកំហាប់ទាបដូច្នេះការធ្វើឱ្យចុះខ្សោយអាំងស៊ុយលីនក្នុងលំពែងស្រួចស្រាវប្រហែលជាទាក់ទងនឹងការលំបាកក្នុងការដឹកជញ្ជូនគ្លុយកូសទៅក្នុងកោសិកាខ។
ចំពោះអ្នកជំងឺដែលមានជំងឺរលាកលំពែងស្រួចស្រាវកម្រិតអាំងស៊ុយលីនប្លាស្មាគឺទាបជាងអ្នកដែលមានសុខភាពល្អ។ ការសំងាត់អាំងស៊ុយលីនក្នុងការឆ្លើយតបទៅនឹងគ្លុយកូសឬគ្លូហ្គោនគឺខ្សោយខណៈពេលដែលអាល់ណាន់ណុននាំឱ្យមានការកើនឡើងធម្មតានៃកម្រិតអាំងស៊ុយលីនប្លាស្មា។ ជាមួយនឹងការថយចុះអាំងតង់ស៊ីតេនៃដំណើរការស្រួចស្រាវការផលិតអាំងស៊ុយលីនធម្មតាទំនងជាត្រូវបានស្តារឡើងវិញ។ កំហាប់ប្លាស្មាគ្លីនហ្គីនកើនឡើងហើយជាធម្មតានៅតែខ្ពស់ក្នុងរយៈពេលយ៉ាងហោចណាស់ ១ សប្តាហ៍។ ការរួមបញ្ចូលគ្នានៃជំងឺ hyperglucagonemia និង hypoinsulinemia គឺគ្រប់គ្រាន់ដើម្បីពន្យល់ពីការវិវត្តនៃជំងឺ ketoacidosis និងការកើតឡើងដ៏កម្រនៃជំងឺទឹកនោមផ្អែម។
បន្ថែមពីលើការបង្កើនកម្រិតគ្លុយកូសនៅក្នុងអ្នកជំងឺមួយចំនួនតូចដែលមានជំងឺរលាកលំពែងស្រួចស្រាវនិងកង្វះប្រវត្តិជំងឺលើសឈាមការប្រមូលផ្តុំជាតិខ្លាញ់ក្នុងសេរ៉ូមអាចកើនឡើង។ សេរ៉ូមទ្រីគ្លីសេរីដ> ១០០០-២០០០ មីលីក្រាម / dl ចំពោះអ្នកជំងឺប្រភេទ ១, IV ឬ V hyperlipidemia (ការបែងចែកប្រភេទ Fredrickson) គឺជាកត្តាហានិភ័យនៃជំងឺរលាកលំពែងស្រួចស្រាវ។ ការប្រមូលផ្តុំប្លាស្មានៃអាស៊ីតខ្លាញ់សេរីកើនឡើងបន្ទាប់ពីជំងឺរលាកលំពែងស្រួចស្រាវដែលបណ្តាលមកពីការថយចុះកម្តៅអាំងស៊ុយលីននិងការកើនឡើងនៃកំហាប់គ្លុយកូសនិង cortisol ។ ទោះបីជាការពិតដែលថាការផ្លាស់ប្តូរបរិយាកាសអ័រម៉ូនក្នុងជំងឺរលាកលំពែងស្រួចស្រាវអាចរួមចំណែកដល់ការវិវត្តនៃជំងឺ ketoacidosis នេះក៏ដោយតែនេះជាព្រឹត្តិការណ៍ដ៏កម្រមួយដោយសារតែការការពារនៃការបន្សល់ទុកនូវអាំងស៊ុយលីនដែលនៅសេសសល់គឺគ្រប់គ្រាន់ក្នុងការទប់ស្កាត់ lipolysis និង ketogenesis និងដោយសារតែការបញ្ចេញជាតិគ្លុយកូសមិនគ្រប់គ្រាន់។
លំដាប់ពិតប្រាកដនៃព្រឹត្តិការណ៍ដែលនាំឱ្យមានជំងឺរលាកលំពែងរ៉ាំរ៉ៃមិនត្រូវបានកំណត់ពេញលេញទេ។ ការសិក្សាពិសោធបានបង្ហាញថាការបំផ្លាញរំញោចបង្កឱ្យមានការផ្ទុះឡើងនៃប្រភេទអុកស៊ីសែនដែលមានប្រតិកម្ម, ការបញ្ចេញ cytokines និងការថយចុះនៃសារធាតុប្រឆាំងអុកស៊ីតកម្មជាបន្តបន្ទាប់ដែលនាំឱ្យមានជំងឺរលាកលំពែង, i.e. ការការពារនៃការ exocytosis apical ដោយកោសិកា acorn លំពែង។ កោសិកាទាំងនេះសំរួលអង់ស៊ីមដែលត្រូវបានសំយោគថ្មីទៅក្នុងឡាំហ្វាទិចនិងសរសៃឈាមបណ្តាលអោយមានប្រតិកម្មរលាក។ ថ្មីៗនេះវាត្រូវបានគេរាយការណ៍ថា cyclooxygenase 2 ដែលជានិយតករលេចធ្លោនៃផលិតកម្ម prostaglandin ដើរតួនាទីយ៉ាងសំខាន់ក្នុងការបង្ករោគនៃការបំផ្លាញដល់ផ្នែកខាងក្រៅនិង endocrine ក្នុងជំងឺរលាកលំពែងរ៉ាំរ៉ៃ។
តាមពិតកូនកោះលែនហេនត្រូវបានថែរក្សាយ៉ាងល្អបើប្រៀបធៀបទៅនឹងកំរិតនៃការបំផ្លាញកោសិកាអាណូហ្សែន។ ពេលខ្លះលំពែងអាចមានលក្ខណៈធម្មជាតិដោយសារការបាត់បង់ជាលិកា exocrine ទាំងស្រុងរួមជាមួយការអភិរក្សនៃសមាសធាតុ endocrine របស់វា។នៅក្នុងកូនកោះដែលនៅសេសសល់ការរៀបចំផ្នែកនៃផ្នែក endocrine នៃចំនួនកោសិកាកើតឡើងជាមួយនឹងការបាត់បង់កោសិកាបេតាធំជាងសមាមាត្រនៃកោសិកាអាល់ហ្វាដែលនាំឱ្យមានការផ្លាស់ប្តូរសមាមាត្រធម្មតា ២: ១ ចំនួនកោសិកាដីសណ្តតាមក្បួននៅតែមានសភាពធម្មតាហើយមានការកើនឡើងបន្តិចនៃចំនួនកោសិកាភី។ កោះដែលព័ទ្ធជុំវិញដោយជាលិកា acinous ធម្មតាដែលជាក្បួនមានសមាសធាតុស៊ីតូទិកធម្មតាដែលបង្ហាញពីប្រសិទ្ធភាព trophic នៃលំពែង exocrine ។ malabsorption ដែលកើតឡើងនៅក្នុងជំងឺរលាកលំពែងរ៉ាំរ៉ៃក៏អាចបណ្តាលឱ្យមានការថយចុះនៃការសំងាត់នៃសរសៃពូទីនដែលជាលទ្ធផលអាចបណ្តាលឱ្យមានដំណើរការខុសប្រក្រតីនៃកោសិកាកូនកោះនិងការថយចុះភាពអត់ធ្មត់នៃជាតិគ្លុយកូស។
កំរិតខ្ពស់នៃជំងឺទឹកនោមផ្អែមត្រូវបានគេសង្កេតឃើញមានជំងឺរលាកលំពែងនៅតំបន់ត្រូពិកដែលមានរូបភាពគ្លីនិកដែលត្រូវបានគេទទួលស្គាល់យ៉ាងល្អ។ ទម្រង់នៃជំងឺរលាកលំពែងរ៉ាំរ៉ៃនេះត្រូវបានគេសង្កេតឃើញជាចម្បងលើកុមារនិងមនុស្សពេញវ័យវ័យក្មេងនៅតាមបណ្តាប្រទេសកំពុងអភិវឌ្ឍន៍តំបន់ត្រូពិក។ វាត្រូវបានគេនិយាយថា 60-70% នៃករណីទាំងអស់នៃជំងឺរលាកលំពែងរ៉ាំរ៉ៃនៅឥណ្ឌានិងចិនទំនងជាទាក់ទងនឹងជំងឺរលាកលំពែងត្រូពិក។ អត្រាប្រេវ៉ាឡង់របស់វាចំពោះអ្នកជំងឺទឹកនោមផ្អែមគឺមានភាពប្រែប្រួលខ្លាំងគឺពី ០,៥ ទៅ ១៦% នៅក្នុងប្រទេសឥណ្ឌានិងឈានដល់ ៨០% ក្នុងចំណោមអ្នកជំងឺវ័យក្មេងដែលប្រើអាំងស៊ុយលីននៅនីហ្សេរីយ៉ា។
ជំងឺទឹកនោមផ្អែមគឺជាផលវិបាកយឺតស្ទើរតែជាសកលនៃជំងឺរលាកលំពែងរ៉ាំរ៉ៃហើយជាទូទៅកើតឡើងក្នុងរយៈពេលដប់ឆ្នាំក្រោយការចាប់ផ្តើមនៃជំងឺរលាកលំពែងប៉ុន្តែកាន់តែទាក់ទងទៅនឹងអាយុរបស់អ្នកជំងឺ។ អ្នកជំងឺភាគច្រើនមានគ្រួសក្នុងស្បូនធំ ៗ ក្នុងកំឡុងពេលពិនិត្យដែលផ្នែកជីវសាស្ត្ររួមមានកង្វះប្រូតេអ៊ីន - កាឡូរីការប្រើប្រាស់ជាតិពុលដែលអាចបណ្តាលមកពីផ្សេងៗភាពមិនធម្មតានៃបំពង់លំពែងនិងអាចជាកត្តាកំណត់ហ្សែន។ ជំងឺទឹកនោមផ្អែមក្នុងករណីនេះជាក្បួនមានលក្ខណៈធ្ងន់ធ្ងរហើយការព្យាបាលដោយអាំងស៊ុយលីនត្រូវបានទាមទារទោះបីជាការសិក្សាអំពីរោគវិទ្យានិងប្រព័ន្ធភាពស៊ាំបង្ហាញពីការការពារផ្នែកខ្លះនៃកោសិកាអាំងស៊ុយលីន - វិជ្ជមាននៅក្នុងលំពែងរបស់អ្នកជំងឺដែលមានជំងឺរលាកលំពែង។ អាថ៌កំបាំងនៃអាំងស៊ុយលីនដែលនៅសល់ភាគច្រើនពន្យល់ពីការវិវត្តនៃ ketoacidosis ដ៏កម្រចំពោះអ្នកជំងឺដែលមានជំងឺរលាកលំពែង។
កត្តាជីវសាស្ត្រជាក់លាក់ជាក់លាក់ចំពោះជំងឺលំពែងអាចរួមចំណែកដល់ការមិនទទួលយកកាបូអ៊ីដ្រាត។ ឧទាហរណ៍ hypertriglyceridemia ត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងភាពធន់នឹងអាំងស៊ុយលីនហើយជាធម្មតាវានាំឱ្យមានជំងឺទឹកនោមផ្អែមធ្ងន់ធ្ងរ។ ជាតិអាល់កុលធ្វើឱ្យចុះខ្សោយនូវឥទ្ធិពលរបស់អាំងស៊ុយលីននិងនាំឱ្យមានការថយចុះនៃការអត់ធ្មត់គ្លុយកូសតាមរយៈការប៉ះពាល់ដោយផ្ទាល់ទៅថ្លើម។ ជាមួយនឹងជំងឺរលាកលំពែងតំណពូជដែលជាជំងឺលេចធ្លោដ៏កម្រមួយជំងឺទឹកនោមផ្អែមអាចវិវត្តនៅដំណាក់កាលចុងក្រោយហើយផលវិបាកនៃជំងឺទឹកនោមផ្អែមរយៈពេលយូរអាចកើតមាន។
ប្រវត្តិគ្រួសារវិជ្ជមាននៃជំងឺទឹកនោមផ្អែមអាចធ្វើឱ្យអ្នកជំងឺកើតជំងឺរលាកលំពែងរ៉ាំរ៉ៃរហូតដល់ការវិវត្តនៃជំងឺទឹកនោមផ្អែមនៅវ័យក្មេង។ អត្រាប្រេវ៉ាឡង់នៃជំងឺទឹកនោមផ្អែមដោយមិនមានទំនាក់ទំនងជាមួយជំងឺរលាកលំពែងគឺពិតជាខ្ពស់ជាងនៅក្នុងក្រុមគ្រួសាររបស់អ្នកជំងឺទាំងនោះដែលបានវិវត្តទៅជាជំងឺទឹកនោមផ្អែម។ ទោះជាយ៉ាងណាក៏ដោយការកើនឡើងគួរឱ្យកត់សម្គាល់នៃឧប្បត្តិហេតុនៃ HLA ប្រភេទ B8, DR3, DR4 និង DR3 / DR4 ត្រូវបានបង្ហាញចំពោះអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមបន្ទាប់ពីជំងឺរលាកលំពែងរ៉ាំរ៉ៃ។ វាត្រូវបានគេណែនាំថាស្វ័យប្រវត្តិកម្មអាចចូលរួមចំណែកក្នុងការវិវត្តទៅជាជំងឺទឹកនោមផ្អែមបន្ទាប់បន្សំទៅជាជំងឺរលាកលំពែងរ៉ាំរ៉ៃព្រោះថាអង្គបដិប្រាណទៅនឹងកោសិកា islet ត្រូវបានរកឃើញនៅក្នុងអ្នកជំងឺមួយចំនួនមុនពេលដែលជំងឺទឹកនោមផ្អែមចាប់ផ្តើម។ ទោះយ៉ាងណានេះនៅតែជាចំនុចមួយដដែល។ ជំងឺរលាកលំពែងរ៉ាំរ៉ៃស្វ័យប្រវត្តិត្រូវបានកំណត់ដោយការហើមរាលដាលនិងមានជំងឺសរសៃប្រសាទធ្ងន់ធ្ងរដែលត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងការជ្រៀតចូលនៃលំពែង exocrine នៃលំពែងដោយកោសិកា mononuclear ។ ជំងឺនេះអាចបណ្តាលឱ្យមានជំងឺរលាកលំពែងធ្ងន់ធ្ងរឬការបង្កើតដុំសាច់ដោយមានជម្ងឺមហារីកនិងមហារីកលំពែងហើយពេលខ្លះមហារីកលំពែងឬមហារីកកូនកណ្តុរត្រូវបានគេធ្វើរោគវិនិច្ឆ័យខុស។
ការផ្លាស់ប្តូរហ្សែនអាចបណ្តាលឱ្យមានភាពមិនគ្រប់គ្រាន់នៃលំពែង endocrine និង exocrine ការបង្កើតឡើងវិញនៃកោសិកាលំពែងត្រូវបានចុះខ្សោយដែលកំណត់ការថយចុះនៃម៉ាសកោសិកាបេតាដូចដែលត្រូវបានគេសង្កេតឃើញនៅក្នុងជំងឺរលាកលំពែងរ៉ាំរ៉ៃ។
ដំណើរការនៃសរសៃក្នុងលំពែងរ៉ាំរ៉ៃនាំឱ្យមានការថយចុះនៃម៉ាសបេតានិងអាចផ្លាស់ប្តូរដំណើរឈាមរត់របស់លំពែងដែលនាំឱ្យមានការថយចុះនៃការស្រូបយកកូនកោះការចុះខ្សោយការធ្វើឱ្យមានអាថ៌កំបាំងដល់កោសិកាបេតានិងការថយចុះនៃអរម៉ូនលំពែង។ ការបាត់បង់កោសិកាបេតាដែលកំពុងដំណើរការពន្យល់ពីការថយចុះនៃអាំងស៊ុយលីនៈការថយចុះនៃជាលិកាក្រពេញ endocrine កាន់តែច្រើនការថយចុះនៃការបំផ្លាញនៃអាំងស៊ុយលីននិងកម្រិតនៃការអត់ធ្មត់គ្លុយកូស។ ចំពោះអ្នកជំងឺទឹកនោមផ្អែមមានជំងឺទឹកនោមផ្អែមបន្ទាប់បន្សំទៅនឹងជំងឺរលាកលំពែងរ៉ាំរ៉ៃជាមួយនឹងការតមអាហារលឿនទៅមធ្យមការប្រមូលផ្តុំប្លាស្មានៃអាំងស៊ុយលីនអាចមានលក្ខណៈធម្មតាឬឡើងខ្ពស់។ ទោះយ៉ាងណាការសំងាត់អាំងស៊ុយលីនខ្សោយគឺមានវត្តមានជានិច្ច។ ការថយចុះនៃសក្តានុពលអតិបរិមាសម្រាប់ការសំងាត់អាំងស៊ុយលីនចំពោះអ្នកជំងឺទាំងនេះគឺជាក់ស្តែងហើយបង្ហាញពីការថយចុះនៃការផ្គត់ផ្គង់អាំងស៊ុយលីន។ នៅពេលដែលកម្រិតគ្លុយកូសលើសពី ១០ មីល្លីលីត្រ / អិល (១៨០ មីលីក្រាម / dl) អាំងស៊ុយលីនប្លាស្មានិងកំហាប់ C-peptide ច្រើនតែមិនអាចរកឃើញ។
ការឆ្លើយតបនៃកោសិកាបេតាទៅនឹងអាស៊ីដអាមីណូក៏ថយចុះផងដែរអាស្រ័យលើកំរិតនៃការស្លាប់របស់កោសិកាបេតានិងភាពធ្ងន់ធ្ងរនៃការអត់ធ្មត់គ្លុយកូសដែលខ្សោយ។
ការបំប្លែងសារជាតិ C-peptide ដែលជួយជំរុញដោយ Arginine អាចជារឿងធម្មតាចំពោះអ្នកជំងឺដែលមានជំងឺរលាកលំពែងរ៉ាំរ៉ៃនិងអន់ថយគ្លុយកូស។
មុខងារ Exocrine និង endocrine មានទំនាក់ទំនងគ្នាទៅវិញទៅមកដែលបង្ហាញពីទំនាក់ទំនងដោយផ្ទាល់រវាងដំណើរការរលាកនៅក្នុងជាលិកាលំពែង exocrine និងការវិវត្តនៃជំងឺទឹកនោមផ្អែម។ ការឆ្លើយឆ្លងពិតប្រាកដត្រូវបានរកឃើញរវាងការឆ្លើយតបអាំងស៊ុយលីនចំពោះការទទួលទានគ្លុយកូសក្នុងមាត់និងកំហាប់អង់ស៊ីមលំពែងនៅក្នុងទឹក duodenal បន្ទាប់ពីការគ្រប់គ្រងដោយចាក់បញ្ចូលសារធាតុ cholecystokinin-pancreosimine (CCK-PZ) ។ អ្នកជំងឺដែលមានជំងឺ steatorrhea មានការសម្ងាត់ C-peptide ទាបជាងអ្នកជំងឺដែលខ្សោយមុខងារខ្សោយ exocrine ។
ចំពោះបុគ្គលដែលមានសុខភាពល្អការទទួលទានជាតិគ្លុយកូសបណ្តាលឱ្យមានអាំងស៊ុយលីនខ្លាំងជាងការចាក់បញ្ចូលតាមសរសៃឈាមក្នុងបរិមាណសមមូលនៃគ្លុយកូសដែលជាលទ្ធផលនៃការធ្វើឱ្យសកម្មនៃប្រព័ន្ធបន្ថែម។ នៅក្នុងជំងឺរលាកលំពែងរ៉ាំរ៉ៃការសំងាត់នៃកត្តាបន្ថែម: cholecystokinin, gastrin, enteroglucagon, peptide insulinotropic ពឹងផ្អែកលើគ្លុយកូស (GIP) និង polypeptide ពោះវៀន vasoactive កាន់តែអាក្រក់ទៅ ៗ ។ ម៉្យាងវិញទៀតការសិក្សាថ្មីៗបានរាយការណ៍ថាមានការកើនឡើងនៃការបញ្ចេញនូវសារធាតុ peptide-1 (GLP-1) ដើម្បីឆ្លើយតបទៅនឹងការគ្រប់គ្រងគ្លុយកូសក្នុងមាត់ចំពោះអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមទាក់ទងនឹងជំងឺទឹកនោមផ្អែមបើប្រៀបធៀបជាមួយអ្នកជំងឺដែលមានការអត់ធ្មត់ធម្មតាឬខ្សោយ។ គ្លុយកូស។ ចំពោះអ្នកជំងឺទឹកនោមផ្អែមមានជំងឺទឹកនោមផ្អែមបន្ទាប់បន្សំទៅនឹងជំងឺរលាកលំពែងរ៉ាំរ៉ៃការឆ្លើយតបរបស់អាំងស៊ុយលីនទៅនឹង cholecystokinin គឺសមាមាត្រទៅនឹងកម្រិតនៃជំងឺទឹកនោមផ្អែម។ ផ្ទុយទៅវិញការសំងាត់អាំងស៊ុយលីនក្នុងការឆ្លើយតបទៅនឹងជីអាយភីត្រូវបានកាត់បន្ថយ។ ទោះយ៉ាងណាការចាក់បញ្ចូល GLP-1 ចំពោះអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមបន្ទាប់បន្សំទៅនឹងជំងឺរលាកលំពែងរ៉ាំរ៉ៃត្រូវបានអមដោយការថយចុះនៃជាតិគ្លុយកូសក្នុងឈាមនិងការកើនឡើងនូវកំហាប់ប្លាស្មារបស់ C-peptide ប្រតិកម្មនេះមិនខុសពីអ្វីដែលបានសង្កេតឃើញនៅក្នុងមនុស្សដែលមានសុខភាពល្អនោះទេ។ នៅក្នុងជំងឺទឹកនោមផ្អែមជំងឺទឹកនោមផ្អែមបន្ទាប់បន្សំទៅនឹងជំងឺរលាកលំពែងរ៉ាំរ៉ៃវានៅតែមិនទាន់ច្បាស់ថាតើមានអ័ក្សបន្ថែមមិនមានតុល្យភាពឬអាថ៌កំបាំងនៃអរម៉ូនពោះវៀននិងលំពែងផ្លាស់ប្តូរដំណាលគ្នា។ កំហាប់ប្លាស្មាកើនឡើងនៅក្នុងអ្នកជំងឺទឹកនោមផ្អែមដែលមានជំងឺរលាកលំពែងរ៉ាំរ៉ៃជាពិសេសបន្ទាប់ពីការដកអាំងស៊ុយលីន។ ម៉្យាងវិញទៀតកំរិតនៃការកើនឡើងនៃសារជាតិ cholecystokinin ទាក់ទងនឹងផ្លាស្មាត្រូវបានកាត់បន្ថយបើប្រៀបធៀបនឹងមុខវិជ្ជាដែលមិនមានជំងឺទឹកនោមផ្អែមឬអ្នកជំងឺទឹកនោមផ្អែមដែលមានជំងឺរលាកលំពែងរ៉ាំរ៉ៃ។
ចំពោះអ្នកជំងឺរលាកលំពែងរ៉ាំរ៉ៃការប្រមូលផ្តុំគ្លុយកូសធម្មតាត្រូវបានរក្សារហូតដល់ ២០-៤០% នៃម៉ាស់កោសិកាបេតាត្រូវបានបាត់បង់។ ទោះយ៉ាងណាកម្រិតនៃការបាត់កោសិកាបែតានេះត្រូវបានអមដោយការចុះខ្សោយនៃការបញ្ចេញអាំងស៊ុយលីនគ្លីសេរីនទោះបីជាការឆ្លើយតបទៅនឹង cholecystokinin និង arginine នៅតែធម្មតាក៏ដោយ។ ការផ្លាស់ប្តូរនៅក្នុងការឆ្លើយតបទៅនឹងកត្តាបង្កើននិងអាស៊ីតអាមីណូលេចឡើងនៅពេលដែលម៉ាសកោសិកាថយចុះ ៤០-៦០% ។ ទីបំផុតនៅពេលម៉ាស់កោសិកាថយចុះជាង ៨០-៩០%, ការតមអាហារលឿននិងការថយចុះកម្តៅអាំងស៊ុយលីនមានការវិវត្តទៅជាការឆ្លើយតបចំពោះអាថ៌កំបាំងទាំងអស់។ ការសម្ងាត់គ្លូកូកនៅក្នុងអ្នកជំងឺទាំងនេះគឺមានលក្ខណៈខុសប្លែកគ្នាហើយលក្ខខណ្ឌសំខាន់ពីរត្រូវបានទទួលស្គាល់។ ខណៈពេលដែលអ្នកជំងឺមួយចំនួនមានពិការភាពរួមគ្នានៅក្នុងអាំងស៊ុយលីននិងគ្លីកហ្គនហ្គោលអ្នកផ្សេងទៀតអាចបង្ហាញពីការថយចុះជាតិស្ករក្នុងឈាមធ្ងន់ធ្ងរនិងការប្រមូលផ្តុំជាតិស្ករក្នុងប្លាស្មាខ្ពស់។ លើសពីនេះទៀតការឆ្លើយតបរបស់គ្លីកហ្គនទៅនឹងការរំញោចជាមួយអាហ្គីនទីនឬអាឡាណាន់នត្រូវបានធ្វើឱ្យស្រពិចស្រពិលតែក្នុង ៥០% នៃអ្នកជំងឺដែលមានការអត់ធ្មត់គ្លុយកូសខ្សោយ។ ជាមួយនឹងការវិវត្តនៃជំងឺលំពែងសមត្ថភាពនៃកោសិកាអាល់ហ្វាក្នុងការឆ្លើយតបទៅនឹងការចុះខ្សោយនៃអរម៉ូនអាំងស៊ុយលីនចុះខ្សោយ។ ទោះយ៉ាងណាការផ្ទុកគ្លុយកូសក្នុងមាត់អាចត្រូវបានអមដោយការកើនឡើងនៃកម្រិតគ្លុយកូសក្នុងប្លាស្មាខណៈពេលដែលការឆ្លើយតបរបស់ហ្គូហ្គោលចំពោះការលេបថ្នាំសំងាត់និង cholecystokinin គឺធម្មតាឬកើនឡើង។
មានភាពចម្រូងចម្រាសអំពីធម្មជាតិម៉ូលេគុលនិងប្រភពនៃការបំលែងជាតិគ្លូហ្គូនចំពោះអ្នកជំងឺទឹកនោមផ្អែមដែលជាលទ្ធផលនៃជំងឺរលាកលំពែងរ៉ាំរ៉ៃ។ យ៉ាងហោចណាស់មាន ៤ ប្រភេទនៃគ្លុយកូសដែលមានប្រព័ន្ធភាពស៊ាំ (ទំងន់ម៉ូលេគុលច្រើនជាង ៥០,០០០ ៩,០០០,៣០០ និង ២០០០) ត្រូវបានកំណត់នៅក្នុងប្លាស្មារបស់បុគ្គលដែលមានសុខភាពល្អ។ គ្លូកូកមានទំងន់ម៉ូលេគុល ៣៥០០ គឺជាប្រភពដើមលំពែងនិងមានសកម្មភាពជីវសាស្ត្រពេញលេញ។ នេះគឺជាទំរង់តែមួយគត់ដែលឆ្លើយតបទៅនឹងការរំញោចជាមួយ arginine និងការបង្ក្រាប somatostatin ។ ការសិក្សាមុខងារនិងការវិភាគក្រូម៉ូសូមជួយទ្រទ្រង់សម្មតិកម្មនៃប្រភពដើមលំពែងនៃការបំលែងជាតិគ្លូហ្គូននៅក្នុងជំងឺរលាកលំពែងរ៉ាំរ៉ៃប៉ុន្តែការចូលរួមចំណែកដ៏សំខាន់នៃគ្លីតូកូកូសគ្លីនទៅនឹងកំហាប់ប្លាស្មារបស់វាដែលត្រូវបានវាស់ដោយ radioimmunoassay ក៏ទំនងដែរ។ ដូច្នោះហើយការផ្តោតអារម្មណ៍ជាមូលដ្ឋាននៃគ្លុយកូសក្នុងក្រពះកើនឡើងចំពោះអ្នកជំងឺទឹកនោមផ្អែម។
3. អត្រាប្រេវ៉ាឡង់នៃជំងឺទឹកនោមផ្អែមដោយសារជំងឺរលាកលំពែងស្រួចស្រាវឬរ៉ាំរ៉ៃ
ទិន្នន័យអំពីអត្រាប្រេវ៉ាឡង់នៃជំងឺទឹកនោមផ្អែមបន្ទាប់បន្សំទាក់ទងនឹងជំងឺលំពែងនៅតែមានតិចតួចប៉ុន្តែអត្រានៃជំងឺនេះគឺខ្ពស់ជាងអ្វីដែលគេជឿជាទូទៅ។ យោងតាមការសិក្សាចាស់ទឹកនោមផ្អែមលំពែងមានចំនួន ០.៥-១.៧ ភាគរយនៃករណីទាំងអស់នៃជំងឺទឹកនោមផ្អែម។ នៅក្នុងរបាយការណ៍ថ្មីៗនេះអត្រាប្រេវ៉ាឡង់នៃជំងឺទឹកនោមផ្អែមបន្ទាប់បន្សំត្រូវបានគេប៉ាន់ប្រមាណថាមាន ៩,២% នៃករណីនៅក្នុងក្រុមអ្នកជម្ងឺទឹកនោមផ្អែមអាល្លឺម៉ង់ ១៨៦៨ ដែលអ្នកជំងឺមិនមានលទ្ធភាពលំពែងនិងរូបភាពលំពែងមិនធម្មតាត្រូវបានគេកត់ត្រាទុក។ នៅក្នុងក្រុមផ្សេងទៀតនៃអ្នកជម្ងឺ autoantibody- អវិជ្ជមានឆ្នាំ ១៩២២ ដែលមានភាពមិនគ្រប់គ្រាន់នៃប្រព័ន្ធលំពែងនិងប្រព័ន្ធ endocrine និងការផ្លាស់ប្តូរលំពែងបែប morphological ធម្មតាមានតែ ៨% នៃករណីដែលត្រូវបានគេធ្វើរោគវិនិច្ឆ័យឃើញថាមានជំងឺទឹកនោមផ្អែមខណៈដែល ៨០% នៃករណីជំងឺទឹកនោមផ្អែមប្រភេទ ២ ត្រូវបានរកឃើញហើយ ១២% នៃអ្នកជំងឺ - ជំងឺទឹកនោមផ្អែមប្រភេទ ១ ។ ជាការពិតនៅក្នុងក្រុមប្រជាជននេះ ៧៦% នៃអ្នកជំងឺមានជំងឺរលាកលំពែងរ៉ាំរ៉ៃ, ៨% មានជំងឺ hemochromatosis, ៩% មានជំងឺមហារីកលំពែង, ៤% មានជំងឺរលាកខួរក្បាល, និងការព្យាបាលដោយលំពែងត្រូវបានអនុវត្ត ៣% នៃករណី។
អត្រានៃជំងឺរលាកលំពែងរ៉ាំរ៉ៃគឺខ្ពស់ជាងចំពោះមនុស្សដែលមានការទទួលទានគ្រឿងស្រវឹងច្រើនពេកនិងនៅក្នុងប្រទេសតំបន់ត្រូពិកដែលអត្រាប្រេវ៉ាឡង់នៃជំងឺទឹកនោមផ្អែមបន្ទាប់បន្សំទៅជាជំងឺរលាកលំពែងអាចឈានដល់ ៩០% ដែលកើនឡើងដល់ ១៥-២០% នៃអ្នកជំងឺទឹកនោមផ្អែមទាំងអស់។ ដូច្នេះអត្រាប្រេវ៉ាឡង់នៃជំងឺទឹកនោមផ្អែមដែលបណ្តាលមកពីជំងឺរលាកលំពែងគឺមិនត្រូវបានគេប៉ាន់ស្មាននោះទេការធ្វើរោគវិនិច្ឆ័យជំងឺទឹកនោមផ្អែមលំពែងត្រូវបានគេមើលរំលងជាញឹកញាប់ហើយជាទូទៅអ្នកជំងឺត្រូវបានគេធ្វើចំណាត់ថ្នាក់ខុស។
នៅក្នុងការធ្វើតេស្តគ្លីនិក ២៤ ដែលពាក់ព័ន្ធនឹងអ្នកជំងឺ ១១០២ នាក់ដែលមានជំងឺរលាកលំពែងស្រួចស្រាវជំងឺទឹកនោមផ្អែមនិង / ឬជំងឺទឹកនោមផ្អែមត្រូវបានគេសង្កេតឃើញនៅក្នុង ៣៧% នៃករណី។ អត្រាប្រេវ៉ាឡង់ទូទៅនៃជំងឺទឹកនោមផ្អែមជំងឺទឹកនោមផ្អែមនិងការព្យាបាលអាំងស៊ុយលីនបន្ទាប់ពីជំងឺលំពែងស្រួចស្រាវមាន ១៦ ភាគរយ ២៣ ភាគរយនិង ១៥ ភាគរយរៀងៗខ្លួន។ ជំងឺទឹកនោមផ្អែមដែលត្រូវបានគេធ្វើរោគវិនិច្ឆ័យឃើញថ្មីៗបានវិវត្តនៅក្នុងមនុស្ស ១៥% នៃមនុស្សក្នុងរយៈពេល ១២ ខែបន្ទាប់ពីការកើតមានជំងឺរលាកលំពែងដំណាក់កាលដំបូង។
ហើយហានិភ័យបានកើនឡើងយ៉ាងខ្លាំងក្នុងរយៈពេល ៥ ឆ្នាំ (ហានិភ័យទាក់ទងនឹង ២,៧) ។ និន្នាការស្រដៀងគ្នានេះត្រូវបានគេសង្កេតឃើញទាក់ទងនឹងការព្យាបាលអាំងស៊ុយលីន។
អ្នកជំងឺដែលមានជំងឺរលាកលំពែងស្រួចស្រាវច្រើនតែវិវត្តទៅជាជំងឺទឹកនោមផ្អែមនិង / ឬទឹកនោមផ្អែមបន្ទាប់ពីត្រូវបានរំសាយចេញពីមន្ទីរពេទ្យហើយហានិភ័យនៃការវិវត្តទៅជាជំងឺទឹកនោមផ្អែមគឺកើនឡើងទ្វេដងក្នុងរយៈពេល ៥ ឆ្នាំខាងមុខ។
ជំងឺទឹកនោមផ្អែមនិង / ឬជំងឺទឹកនោមផ្អែមត្រូវបានគេសង្កេតឃើញស្ទើរតែ ៤០ ភាគរយនៃអ្នកជំងឺបន្ទាប់ពីជំងឺរលាកលំពែងស្រួចស្រាវហើយជំងឺទឹកនោមផ្អែមត្រូវបានវិវត្តស្ទើរតែ ២៥% នៃអ្នកជំងឺបន្ទាប់ពីជំងឺរលាកលំពែងស្រួចស្រាវដែល ៧០% ត្រូវការការព្យាបាលអាំងស៊ុយលីនថេរ។ លើសពីនេះទៀតភាពធ្ងន់ធ្ងរនៃជំងឺរលាកលំពែងស្រួចស្រាវហាក់ដូចជាមានឥទ្ធិពលតិចតួចលើការវិវត្តនៃជំងឺទឹកនោមផ្អែមឬជំងឺទឹកនោមផ្អែមបន្ទាប់ពីជំងឺរលាកលំពែងស្រួចស្រាវ។ អ្នកជំងឺដែលមានជំងឺរលាកលំពែងស្រួចស្រាវមានអត្រាប្រេវ៉ាឡង់ខ្ពស់ជាងនៃជំងឺទឹកនោមផ្អែម (២០%) និងជំងឺទឹកនោមផ្អែម (៣០%) ។ ការវិភាគមេតាតំរែតំរង់ក៏បានបង្ហាញផងដែរថាហានិភ័យនៃការវិវត្តទៅជាជំងឺទឹកនោមផ្អែមឬជំងឺទឹកនោមផ្អែមបន្ទាប់ពីជំងឺរលាកលំពែងស្រួចស្រាវគឺឯករាជ្យនៃជំងឺអ៊ប៉សក៏ដូចជាអាយុនិងភេទ។ ការវិវត្តទាំងជំងឺទឹកនោមផ្អែមនិងជំងឺទឹកនោមផ្អែមកើតមានជាទូទៅនៅដើមដំបូងបន្ទាប់ពីជំងឺរលាកលំពែងស្រួចស្រាវ។ អត្រាប្រេវ៉ាឡង់នៃជំងឺទឹកនោមផ្អែមនិងទឹកនោមផ្អែមក្នុងរយៈពេល ១២ ខែបន្ទាប់ពីវគ្គដំបូងនៃជំងឺរលាកលំពែងស្រួចស្រាវមាន ១៩ ភាគរយនិង ១៥ ភាគរយរៀងៗខ្លួន។ ជាអកុសលមានតែការសិក្សាមួយប៉ុណ្ណោះដែលបានពិនិត្យអ្នកជំងឺទឹកនោមផ្អែមដែលមានជំងឺរលាកលំពែងស្រួចស្រាវដើម្បីកំណត់ថាតើពួកគេវិវត្តទៅជាជំងឺទឹកនោមផ្អែមប៉ុន្តែយោងតាមអក្សរសាស្ត្រស្តីពីជំងឺទឹកនោមផ្អែមអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមទំនងជាវិវត្តទៅជាជំងឺទឹកនោមផ្អែម។
ជំងឺរលាកលំពែងស្រួចស្រាវគឺជាមូលហេតុដែលត្រូវបានគេទទួលស្គាល់ចំពោះជំងឺទឹកនោមផ្អែម។ ខណៈពេលដែលការបាត់បង់កោសិកាលំពែងដោយសារតែ necrosis (ដោយមានឬគ្មានការវះកាត់) ត្រូវបានគេចាត់ទុកថាជាមូលហេតុចំបងនៃជំងឺទឹកនោមផ្អែមបន្ទាប់ពីជំងឺរលាកលំពែងស្រួចស្រាវក្នុងអ្នកជំងឺជាង ៧០% ទំហំនៃជំងឺវិកលចរិកមិនលើសពី ៣០% និង ៧៨% នៃអ្នកជំងឺត្រូវបានអភិរក្ស។ លើសពីនេះទៅទៀតវាមិនមានផលប៉ះពាល់នៃភាពធ្ងន់ធ្ងរនៃជំងឺលើហានិភ័យនៃការវិវត្តទៅជាជំងឺទឹកនោមផ្អែមនោះទេ។ នេះបង្ហាញថាជំងឺទឹកនោមផ្អែមបន្ទាប់ពីជំងឺរលាកលំពែងស្រួចស្រាវអាចវិវឌ្ឍន៍ដោយសារតែយន្តការខុសគ្នាពីជំងឺ necrosis ។
អង់ទីករទៅនឹងជាតិអាស៊ីត glutamic decarboxylase (IA2) ត្រូវបានគេរកឃើញចំពោះអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមដែលមានជំងឺទឹកនោមផ្អែមនិងជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ។ លើសពីនេះទៀតថ្មីៗនេះវាត្រូវបានគេណែនាំថាកត្តាមេតាប៉ូលីសមួយចំនួនដូចជាធាត់និង hypertriglyceridemia ធ្វើឱ្យអ្នកជំងឺមានហានិភ័យខ្ពស់នៃការវិវត្តទៅជាជំងឺរលាកលំពែងស្រួចស្រាវហៅថាជំងឺរលាកលំពែងស្រួចស្រាវហើយកត្តាទាំងនេះក៏អាចបង្កើនហានិភ័យនៃការវិវត្តទៅជាជំងឺទឹកនោមផ្អែមបន្ទាប់ពីជំងឺរលាកលំពែងស្រួចស្រាវ។ដោយសារមិនមានទិន្នន័យស្តីពីសូចនាករមេតាប៉ូលីសមុនពេលមានការវាយប្រហារដំបូងនៃជំងឺរលាកលំពែងស្រួចស្រាវការសិក្សានាពេលអនាគតនឹងត្រូវឆ្លើយសំនួរអំពីវត្តមាននៃជំងឺអូតូអ៊ុយមីនការផ្លាស់ប្តូររចនាសម្ព័ន្ធឬមុខងារដែលបង្ហាញពីការវិវត្តនៃជំងឺទឹកនោមផ្អែមនិងជំងឺទឹកនោមផ្អែមបន្ទាប់ពីជំងឺរលាកលំពែងស្រួចស្រាវ។
វាក៏គួរឱ្យកត់សម្គាល់ផងដែរថាវត្តមាននៃជំងឺទឹកនោមផ្អែមដែលមានពីមុនមកត្រូវបានគេចាត់ទុកថាជាកត្តាហានិភ័យនៃជំងឺរលាកលំពែងស្រួចស្រាវដែលសង្កត់ធ្ងន់លើមូលដ្ឋានស្មុគស្មាញសម្រាប់ការផ្លាស់ប្តូរមេតាប៉ូលីសដែលត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងជំងឺរលាកលំពែងស្រួចស្រាវ។
នៅពេលវិភាគនិន្នាការនៃជំងឺនេះទៅតាមពេលវេលាវាបង្ហាញថាអត្រាប្រេវ៉ាឡង់នៃជំងឺទឹកនោមផ្អែមជាទូទៅនិងជំងឺទឹកនោមផ្អែមជាពិសេសបានកើនឡើងគួរឱ្យកត់សម្គាល់ក្នុងរយៈពេលកន្លងមក។ វាគួរតែត្រូវបានគេទទួលស្គាល់ថាអត្រាប្រេវ៉ាឡង់នៃជំងឺទឹកនោមផ្អែមកើនឡើងយ៉ាងខ្លាំងបន្ទាប់ពីអាយុ ៤៥ ឆ្នាំហើយឥទ្ធិពលនៃភាពចាស់ទៅលើមុខងារកោសិកានិងការកើនឡើងនូវភាពធន់នឹងអាំងស៊ុយលីនដែលបណ្តាលមកពីភាពធាត់អាចពន្យល់ពីនិន្នាការនេះបាន។ ក្នុងចំណោមអ្នកជំងឺបន្ទាប់ពីជំងឺរលាកលំពែងស្រួចស្រាវ។ យន្ដការមួយទៀតដែលអាចទៅរួចគឺថាមនុស្សមួយចំនួនអាចទទួលរងការវាយប្រហារម្តងហើយម្តងទៀតនៃជំងឺរលាកលំពែងស្រួចស្រាវមុនពេលត្រូវបានពិនិត្យបន្ទាប់ពីរយៈពេល ៥ ឆ្នាំ។ នេះត្រូវបានគេរាយការណ៍នៅក្នុងការសិក្សាមួយចំនួនប៉ុន្តែនេះមិនត្រូវបានគេយកមកពិចារណានៅក្នុងភាគច្រើននៃការងារដែលបានរួមបញ្ចូលនោះទេ។ នេះមានន័យថាផលប៉ះពាល់នៃការវាយប្រហារម្តងហើយម្តងទៀតនៃជំងឺរលាកលំពែងស្រួចស្រាវលើហានិភ័យនៃជំងឺទឹកនោមផ្អែមនិងជំងឺទឹកនោមផ្អែមអាចបង្កើនអត្រាប្រេវ៉ាឡង់របស់ពួកគេជាមួយនឹងរយៈពេលនៃការតាមដាន។ វានៅតែមិនទាន់ដឹងថាតើការវាយប្រហារម្តងហើយម្តងទៀតនៃជំងឺរលាកលំពែងស្រួចស្រាវអាចបណ្តាលឱ្យបាត់បង់កោសិកាលំពែងដែលដើរតួជាយន្តការដែលអាចធ្វើទៅបានសម្រាប់ការវិវត្តនៃជំងឺទឹកនោមផ្អែមនិងលក្ខខណ្ឌទាក់ទង។
4. ការធ្វើរោគវិនិច្ឆ័យនៃជំងឺទឹកនោមផ្អែមដោយសារតែជំងឺរលាកលំពែងស្រួចស្រាវឬរ៉ាំរ៉ៃ
អ្នកជំងឺដែលមានទម្រង់ទឹកនោមផ្អែមបន្ទាប់បន្សំមានរោគសញ្ញាធម្មតាដែលទាក់ទងនឹងការឡើងកម្តៅខ្លាំងប៉ុន្តែការកើនឡើងហានិភ័យនៃការចុះជាតិស្ករក្នុងឈាមថយចុះ។ វគ្គនៃការថយចុះជាតិស្ករក្នុងឈាមទាក់ទងនឹងការព្យាបាលដោយប្រើអាំងស៊ុយលីនឬថ្នាំ sulfonylurea ច្រើនតែកើតមានជាធម្មតាហើយកាន់តែធ្ងន់ធ្ងរនិងអូសបន្លាយយូរជាញឹកញាប់នាំឱ្យចូលមន្ទីរពេទ្យនិងធ្វើឱ្យអ្នកជំងឺប្រឈមនឹងការស្លាប់។ ការថយចុះជាតិស្ករក្នុងឈាមកើតឡើងជាទូទៅបន្ទាប់ពីជំងឺរលាកលំពែងបណ្តាលឱ្យស្លាប់នៅ ២០-៥០% នៃអ្នកជំងឺ។ រូបភាពគួរឱ្យចាប់អារម្មណ៍បែបនេះគឺជាផលវិបាកនៃការរំលោភលើបទបញ្ជាប្រឆាំងនិងការស្តារគ្លុយកូសឡើងវិញ។ អសមត្ថភាពរបស់រាងកាយក្នុងការឆ្លើយតបយ៉ាងឆាប់រហ័សចំពោះការថយចុះនៃកំហាប់គ្លុយកូសគឺដោយសារតែការបញ្ចេញជាតិគ្លុយកូសមិនគ្រប់គ្រាន់ការថយចុះប្រតិកម្មនៃជាតិកាហ្វេអ៊ីននិងការថយចុះសកម្មភាពបន្ទាប់នៃការផលិតគ្លុយកូសនៅក្នុងថ្លើម។ ការកើនឡើងនូវឧប្បត្តិហេតុនៃការថយចុះជាតិស្ករក្នុងឈាមត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងអស្ថេរភាព glycemic ។
ការរំលោភបំពានអេតាណុលបន្តបន្ទាប់ពីការប្រើថ្នាំឬការវះកាត់វះកាត់ជំងឺរលាកលំពែងអាចប៉ះពាល់ដល់តុល្យភាពមេតាប៉ូលីសរបស់អ្នកជំងឺទឹកនោមផ្អែមចាប់តាំងពីជាតិអាល់កុលរារាំងជាតិគ្លូកូណូហ្សែនធ្វើឱ្យប៉ះពាល់ដល់ការបញ្ចេញអរម៉ូនអ៊ីប៉ូតាមិច - អរម៉ូនអរម៉ូនអាតូកូទីកត្រូទិកនិងអរម៉ូនលូតលាស់និងបង្កភាពធន់នឹងអាំងស៊ុយលីន។ ការថយចុះជាតិស្ករក្នុងឈាមអាចមានគ្រោះថ្នាក់ជាពិសេសប្រសិនបើការទទួលទានសារធាតុចិញ្ចឹមត្រូវបានកាត់បន្ថយហើយហាងគ្លីកូហ្សែនថ្លើមត្រូវបានបំផ្លាញ។
ការសេពគ្រឿងស្រវឹងបន្ទាប់ពីលំពែងគឺជាកត្តាសំខាន់ក្នុងការវិវត្តទៅជាការថយចុះជាតិស្ករក្នុងឈាមនិងការស្លាប់។ ចំពោះអ្នកជំងឺទាំងនេះការប្រកាន់ខ្ជាប់តិចតួចចំពោះការគ្រប់គ្រងអាំងស៊ុយលីនច្រើនតែរួមចំណែកដល់អស្ថិរភាពនៃការរំលាយអាហារ។
ម៉្យាងទៀតការវិវត្តនៃ ketoacidosis និងសន្លប់ទឹកនោមផ្អែមនៅក្នុងជំងឺទឹកនោមផ្អែមលំពែងគឺកម្រណាស់សូម្បីតែចំពោះអ្នកជំងឺដែលមិនមានអាថ៌កំបាំងនៃ C-peptide ។ នៅពេលរឿងនេះកើតឡើងពួកគេស្ទើរតែត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងស្ថានភាពស្ត្រេសដូចជាការឆ្លងមេរោគឬការវះកាត់។ នៅកម្រិតខ្ពស់បំផុតនៃអាថ៌កំបាំងនៃអាំងស៊ុយលីនដែលនៅសល់ការថយចុះនៃការបម្រុងទុកជាតិខ្លាញ់និងអត្រា lipolysis ទាបដែលរួមបញ្ចូលតិចតួចនឹងហានិភ័យនៃ ketosis ។ ភាពធន់ស្រដៀងគ្នាទៅនឹង ketosis ត្រូវបានគេសង្កេតឃើញនៅក្នុងជំងឺទឹកនោមផ្អែមត្រូពិកដែលជាកន្លែងកង្វះអាហារូបត្ថម្ភនិងការញ៉ាំខ្លាញ់មិនឆ្អែតទាបនាំឱ្យមានការថយចុះនៃការសំយោគសាកសព ketone ។ តួនាទីនៃកង្វះជាតិស្ករក្នុងការការពារអ្នកជំងឺទឹកនោមផ្អែមលំពែងពី ketoacidosis គឺមានភាពចម្រូងចម្រាស។ ទោះបីជាយ៉ាងណាក៏ដោយវាអាចទៅរួចដែលទោះបីជាគ្លីកហ្គូហ្គោនអាចចាំបាច់សម្រាប់ការវិវត្តនៃ ketosis ក៏ដោយក៏កង្វះរបស់វាអាចពន្យារឬបន្ថយការវិវត្តនៃជំងឺទឹកនោមផ្អែម ketoacidosis ។
ការលំបាកក្នុងការរក្សាការគ្រប់គ្រងមេតាប៉ូលីសប្រកបដោយស្ថេរភាពចំពោះអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមដោយសារតែជំងឺរលាកលំពែងស្រួចស្រាវឬរ៉ាំរ៉ៃបណ្តាលឱ្យមានការរួមបញ្ចូលនៃក្រុមនៃជំងឺនេះនៅក្នុងប្រភេទនៃ "ជំងឺទឹកនោមផ្អែមផុយស្រួយ" ។
ភាពមិនគ្រប់គ្រាន់នៃលំពែង Exocrine ជាមួយ malabsorption អាចរួមចំណែកដល់អស្ថេរភាពនៃការគ្រប់គ្រងគ្លុយកូស។ ជំងឺ Steatorrhea អាចបណ្តាលឱ្យមានកង្វះជាតិគ្លុយកូសដោយហេតុនេះអាចរួមចំណែកដល់ការថយចុះប្រតិកម្មនៃការថយចុះជាតិស្ករក្នុងឈាមក៏ដូចជាការផ្លាស់ប្តូរអាថ៌កំបាំងនៃអាំងស៊ុយលីន។ ការវិវត្តនៃជំងឺទឹកនោមផ្អែមចំពោះអ្នកជំងឺដែលមានជំងឺលំពែងអាចត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងការសម្រកទម្ងន់គួរឱ្យកត់សម្គាល់ដែលពិបាកក្នុងការកែសូម្បីតែការព្យាបាលអាំងស៊ុយលីនដែលសមស្រប។ លើសពីនេះទៀតការសម្រកទម្ងន់តែម្នាក់ឯងអាចផ្លាស់ប្តូរភាពប្រែប្រួលអាំងស៊ុយលីនយ៉ាងច្បាស់។
៤.១ ភាពស្មុគស្មាញរ៉ាំរ៉ៃនៃជំងឺទឹកនោមផ្អែមលំពែង
ចាប់តាំងពីចុងទសវត្សឆ្នាំ ១៩៥០ វាត្រូវបានគេយល់ថាជាទូទៅជំងឺទឹកនោមផ្អែមបន្ទាប់ពីជំងឺរលាកលំពែងរ៉ាំរ៉ៃមិនត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងផលវិបាកនៃសរសៃឈាមទេ។ ដើម្បីពន្យល់ពីជំនឿនេះកត្តាមួយចំនួនត្រូវបានបញ្ជាក់ក្នុងនោះរួមមានអវត្តមានឬថយចុះការតំរែតំរង់ហ្សែនភាពមិនគ្រប់គ្រាន់នៃលំពែង exocrine, កូឡេស្តេរ៉ុលទាប, ការទទួលទានកាឡូរីទាប។ ល។ ទោះយ៉ាងណាក៏ដោយដោយសារអាយុកាលវែងរបស់អ្នកជំងឺ, ករណីជំងឺទឹកនោមផ្អែមកាន់តែច្រើនត្រូវបានគេប្រមូល។
អត្រាប្រេវ៉ាឡង់នៃការវិវត្តទៅជាជំងឺទឹកនោមផ្អែមចំពោះអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមបន្ទាប់ពីមានជំងឺរលាកលំពែងរ៉ាំរ៉ៃឬលំពែងខុសគ្នាយ៉ាងខ្លាំងពីរបាយការណ៍ដំបូង។ ថ្មី ៗ នេះការវាយតម្លៃកាន់តែច្បាស់អំពីជម្ងឺទឹកនោមផ្អែមបានបង្ហាញពីអត្រា ៣០-៤០% ដែលជាតួលេខប្រហាក់ប្រហែលនឹងការរកឃើញរបស់អ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ។ ឧប្បត្តិហេតុនៃជំងឺ Retinopathy ទាក់ទងទៅនឹងរយៈពេលនៃការឡើងកម្តៅខ្លាំង។ មិនមានលំនាំជាក់ស្តែងរវាងវត្តមាននៃរីទីណានិងប្រវត្តិគ្រួសារវិជ្ជមាននៃជំងឺទឹកនោមផ្អែមភាពញឹកញាប់នៃការរកឃើញអេមអេសអេសអេនអេនអេសវត្តមាននៃអង្គបដិប្រាណទៅនឹងកោសិកាកូនកណ្តុរឬកម្រិតប្លាស្មានៃ C-peptide ។
ជម្លោះនៅតែបន្តអំពីការកើតឡើងនៃជំងឺទឹកនោមផ្អែមចំពោះអ្នកជំងឺទឹកនោមផ្អែមបន្ទាប់បន្សំ។ អ្នកនិពន្ធខ្លះបានរាយការណ៍ថាពួកគេមិនអាចរកឃើញអ្នកណាម្នាក់ដែលដឹងពីករណីដែលត្រូវបានបញ្ជាក់អំពីការធ្វើកោសល្យវិច័យនៃជំងឺទឹកនោមផ្អែមដែលរួមបញ្ចូលគ្នាជាមួយនឹងជំងឺ hemochromatosis ឬជំងឺរលាកលំពែងនោះទេ។ ករណីមួយចំនួននៃជំងឺទឹកនោមផ្អែមត្រូវបានគេរាយការណ៍ថាកើតមានចំពោះអ្នកជំងឺដែលមានជំងឺរលាកលំពែងសរុបប៉ុន្តែរយៈពេលខ្លីគួរតែត្រូវបានពិចារណា។ នេះពន្យល់ពីមូលហេតុដែលវាអាចពិបាកក្នុងការរកឃើញដំណាក់កាលចុងក្រោយនៃការខូចខាតតម្រងនោមទឹកនោមផ្អែមខណៈពេលដែលការផ្លាស់ប្តូរមុខងារដំបូងអាចត្រូវបានគេរកឃើញជាច្រើនឆ្នាំមុនពេលចាប់ផ្តើមនៃជំងឺអាល់ប៊ុមមីណូនៅក្នុងស៊េរីនៃអ្នកជំងឺទឹកនោមផ្អែមចំនួន ៨៦ នាក់ដោយសារតែជំងឺរលាកលំពែងស្រួចស្រាវឬរ៉ាំរ៉ៃការហូរចេញទឹកនោមរបស់ទឹកនោម។ ច្រើនជាង ៤០ មីលីក្រាម / ២៤ ម៉ោងត្រូវបានកំណត់ក្នុង ២៣% នៃអ្នកជំងឺហើយអាល់ប៊ុយណឺរៀត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងរយៈពេលនៃជំងឺទឹកនោមផ្អែមនិងសម្ពាធឈាមប៉ុន្តែមិនមែនទាក់ទងនឹងប្រវត្តិគ្រួសារនៃជំងឺទឹកនោមផ្អែម, HLA antigens ឬកម្រិតប្លាស្មា C-peptide ទេ។ ឧប្បត្តិហេតុនៃការវិវត្តទៅជាជំងឺ Retinopathy គឺខ្ពស់ជាងទ្វេដងចំពោះអ្នកជំងឺ MAU ដែលបានបង្ហាញថាការផ្សារភ្ជាប់គ្នារវាងឆ្អឹងនិងឆ្អឹងដែលត្រូវបានពិពណ៌នានៅក្នុងអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ក៏កើតមានជំងឺទឹកនោមផ្អែមលំពែងដែរ។ ការលើសឈាមគ្លុយកូសដែលជារោគសញ្ញាដំបូងនៃជំងឺខ្សោយតំរងនោមអាចត្រូវបានគេរកឃើញថាមានជំងឺទឹកនោមផ្អែមលំពែងដូចនឹងជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ដែរ។ ទោះបីជាមានជំងឺខ្សោយតំរងនោមជំងឺទឹកនោមផ្អែមក៏ដោយក៏កម្រិតនៃការបញ្ចេញអាល់ប៊ុយមើនលើសពី ០.៥ ក្រាម / ថ្ងៃឬការខ្សោយតំរងនោមគឺមិនមានលក្ខណៈខ្សោយទេ។
ជំងឺសរសៃប្រសាទគឺជាពាក្យបណ្តឹងទូទៅមួយនៅក្នុងជំងឺទឹកនោមផ្អែមលំពែង។ ១០-២០% នៃករណីមានជម្ងឺ polyneuropathy ឬ mononeuropathy ដែលត្រូវបានគេរកឃើញហើយរោគសញ្ញានៃការចុះខ្សោយនៃការកន្ត្រាក់ត្រូវបានរកឃើញនៅក្នុងអ្នកជំងឺជាង ៨០% ដែលមានជំងឺទឹកនោមផ្អែម។ វាត្រូវបានគេរកឃើញថាភាពរំញ័ររំញ័រត្រូវបានរំខានតាមរបៀបដូចគ្នានឹងជំងឺទឹកនោមផ្អែមប្រភេទទី 1 ។
មិនដូចទាំងការឆ្លុះឆ្អឹងខ្នងនិងជំងឺសរសៃប្រសាទទេមិនមានទំនាក់ទំនងរវាងជំងឺសរសៃប្រសាទនិងរយៈពេលនៃជំងឺទឹកនោមផ្អែមទេ។ នេះអាចបណ្តាលមកពីផលប៉ះពាល់នៃកត្តាផ្សំគ្នាក្រៅពីការហៀរសំបោរ (ការជក់បារីការសេពគ្រឿងស្រវឹងនិង malabsorption) ។
វាក៏មានការផ្លាស់ប្តូរនៅក្នុងប្រព័ន្ធសរសៃប្រសាទស្វយ័តផងដែរ។ ភាពមិនចុះសម្រុងនៃការឆ្លុះសរសៃឈាមបេះដូងត្រូវបានគេរកឃើញនៅក្នុង ៨% នៃអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមបន្ទាប់ពីមានជំងឺរលាកលំពែងរ៉ាំរ៉ៃខណៈពេលដែលជំងឺខ្វះព្រំដែនត្រូវបានគេសង្កេតឃើញនៅក្នុងអ្នកជំងឺ ១៣ ភាគរយបន្ថែមទៀត។ ទោះយ៉ាងណាក៏ដោយការប្រុងប្រយ័ត្នមួយចំនួនគួរតែត្រូវបានគេសង្កេតឃើញនៅក្នុងការផ្សារភ្ជាប់ hyperglycemia ជាមួយនឹងជំងឺទឹកនោមផ្អែមដែលមានជំងឺទឹកនោមផ្អែមនិងជំងឺសរសៃប្រសាទដោយឯកឯងព្រោះការសេពគ្រឿងស្រវឹងជាទូទៅកើតមានចំពោះបុគ្គលទាំងនេះ។ ដូច្នេះយន្តការបង្ករោគពិតនៃជំងឺសរសៃប្រសាទចំពោះអ្នកជំងឺទឹកនោមផ្អែមដែលមានជំងឺទឹកនោមផ្អែមដែលមានជំងឺលំពែងភាគច្រើនរួមមានកត្តាជាច្រើន។
Macroangiopathies ជាពិសេសជំងឺ myocardial infarction គឺកម្រកើតមានចំពោះជំងឺទឹកនោមផ្អែមលំពែង។ នៅក្នុងរបាយការណ៍មួយ, ភាពស្មុគស្មាញនៃសរសៃឈាមត្រូវបានគេរកឃើញនៅក្នុង ២៥% នៃអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមបន្ទាប់ពីមានជំងឺរលាកលំពែងរ៉ាំរ៉ៃនិងការកាត់ចេញមួយចំនួនដែលចាំបាច់ឬការវះកាត់សរសៃឈាម។ រយៈពេលខ្លីនៃជំងឺទឹកនោមផ្អែមនិងជំងឺលំពែងដែលបង្កឱ្យមានការពិបាកក្នុងការវាយតម្លៃពីអត្រាប្រេវ៉ាឡង់នៃផលវិបាក macrovascular ចំពោះអ្នកជំងឺទាំងនេះ។ យោងតាមការស្រាវជ្រាវរយៈពេលវែងមួយដែលអាចរកបានភាពញឹកញាប់នៃការស្លាប់សរសៃឈាមបេះដូងចំពោះអ្នកជំងឺដែលមានជំងឺរលាកលំពែងរ៉ាំរ៉ៃគឺ 16% ដែលទាបជាងជំងឺទឹកនោមផ្អែមបុរាណ។
ការធ្វើរោគវិនិច្ឆ័យជំងឺទឹកនោមផ្អែមដែលមានជំងឺរលាកលំពែងរ៉ាំរ៉ៃ
វាមិនងាយស្រួលទេក្នុងការធ្វើរោគវិនិច្ឆ័យនិងចាត់ថ្នាក់អ្នកជំងឺឱ្យបានត្រឹមត្រូវដោយសារជំងឺទឹកនោមផ្អែមដោយសារជំងឺរលាកលំពែងស្រួចស្រាវឬរ៉ាំរ៉ៃ។ អត្ថិភាពយូរអង្វែងនៃប្រភេទទី ១ និងទី ២ នៃជំងឺទឹកនោមផ្អែមត្រូវបានអមដោយភាពមិនគ្រប់គ្រាន់នៃផ្នែកខាងក្រៅនៃលំពែងហើយអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមមានហានិភ័យខ្ពស់ក្នុងការវិវត្តទៅជាជំងឺរលាកលំពែងស្រួចស្រាវនិង / ឬរលាកក្នុងករណីណាក៏ដោយ។
អ្នកជំងឺដែលមានប្រវត្តិនៃជំងឺរលាកលំពែងអាចវិវត្តទៅជាជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ឬប្រភេទទី ២ ដោយមិនគិតពីស្ថានភាពនៃមុខងារលំពែង។ ដើម្បីចាត់ថ្នាក់អ្នកជំងឺទឹកនោមផ្អែមឱ្យបានត្រឹមត្រូវដោយសារតែជំងឺរលាកលំពែងស្រួចស្រាវឬរ៉ាំរ៉ៃជាទូទៅត្រូវបានគេទទួលយកលក្ខណៈវិនិច្ឆ័យរោគវិនិច្ឆ័យដែលបច្ចុប្បន្នមិនមានគួរតែត្រូវបានបង្កើតឡើង។ អិនអេវ៉ាល et al ណែនាំឱ្យប្រើលក្ខណៈវិនិច្ឆ័យដូចខាងក្រោមៈ
លក្ខណៈវិនិច្ឆ័យចម្បង (ត្រូវតែមាន)
- ភាពមិនគ្រប់គ្រាន់នៃលំពែង Exocrine (តេស្ត monastal elastase-1 ឬការធ្វើតេស្តមុខងារផ្ទាល់)
- រោគវិទ្យានៃលំពែងអំឡុងពេលថតរូបភាព (អ៊ុលត្រាសោនថតឆ្លុះអេក។ អេ។ អេ។ អេ។ អេ។ ស៊ី។ អេស)
- កង្វះទឹកនោមផ្អែមប្រភេទទី ១ ដែលជាប់ទាក់ទងនឹងសញ្ញាសម្គាល់អូតូអ៊ុយមីន
- មិនមានការសម្ងាត់លំពែងនៃប៉ូលីយូថេតទេ
- អាថ៌កំបាំងនៃការថយចុះខ្សោយ (ឧ។ GLP-1)
- គ្មានភាពធន់ទ្រាំអាំងស៊ុយលីន (ឧ។ សន្ទស្សន៍ភាពធន់នឹងអាំងស៊ុយលីនរបស់ HOMA-IR)
- មុខងារកោសិកាបេតាខ្សោយ (ឧ។ HOMA-B, C-peptide / glucose ratio)
- កម្រិតទាបនៃវីតាមីនរលាយសេរ៉ូមជាតិខ្លាញ់ (A, D, E និង K) ។
ក្នុងករណីណាក៏ដោយការបង្ហាញថ្មីនៃជំងឺទឹកនោមផ្អែមពិតជាត្រូវប្រើលក្ខណៈវិនិច្ឆ័យដែលបានកំណត់ដោយសមាគមអឺរ៉ុបសម្រាប់ការសិក្សាអំពីជំងឺទឹកនោមផ្អែម (EASD) និងសមាគមជំងឺទឹកនោមផ្អែមអាមេរិក (ADA) និងពិនិត្យមើលជំងឺទឹកនោមផ្អែមលំពែង។ យ៉ាងហោចណាស់ប្រសិនបើអ្នកជំងឺបង្ហាញរូបភាពគ្លីនិក atypical និងការត្អូញត្អែរពីរោគសញ្ញាពីការរលាកក្រពះពោះវៀនវេជ្ជបណ្ឌិតគួរតែដឹងអំពីអត្ថិភាពនៃជំងឺទឹកនោមផ្អែមលំពែងនិងចាប់ផ្តើមធ្វើរោគវិនិច្ឆ័យបន្ថែមទៀត។
ជាការពិតអ្នកជំងឺណាដែលមានជំងឺរលាកលំពែងរ៉ាំរ៉ៃគួរតែត្រូវបានតាមដានសម្រាប់ការវិវត្តនៃជំងឺទឹកនោមផ្អែមលំពែង។ ការវាយតម្លៃដំបូងចំពោះអ្នកជំងឺដែលមានជំងឺរលាកលំពែងរ៉ាំរ៉ៃគួរតែរាប់បញ្ចូលការវាយតម្លៃនៃការតមអាហារ glycemia និង HbA1c ។ ការសិក្សាទាំងនេះគួរតែត្រូវបានធ្វើម្តងទៀតយ៉ាងហោចណាស់ជារៀងរាល់ឆ្នាំ។ ការរកឃើញរោគសាស្ត្រជាមួយពួកគេណាមួយត្រូវការការធ្វើរោគវិនិច្ឆ័យបន្ថែមទៀត។ ប្រសិនបើលទ្ធផលតេស្តបង្ហាញថាអន់ថយគ្លុយកូសខ្សោយការធ្វើតេស្តភាពអត់ធ្មត់គ្លុយកូសតាមមាត់ត្រូវបានណែនាំបន្ថែម។ ការវិភាគផ្សំគ្នានៃកម្រិតអាំងស៊ុយលីននិង / ឬ C-peptide អាចមានប្រយោជន៍ក្នុងការបែងចែករវាងជំងឺទឹកនោមផ្អែមប្រភេទទី ២ និងជំងឺទឹកនោមផ្អែមដោយសារជំងឺរលាកលំពែងស្រួចស្រាវឬរ៉ាំរ៉ៃ។
ការវាយតំលៃការឆ្លើយតបនៃប៉ូលីយូធ្យូបលំពែងទៅនឹងការថយចុះជាតិអាំងស៊ុយលីនការថយចុះកម្តៅឬការលាយបញ្ចូលគ្នានៃសារធាតុចិញ្ចឹមអាចមានការចាប់អារម្មណ៍ក្នុងការធ្វើរោគវិនិច្ឆ័យបន្ថែម។ កង្វះនៃការឆ្លើយតបនៃប៉ូលីយូធ្យូបលំពែងអនុញ្ញាតឱ្យមនុស្សម្នាក់បែងចែកជំងឺទឹកនោមផ្អែមលំពែងពីប្រភេទទី ១ ហើយក៏អាចបែងចែកជំងឺទឹកនោមផ្អែមដោយសារជំងឺរលាកលំពែងស្រួចស្រាវឬរ៉ាំរ៉ៃពីប្រភេទទី ២ ជាមួយនឹងការកើនឡើងកម្រិតប៉ូលីស្យូសលំពែង។ ការប្តេជ្ញាចិត្តជាទៀងទាត់នៃការសម្ងាត់នៃការបង្កើនលំពែងនិងការឆ្លើយតបនៃប៉ូលីយូធ្យូបលំពែងនៅក្នុងការអនុវត្តប្រចាំថ្ងៃទោះជាយ៉ាងណាក៏ដោយមិនអាចទៅរួចទេ។
6. ទិដ្ឋភាពព្យាបាលនៃជំងឺទឹកនោមផ្អែមលំពែង
គោលបំណងសំខាន់នៃការព្យាបាលជំងឺទឹកនោមផ្អែមដោយមិនគិតពីប្រភេទរបស់វារួមមាន៖ លុបបំបាត់រោគសញ្ញានិងគោលបំណងនៃជំងឺការការពារពីជំងឺទឹកនោមផ្អែមការការពារនិងបន្ថយការវិវត្តនៃផលវិបាកយឺតនៃជំងឺទឹកនោមផ្អែម (ជំងឺទឹកនោមផ្អែមនិងជំងឺទឹកនោមផ្អែមជំងឺសរសៃប្រសាទជំងឺសរសៃប្រសាទជាដើម) ។ ដំណោះស្រាយនៃភារកិច្ចនេះបើយោងតាមគំនិតទំនើបគឺអាចធ្វើទៅបាននៅពេលដែលសម្រេចបាននិងរក្សាកម្រិតគ្លីសេមីលជិតបំផុតចំពោះមនុស្សដែលមានសុខភាពល្អបំបាត់រោគសញ្ញានិងគោលបំណងនៃជំងឺនេះ។
របបអាហារសម្រាប់ជំងឺទឹកនោមផ្អែមលំពែងត្រូវគ្នាទៅនឹងជំងឺទឹកនោមផ្អែមប្រភេទទី ១ លើកលែងតែតម្រូវការកែ malabsorption កង្វះវីតាមីននិងធាតុដានការតែងតាំងអាហាររូបត្ថម្ភប្រភាគជួយការពារការថយចុះជាតិស្ករក្នុងឈាម។
ជំងឺរលាកលំពែងស្រួចស្រាវត្រូវបានអមដោយជំងឺ hyperglycemia គួរឱ្យកត់សម្គាល់នៅក្នុងអ្នកជំងឺ 50% ហើយជួនកាល ketosis ឬសន្លប់ទឹកនោមផ្អែមក៏អាចវិវត្តផងដែរ។ ក្នុងករណីមានជម្ងឺហួតហែងគួរឱ្យកត់សម្គាល់ ketosis ឬសន្លប់ការត្រួតពិនិត្យដោយប្រុងប្រយ័ត្ននៃកំហាប់គ្លុយកូសអេឡិចត្រូលីត ketones និងប៉ារ៉ាម៉ែត្ររំលាយអាហារផ្សេងទៀតគឺចាំបាច់រួមជាមួយការគ្រប់គ្រងសារធាតុរាវពោះវៀននិងអាំងស៊ុយលីនអនុលោមតាមគោលការណ៍បុរាណនៃការព្យាបាល ketoacidosis ទឹកនោមផ្អែម។
Hyperglycemia ត្រូវបានគេចាត់ទុកថាជាឧបសគ្គចម្បងចំពោះការគាំទ្រអាហារូបត្ថម្ភត្រឹមត្រូវសូម្បីតែចំពោះអ្នកជំងឺដែលមិនមានជំងឺទឹកនោមផ្អែមក៏ដោយ។ ដូច្នេះការផ្គត់ផ្គង់អាំងស៊ុយលីនគ្រប់គ្រាន់ក្នុងពេលបំប៉នអាហារបំប៉នសិប្បនិម្មិតគឺចាំបាច់ដោយប្រើរដ្ឋបាលអាណាធិបតេយ្យឬអនុភាពនៃអាណាឡូកអាំងស៊ុយលីនយូរ។វាត្រូវបានណែនាំឱ្យអ្នកជំងឺដែលមានជំងឺរលាកលំពែងស្រួចស្រាវធ្ងន់ធ្ងរត្រូវបានគ្រប់គ្រងដោយក្រុមគ្រូពេទ្យពហុជំនាញ។
ចំពោះអ្នកជំងឺដែលមានជំងឺរលាកលំពែងស្រួចស្រាវការព្យាបាលបែបអភិរក្សគួរតែត្រូវបានណែនាំជាជាងការព្យាបាលដោយប្រើលំពែងព្រោះអ្នកដែលមានជំងឺទឹកនោមផ្អែមមានការកើនឡើងខ្ពស់។ ក្នុងករណីទាំងអស់ការអត់ធ្មត់គ្លុយកូសគួរតែត្រូវបានគេវាយតម្លៃពី ៣-៦ ខែបន្ទាប់ពីការកើតមានជំងឺរលាកលំពែងស្រួចស្រាវ។
ចំពោះអ្នកជំងឺដែលមានជំងឺរលាកលំពែងរ៉ាំរ៉ៃឬលំពែងផ្នែកខ្លះភ្នាក់ងារធ្វើឱ្យមានជាតិស្ករក្នុងឈាមតាមមាត់អាចត្រូវបានផ្តល់ឱ្យអ្នកដែលនៅតែរក្សាការឆ្លើយតប C-peptide ដែលពេញចិត្តទៅនឹងគ្លីកកនឬការទទួលទានអាហារ។ ខ្លីជាជាងស៊ុលហ្វីលីមៀរដែលមានសកម្មភាពយូរត្រូវបានគេចូលចិត្តដើម្បីកាត់បន្ថយហានិភ័យនៃការថយចុះជាតិស្ករក្នុងឈាមធ្ងន់ធ្ងរ។ ទោះជាយ៉ាងណាក៏ដោយការប្រុងប្រយ័ត្នគួរតែត្រូវបានអនុវត្តនៅពេលប្រើថ្នាំតាមមាត់ចំពោះអ្នកជំងឺដែលមានការផ្លាស់ប្តូរគំរូថ្លើមដែលមានមុខងារ។ ថ្មីៗនេះលទ្ធភាពនៃការប្រើថ្នាំ GLP-1 និង dipeptidyl peptidase 4 inhibitors ត្រូវបានគេណែនាំពីព្រោះប្រសិទ្ធភាពបន្ថយជាតិគ្លុយកូសរបស់ពួកគេហាក់ដូចជាមិនបង្កើនហានិភ័យនៃការថយចុះជាតិស្ករក្នុងឈាមទេ។ ទោះយ៉ាងណាក៏ដោយមានការព្រួយបារម្ភមួយចំនួនពីព្រោះវានៅតែមិនទាន់ច្បាស់ថាតើមានការកើនឡើងហានិភ័យនៃការវិវត្តទៅជាជំងឺរលាកលំពែងដែលត្រូវបានគេសន្មតថាត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងការប្រើប្រាស់ការព្យាបាលដោយការកើនឡើង។
ការព្យាបាលដោយអាំងស៊ុយលីនគឺត្រូវបានទាមទារបន្ទាប់ពីការលំពែងសរុបទោះបីជាតម្រូវការអាំងស៊ុយលីនទាបជាងអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ជាពិសេសនៅពេលយប់។ ផ្ទុយទៅវិញតំរូវការអាំងស៊ុយលីនក្រោយការវះកាត់អាចធំជាង។ នេះជាការពិតជាពិសេសចំពោះអ្នកជំងឺដែលមានលំពែងសរុបខណៈពេលដែលអ្នកជំងឺដែលពឹងផ្អែកលើអាំងស៊ុយលីនដែលមានជំងឺរលាកលំពែងរ៉ាំរ៉ៃឬលំពែងផ្នែកខ្លះច្រើនតែមានតម្រូវការអាំងស៊ុយលីនប្រហាក់ប្រហែលនឹងជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ។ កំរិតប្រើពេលយូរនៃអាំងស៊ុយលីនគួរតែត្រូវបានគេប្រើដើម្បីកំចាត់ជំងឺលើសជាតិខ្លាញ់នៅពេលយប់និងនៅលើពោះទទេ។ អាណាឡូកដើរតួជាយូរមកហើយកាត់បន្ថយហានិភ័យនៃការថយចុះជាតិស្ករក្នុងឈាមនៅពេលប្រៀបធៀបជាមួយអាំងស៊ុយលីនអេជអេជដូច្នេះដំបូងគួរតែត្រូវបានគេពេញចិត្ត។ ដូច្នេះរបបបាស - ប៊ូឡូសបុរាណជាមួយនឹងអាណាឡូកអាំងស៊ុយលីនខ្លីនិងវែងអាចសមស្រប។ ចំពោះអ្នកជំងឺដែលមានការលើកទឹកចិត្តខ្ពស់និងមានការអប់រំខ្ពស់ការព្យាបាលអាំងស៊ុយលីនដោយការចាក់បញ្ចូលក្នុងឈាមជាបន្តបន្ទាប់ត្រូវបានប្រើដោយជោគជ័យដើម្បីទទួលបានការគ្រប់គ្រងមេតាប៉ូលីសយ៉ាងប្រុងប្រយ័ត្នខណៈពេលដែលជៀសវាងការថយចុះជាតិស្ករក្នុងឈាមនិង ketosis ។
ដោយមិនគិតពីការព្យាបាលដែលបានជ្រើសរើស, ការថយចុះជាតិស្ករក្នុងឈាមនៅតែជាគ្រោះថ្នាក់ចម្បង។ ការកើនឡើងនៃភាពញឹកញាប់និងភាពធ្ងន់ធ្ងរនៃព្រឹត្តិការណ៍ជាតិស្ករក្នុងឈាមថយចុះគឺជាផលវិបាកដែលអាចកើតមាននៃការរួមបញ្ចូលគ្នានៃកត្តាជាច្រើនរួមមានអាំងស៊ុយលីនលើស, ភាពប្រែប្រួលអាំងស៊ុយលីន, ការថយចុះនៃការចុះខ្សោយ, របបអាហារមិនគ្រប់គ្រាន់ឬការស្រូបយកសារធាតុចិញ្ចឹម, ការសេពសុរានិងជំងឺថ្លើម។ ហានិភ័យនៃការថយចុះជាតិស្ករក្នុងឈាមគឺខ្ពស់ជាពិសេសចំពោះអ្នកជំងឺដែលមានលំពែងសរុបហើយនេះបានជំរុញឱ្យស្វែងរកវិធីសាស្ត្រវះកាត់និងថ្នាំដែលមានសុវត្ថិភាពជាងមុន។ ដូច្នេះការថែរក្សា duodenum និង pylorus ហាក់ដូចជាធានានូវការគ្រប់គ្រងមេតាប៉ូលីសដែលមានស្ថេរភាពនិងកាត់បន្ថយការថយចុះជាតិស្ករក្នុងឈាម។ ប្រតិកម្មជាតិស្ករក្នុងឈាមប្រសិនបើវាកើតឡើងគួរតែត្រូវបានព្យាបាលយ៉ាងខ្លាំងហើយបុព្វហេតុនិងយន្តការរបស់វាគួរតែត្រូវបានវាយតម្លៃនិងពន្យល់យ៉ាងយកចិត្តទុកដាក់ដល់អ្នកជំងឺ។ អ្នកជំងឺគួរតែត្រូវបានបណ្តុះបណ្តាលដើម្បីការពារការកើតឡើងនៃការថយចុះជាតិស្ករក្នុងឈាមធ្ងន់ធ្ងរការយកចិត្តទុកដាក់គួរតែត្រូវបានផ្តល់ឱ្យបដិសេធការសេពគ្រឿងស្រវឹងបង្កើនសកម្មភាពរាងកាយការទទួលទានប្រភាគនិងការប្រកាន់ខ្ជាប់នូវការព្យាបាលជំនួសអង់ស៊ីម។ ថ្មីៗនេះ isot autotransplantation ត្រូវបានគេស្នើឡើងដើម្បីការពារការអាស្រ័យអាំងស៊ុយលីន។ Islet autotransplantation ធានានូវមុខងារ beta-cell មានស្ថេរភាពនិងការគ្រប់គ្រងគ្លីសេរីនបានល្អរហូតដល់ ១៣ ឆ្នាំបន្ទាប់ពីធ្វើការព្យាបាលលំពែងសរុបសម្រាប់ការព្យាបាលជំងឺរលាកលំពែងរ៉ាំរ៉ៃ។
ដោយសារតែភាព "ភាពផុយស្រួយ" នៃជំងឺទឹកនោមផ្អែមខ្លាំងចំពោះអ្នកជំងឺដែលមានជំងឺលំពែងការអប់រំរបស់អ្នកជំងឺនិងការត្រួតពិនិត្យដោយខ្លួនឯងនូវកម្រិតជាតិស្ករក្នុងឈាមគឺមានសារៈសំខាន់ខ្លាំងណាស់។ ការគ្រប់គ្រងឱ្យបានតឹងរឹងនូវគ្លុយកូសនៅផ្ទះនិងការគ្រប់គ្រងម្តងហើយម្តងទៀតនូវកម្រិតអាំងស៊ុយលីនតិចតួចរួមជាមួយកម្មវិធីអប់រំដែលមានសមត្ថភាពអាចនាំឱ្យមានការគ្រប់គ្រងមេតាប៉ូលីសល្អនិងមានស្ថេរភាពចំពោះអ្នកជំងឺទាំងនេះ។ ទោះជាយ៉ាងណាក៏ដោយពួកគេត្រូវតែត្រូវបានអមដោយជំហានជាក់លាក់រួមទាំងការកែតម្រូវស្ថានភាពអាហារូបត្ថម្ភនិងការដកជាតិអាល់កុលរបស់អ្នកជំងឺ។ ការទទួលទានជាតិអាល់កុលច្រើនពេកក៏បណ្តាលឱ្យមានការខូចខាតថ្លើមជាលំដាប់ដែលអាចធ្វើឱ្យចុះខ្សោយដល់ការរំលាយអាហារ។
ការស្រូបយកអន់ថយជាមួយនឹងជំងឺ steatorrhea បង្កើនហានិភ័យនៃការថយចុះជាតិស្ករក្នុងឈាមនិងការចុះខ្សោយនៃអាំងស៊ុយលីនខ្សោយតាមរយៈការរំខាននៃប្រព័ន្ធបង្កើន។ ចំពោះអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមលំពែងការព្យាបាលដោយអង់ស៊ីមជាមួយនឹងថ្នាំដែលធន់នឹងអាស៊ីដគួរតែត្រូវបានផ្តល់ជូនដើម្បីកាត់បន្ថយការបញ្ចេញជាតិខ្លាញ់ជាមួយនឹងលាមកក្រោម ២០ ក្រាម / ថ្ងៃ។ ការព្យាបាលដោយផ្សំគ្នាជាមួយនឹងថ្នាំប្រឆាំងវីរុស H2 ត្រូវបានណែនាំព្រោះការកាត់បន្ថយការសំងាត់អាស៊ីតក្រពះកាត់បន្ថយការចុះខ្សោយនៃអង់ស៊ីមលំពែង។ របបអាហារមានកាឡូរីខ្ពស់ (លើសពី ២៥០០ kcal / ថ្ងៃ) សំបូរទៅដោយកាបូអ៊ីដ្រាតស្មុគស្មាញនិងខ្លាញ់ទាប។ ចំពោះអ្នកជំងឺរលាកលំពែងរ៉ាំរ៉ៃការទទួលទានជាតិខ្លាញ់អាចបង្កើនភាពញឹកញាប់និងអាំងតង់ស៊ីតេនៃការឈឺពោះ។ ដូច្នេះការទទួលទានជាតិខ្លាញ់មិនគួរលើសពី 20-25% នៃបរិមាណកាឡូរីសរុបទេ។ ការបម្រើគួរតែតូចនិងអាហារញឹកញាប់ដោយមានអាហារចម្បង ៣ មុខនិងអាហារសម្រន់ ២ ទៅ ៣ ដង។ បើចាំបាច់របបអាហារគួរតែត្រូវបានបំពេញបន្ថែមដោយអេឡិចត្រូលីតកាល់ស្យូមវីតាមីនឌីនិងប៉ូតាស្យូម។ ការជម្រុញការឆ្លងមេរោគពោះវៀននិងការបោះបង់ចោលរោគសញ្ញាបន្ទាប់ពីការវះកាត់ក្រពះក៏អាចរួមចំណែកដល់ដំណើរការរំលាយអាហារនិងការគ្រប់គ្រងការរំលាយអាហារមិនស្ថិតស្ថេរផងដែរ។ នៅទីបំផុតចំពោះអ្នកជំងឺមួយចំនួនដែលមានជំងឺទឹកនោមផ្អែមមានជំងឺទឹកនោមផ្អែមបន្ទាប់បន្សំវាអាចពិបាកក្នុងការសំរេចបាននូវការគ្រប់គ្រងមេតាប៉ូលីសដ៏ប្រសើរបំផុតដោយសារតែហានិភ័យខ្ពស់នៃការថយចុះជាតិស្ករក្នុងឈាម។ ការរក្សាកម្រិតគ្លុយកូសក្នុងឈាមខ្ពស់ជាងធម្មតាប្រហែលជាចាំបាច់ដើម្បីជៀសវាងប្រតិកម្មជាតិស្ករក្នុងឈាមញឹកញាប់និងបង្កើនគុណភាពជីវិត។ គួរចងចាំថាអ្នកជំងឺទាំងនេះភាគច្រើនបានកាត់បន្ថយអាយុកាលមធ្យមនិងបន្ថយហានិភ័យនៃការវិវត្តទៅជាជំងឺទឹកនោមផ្អែម។ ទោះបីជា ketoacidosis កម្រកើតមានក៏ដោយក៏វាអាចវិវឌ្ឍភ្លាមៗក្រោមភាពតានតឹង (ការឆ្លងមេរោគវះកាត់។ ល។ ) និងតម្រូវឱ្យមានការកែតម្រូវកំរិតអាំងស៊ុយលីនឱ្យបានសមស្រប។
ប្រភេទនៃជំងឺរលាកលំពែង
ជំងឺនេះកើតឡើងក្នុងទម្រង់ស្រួចស្រាវនិងរ៉ាំរ៉ៃ។
នៅក្នុងទំរង់ស្រួចស្រាវដោយសារតែការរលាកទឹកលំពែងមិនឆ្លងចូលទៅក្នុងប្រហោងនៃ duodenum ទេប៉ុន្តែរំលាយជាលិកានៃលំពែងដោយខ្លួនឯង។ ដំណើរការនេះបណ្តាលឱ្យមានការផ្លាស់ប្តូរកោសិកាសរសៃប្រសាទនៃសរីរាង្គដែលមានជម្ងឺហើយជាពិសេសក្នុងករណីធ្ងន់ធ្ងរការស្លាប់ពេញលេញនៃក្រពេញទាំងមូល។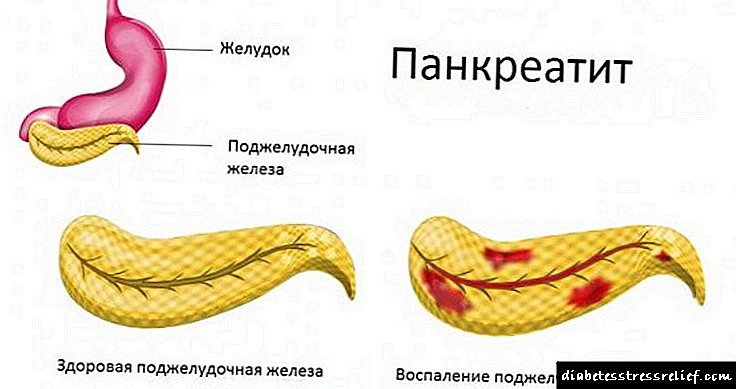
ជំងឺរលាកលំពែងរ៉ាំរ៉ៃអាស្រ័យលើមូលហេតុត្រូវបានចាត់ថ្នាក់ដូចខាងក្រោម:
- បឋម - ដើមកើតឡើងនៅលំពែងដោយហេតុផលខ្លះ។
- អនុវិទ្យាល័យ - គឺជាផលវិបាកនៃជំងឺនៃសរីរាង្គដទៃទៀត: cholecystitis, ដំបៅ, enterocolitis ។
- ការប៉ះទង្គិចផ្លូវចិត្ត - ផលវិបាកនៃការប៉ះពាល់មេកានិចឬការវះកាត់យន្តការនៃជំងឺទឹកនោមផ្អែម
ជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ដែលមានជំងឺរលាកលំពែងលេចឡើងដោយសារតែការពិតដែលថាបំពង់លំពែងរលាកមិនឆ្លងអង់ស៊ីមរំលាយអាហារទៅក្នុងដុំសាច់នៃ duodenum ១២ ហើយការរំលាយអាហារដោយខ្លួនឯងចាប់ផ្តើមការរិចរិលកោសិកាកោសិកាទៅជាខ្លាញ់តំណភ្ជាប់ឬការស្លាប់ពេញលេញនៃបំណែកសរីរាង្គ។ រាងកាយជួបនឹងកង្វះអាំងស៊ុយលីនដាច់ខាតហើយកំរិតជាតិគ្លុយកូសក្នុងឈាមកើនឡើងដែលជះឥទ្ធិពលដល់ប្រព័ន្ធរាងកាយទាំងអស់។
ជំងឺទឹកនោមផ្អែមប្រភេទទី ២ កើតឡើងជាមួយនឹងការផលិតអាំងស៊ុយលីនគ្រប់គ្រាន់។ ប៉ុន្តែដោយសារតែការរំលោភលើយន្តការមេតាប៉ូលីសវាមិនបំពេញមុខងារចម្បងរបស់វាបង្កើតឱ្យមានភាពមិនគ្រប់គ្រាន់។
ការផ្លាស់ប្តូរខាងរោគសាស្ត្រកកកុញតាមពេលវេលាហើយត្រូវបានបែងចែកជាបួនដំណាក់កាល៖
- នៅដំណាក់កាលដំបូងការជម្រុញរយៈពេលខ្លីត្រូវបានលាយបញ្ចូលគ្នាជាមួយនឹងសម្លេងវែង។ នៅក្នុងក្រពេញការរលាករ៉ាំរ៉ៃត្រូវបានបង្កើតឡើងដែលភាគច្រើនហូរយ៉ាងយឺត ៗ ជាមួយនឹងរោគសញ្ញាឈឺចាប់ដ៏កម្រ។ រយៈពេលនេះអាចមានរយៈពេលរហូតដល់ 10-15 ឆ្នាំ។
- ដំណាក់កាលទីពីរត្រូវបានកំណត់ដោយភាពមិនដំណើរការនៃប្រព័ន្ធរំលាយអាហារដែលបញ្ចេញសម្លេងកាន់តែច្រើន។ ការរលាកបង្កឱ្យមានការបញ្ចេញអាំងស៊ុយលីនដែលមិនអាចគ្រប់គ្រងបានទៅក្នុងឈាមដែលអាចបណ្តាលឱ្យមានការថយចុះជាតិស្ករក្នុងឈាមបណ្តោះអាសន្ន។ ស្ថានភាពទូទៅមានភាពស្មុគស្មាញដោយសារលាមកចុះខ្សោយចង្អោរការថយចុះចំណង់អាហារការបង្កើតឧស្ម័ននៅគ្រប់ផ្នែកទាំងអស់នៃក្រពះពោះវៀន។
- មុខងាររបស់លំពែងត្រូវបានកាត់បន្ថយយ៉ាងខ្លាំង។ ហើយប្រសិនបើនៅលើពោះទទេការធ្វើតេស្តមិនបានបង្ហាញពីគម្លាតទេបន្ទាប់មកបន្ទាប់ពីញ៉ាំអាហារគ្លុយកូសនៅក្នុងប្លាស្មាឈាមត្រូវបានកំណត់ឆ្ងាយពីចន្លោះពេលធម្មតា។
- ហើយនៅដំណាក់កាលចុងក្រោយការបង្កើតជំងឺទឹកនោមផ្អែមបន្ទាប់បន្សំកើតឡើងដែលប៉ះពាល់ដល់មួយភាគបីនៃអ្នកជំងឺរលាកលំពែងរ៉ាំរ៉ៃ។
លក្ខណៈពិសេសនៃវគ្គសិក្សានៃជំងឺទឹកនោមផ្អែមក្នុងជំងឺរលាកលំពែងរ៉ាំរ៉ៃ
វាសមហេតុផលក្នុងការសន្និដ្ឋានថាជំងឺពីរគឺពិបាកព្យាបាលជាងជំងឺមួយ។ ប៉ុន្តែការអនុវត្តបង្ហាញពីការបរាជ័យនៃការសន្និដ្ឋានបែបនេះ។ ដំណើរការបន្ទាប់បន្សំមានលក្ខណៈពិសេសមួយចំនួនដែលវាអាចព្យាបាលបានល្អ៖
- ស្ទើរតែគ្មាន ketoacitosis,
- ការព្យាបាលអាំងស៊ុយលីនច្រើនតែនាំឱ្យមានការថយចុះជាតិស្ករក្នុងឈាម។
- ល្អសម្រាប់របបអាហារជាតិស្ករទាប,
- នៅដំណាក់កាលដំបូងថ្នាំព្យាបាលជំងឺទឹកនោមផ្អែមត្រូវបានព្យាបាលយ៉ាងមានប្រសិទ្ធភាព។ ការបង្ការនិងព្យាបាលជំងឺទឹកនោមផ្អែមលំពែង
មិនមែនរាល់ជំងឺរលាកលំពែងរ៉ាំរ៉ៃទេដែលចាំបាច់បណ្តាលឱ្យមានការវិវត្តនៃជំងឺទឹកនោមផ្អែម។ ជាមួយនឹងការព្យាបាលត្រឹមត្រូវនិងរបបអាហារដ៏តឹងរឹងអ្នកមិនត្រឹមតែអាចកែលម្អលំពែងប៉ុណ្ណោះទេប៉ុន្តែថែមទាំងការពារការចាប់ផ្តើមនៃជំងឺទឹកនោមផ្អែមផងដែរ។
វេជ្ជបណ្ឌិតផ្នែក endocrinologist ជ្រើសរើសការព្យាបាលជាលក្ខណៈបុគ្គលក្នុងករណីនីមួយៗ។ ដោយផ្អែកលើសូចនាករនៃការផលិតអង់ស៊ីមរំលាយអាហារដោយក្រពេញអ្នកឯកទេសមានវេជ្ជបញ្ជាឱ្យធ្វើការព្យាបាលជំនួសដោយផ្អែកលើអង់ស៊ីមគ្រឿងញៀននៃសកម្មភាពស្រដៀងគ្នា។ ក៏ដូចជាការចាក់អាំងស៊ុយលីនបើចាំបាច់។
អាហារូបត្ថម្ភសម្រាប់ជំងឺរលាកលំពែងនិងទឹកនោមផ្អែម

អ្នកត្រូវដឹងថាការព្យាបាលត្រឹមត្រូវនិងការប្រកាន់ខ្ជាប់យ៉ាងតឹងរឹងទៅនឹងរបបអាហារអាចនាំឱ្យមានការជាសះស្បើយពេញលេញពីជម្ងឺធ្ងន់ធ្ងរទាំងនេះ។ ញ៉ាំឱ្យបានញឹកញាប់និងក្នុងផ្នែកតូចៗ - ២៥០-៣០០ ក្រាមក្នុងមួយអាហារផ្តល់ចំណូលចិត្តដល់ផលិតផលដែលមានប្រូតេអ៊ីន៖ សណ្តែកសៀងស៊ុតពណ៌សសាច់ត្រីគ្រាប់។
យកចេញពីអាហារដែលមានជាតិអាស៊ីតក្នុងរបបអាហារដែលធ្វើឱ្យទឹកក្រពះមានជាតិអាស៊ីតលឿន៖ អាស៊ីតហឹរហឹរជក់បារីចៀនមានជាតិអាល់កុលក្តៅពេកឬត្រជាក់។ នៅក្នុងពាក្យមួយចានទាំងអស់។ ដែលអាចបង្កឱ្យមានស្ត្រេសបន្ថែមលើការសម្ងាត់លំពែង។
អាហារត្រូវបានចំហុយនិងញ៉ាំដោយក្តៅជាជាងក្តៅឬត្រជាក់។
ប្រសិនបើវាពិបាកក្នុងការជ្រើសរើសឯករាជ្យនូវរបបអាហារត្រឹមត្រូវអ្នកអាចអនុវត្តអនុសាសន៍របបអាហារដែលត្រូវបានរចនាឡើងពិសេសដែលប្រមូលបានក្រោមឈ្មោះ: តារាងលេខ ៥ សម្រាប់អ្នកជំងឺរលាកលំពែងនិងតារាងទី ៩ សម្រាប់អ្នកជំងឺទឹកនោមផ្អែម។ ប៉ុន្តែមុនពេលជ្រើសរើសរបបអាហារនេះឬរបបអាហារនោះវាចាំបាច់ត្រូវពិគ្រោះជាមួយគ្រូពេទ្យ។
ដោយគិតពីលក្ខណៈពិសេសទាំងអស់នៃវគ្គសិក្សានៃជម្ងឺនិងស្ថានភាពទូទៅរបស់អ្នកជំងឺវេជ្ជបណ្ឌិតផ្តល់អនុសាសន៍ត្រឹមត្រូវបំផុតលើអាហារូបត្ថម្ភ។
ការជ្រើសរើសផលិតផល
នៅដំណាក់កាលផ្សេងៗគ្នានៃជំងឺរបបអាហារអាចខុសគ្នាបន្តិចបន្តួច។ ដូច្នេះឧទាហរណ៍ផ្លែឈើឬម្ហូបផ្អែមនិងជូរដែលមានមូលដ្ឋានលើអង្ករអូនិងម៉ីលីណាអាចទទួលយកបានក្នុងកំឡុងពេលនៃការពន្យារពេលយូរត្រូវបានគេបដិសេធទាំងស្រុងនៅពេលដែលជំងឺកាន់តែធ្ងន់ធ្ងរ។
ផលិតផលដែលសមរម្យគួរតែត្រូវបានជ្រើសរើសជាលក្ខណៈបុគ្គលសម្រាប់អ្នកជំងឺម្នាក់ៗដោយពិចារណា:
- ចំណង់ចំណូលចិត្តផ្ទាល់ខ្លួន
- ការស្រូបយកជាតិស្ករ
- ការមិនអត់ឱនចំពោះសារធាតុណាមួយ
- ការកែតម្រូវការស្រូបយកសារធាតុចិញ្ចឹមដោយផ្នែក។

នៅក្នុងរយៈពេលស្រួចវាត្រូវបានហាមឃាត់យ៉ាងតឹងរឹងក្នុងការបរិភោគចានដែលមានមាតិកាជាតិស្ករខ្ពស់អាហារមានជាតិខ្លាញ់និងជក់បារីនំកុម្មង់អាហារចៀនអាហារធញ្ញជាតិ: អង្ករស្រូវអូតាមីលលីលីផ្លែឈើស្រស់និងបន្លែនំបុ័ងពណ៌ស។
ចំពោះប្រេងបន្លែវាល្អប្រសើរក្នុងការប្រើក្នុងបរិមាណសមល្មមនិងប្រេងអូលីវនៃការសង្កត់ត្រជាក់ដំបូងដែលមានលក្ខណៈសម្បត្តិព្យាបាល។ វាក៏នឹងធ្វើឱ្យខូចទឹកដោះគោជាមួយនឹងមាតិកាខ្លាញ់ទាប។ ទឹកដោះគោធ្វើឱ្យរាងកាយមានវីតាមីនជាតិរ៉ែនិងជួយបន្ថយដំណើរការរលាកនៅក្នុងបំពង់រំលាយអាហារ។
ជាអកុសលមនុស្សត្រូវបានគេរៀបចំយ៉ាងខ្លាំងដូច្នេះដោយយល់ពីតម្លៃពេញលេញនៃសុខភាពពួកគេនៅតែ "ជីកផ្នូររបស់ពួកគេជាមួយស្លាបព្រា" ។ ប៉ុន្តែប្រាជ្ញាប្រជាប្រិយដូចគ្នាបានរកឃើញជាយូរមកហើយនូវដំណោះស្រាយដ៏សាមញ្ញមួយចំពោះបញ្ហាជាមួយនឹងលំពែង - ភាពអត់ឃ្លានត្រជាក់និងសន្តិភាព។
ដោយប្រកាន់ខ្ជាប់នូវច្បាប់ដ៏សាមញ្ញនេះហើយធ្វើតាមការព្យាបាលដែលបានជ្រើសរើសជាពិសេសអ្នកជំងឺភាគច្រើនអាចយកឈ្នះលើជម្ងឺជាច្រើនហើយវិលត្រឡប់ទៅរកស្ថានភាពពេញលេញនិងមានសុខភាពល្អ។