តើការមានផ្ទៃពោះអាចកើតមានជំងឺទឹកនោមផ្អែមប្រភេទទី ១ បានទេ?

ការមានផ្ទៃពោះគឺជាស្ថានភាពគួរឱ្យរំភើបនិងថប់បារម្ភក្នុងជីវិតរបស់ស្ត្រីប៉ុន្តែវាតម្រូវឱ្យមានភាពតានតឹងខ្លាំងនៃកម្លាំងទាំងអស់នៃរាងកាយ។ ក្នុងអំឡុងពេលមានផ្ទៃពោះគ្រប់ប្រភេទនៃការរំលាយអាហារត្រូវបានធ្វើឱ្យសកម្មហើយប្រសិនបើមានជំងឺមេតាប៉ូលីសបន្ទាប់មកវគ្គសិក្សារបស់វាអាចផ្លាស់ប្តូរដែលមិនអាចទាយទុកជាមុនបាន។ ការរំលាយអាហារកាបូអ៊ីដ្រាតក្នុងពេលមានកាយវិការគឺជាប្រធានបទនៃអត្ថបទរបស់យើងនៅថ្ងៃនេះ។ យើងនឹងប្រាប់អ្នកពីរបៀបដែលដំណើរការមានផ្ទៃពោះប្រឆាំងនឹងផ្ទៃខាងក្រោយនៃជំងឺទឹកនោមផ្អែមប្រភេទទី ១ និងទី ២ របៀបដែលវាគំរាមកំហែងដល់ម្តាយនិងទារកនិងវិធីដោះស្រាយ។
នៅប្រទេសរុស្ស៊ីអត្រាប្រេវ៉ាឡង់នៃជំងឺទឹកនោមផ្អែមប្រភេទទី ១ និងទី ២ ក្នុងចំនោមស្ត្រីមានផ្ទៃពោះគឺ ០,៩-២% ។ ក្នុងចំណោមភាពមិនប្រក្រតីនៃការរំលាយអាហារកាបូអ៊ីដ្រាតចំពោះស្ត្រីមានផ្ទៃពោះទម្រង់ដូចខាងក្រោមត្រូវបានសម្គាល់:
ជំងឺទឹកនោមផ្អែមដែលកើតមានលើស្ត្រីមុនពេលមានផ្ទៃពោះ (ជំងឺទឹកនោមផ្អែមពេលមានគភ៌)៖
- ជំងឺទឹកនោមផ្អែមប្រភេទ ១
- ជំងឺទឹកនោមផ្អែមប្រភេទទី ២
- ប្រភេទជំងឺទឹកនោមផ្អែមប្រភេទផ្សេងទៀត៖ ជំងឺរលាកលំពែង - បន្ទាប់ពីទទួលរងនូវជំងឺរលាកលំពែង, ជំងឺរលាកលំពែង, ការខូចខាតលំពែងដោយសារថ្នាំ, ជំងឺទឹកនោមផ្អែមដែលបង្កឡើងដោយការបង្ករោគ: cytomegalovirus, Rubella, វីរុសគ្រុនផ្តាសាយ, វីរុសរលាកថ្លើមប្រភេទ B និង C, ជំងឺ opisthorchiasis, echinococcosis, cryptosporodiosis, la ។
ជំងឺទឹកនោមផ្អែមពេលមានគភ៌ (GDational mellitus) ។ GDM គឺជាការរំលោភលើការរំលាយអាហារកាបូអ៊ីដ្រាតដែលបានវិវត្តនៅក្នុងការមានផ្ទៃពោះនេះភាពធ្ងន់ធ្ងររបស់វាប្រែប្រួលការព្យាករណ៍និងការព្យាបាលផងដែរ។
នៅពេលមានផ្ទៃពោះដែលមានជំងឺទឹកនោមផ្អែមត្រូវបានធ្វើឱ្យខូចទ្រង់ទ្រាយ៖
១) វត្តមាននៃភាពជឿនលឿននៃជំងឺទឹកនោមផ្អែមជំងឺទឹកនោមផ្អែម (ការរីកដុះដាលនៃការវិវត្តទៅជាជំងឺសរសៃប្រសាទជាមួយនឹងការថយចុះនៃការបោសសំអាត creatinine គឺការបំពានមុខងារតម្រងនោម) ដែលនេះបង្កគ្រោះថ្នាក់ដល់ជីវិតម្តាយ។
២) ភាពធន់នឹងអាំងស៊ុយលីននិងសារធាតុ labile នៃជំងឺទឹកនោមផ្អែម (ជំងឺទឹកនោមផ្អែមដែលត្រូវបានកែតម្រូវមិនបានល្អដោយអាំងស៊ុយលីនច្រើនតែមានការកើនឡើងក្នុងកម្រិតជាតិស្ករក្នុងឈាមទឹកនោមអាសេតូននិងស្ថានភាពជាតិស្ករក្នុងឈាមថយចុះ) ។
3) វត្តមាននៃជំងឺទឹកនោមផ្អែមទាំងប្តីប្រពន្ធ។
4) ការរួមបញ្ចូលគ្នានៃជំងឺទឹកនោមផ្អែមនិងជំងឺ Rh របស់ម្តាយ (Rhesus - ម្តាយអវិជ្ជមាននិង Rhesus - ទារកវិជ្ជមាន) ។
5) ការរួមបញ្ចូលគ្នានៃជំងឺទឹកនោមផ្អែមនិងជំងឺរបេងសួតសកម្ម។
6) ការស្លាប់មុនពេលមានផ្ទៃពោះរបស់ទារក (ជាពិសេសម្តងហើយម្តងទៀត) និង / ឬកំណើតរបស់កុមារដែលមានពិការភាពនៃការអភិវឌ្ឍប្រឆាំងនឹងជំងឺទឹកនោមផ្អែមដែលបានទូទាត់សង។ ក្នុងករណីនេះការពិគ្រោះយោបល់ជាមួយពន្ធុវិទ្យារបស់ប្តីប្រពន្ធទាំងពីរគឺចាំបាច់។
មានផ្ទៃពោះនិងទឹកនោមផ្អែមប្រភេទទី ១
ជំងឺទឹកនោមផ្អែមប្រភេទទី ១ គឺជាជំងឺអូតូអ៊ុយមីននៃប្រព័ន្ធ endocrine ដែលត្រូវបានបង្ហាញដោយការកើនឡើងជាតិស្ករក្នុងឈាមដោយសារកង្វះអាំងស៊ុយលីនពេញលេញ។
មរតកនៃជំងឺទឹកនោមផ្អែមប្រភេទទី ១ គឺប្រហែល ២ ភាគរយប្រសិនបើម្តាយឈឺប្រហែល ៧ ភាគរយប្រសិនបើឪពុកឈឺហើយប្រហែល ៣០ ភាគរយប្រសិនបើឪពុកម្តាយទាំងពីរឈឺ។
រោគសញ្ញាជម្ងឺទឹកនោមផ្អែមប្រភេទ ១៖
រោគសញ្ញាជំងឺទឹកនោមផ្អែមប្រភេទ ១ ចំពោះស្ត្រីមានផ្ទៃពោះគឺដូចគ្នានឹងការមានផ្ទៃពោះក្រៅដែរ។ ប៉ុន្តែចំពោះស្ត្រីមានផ្ទៃពោះការបំរែបំរួលនៃការរំលាយអាហារកាបូអ៊ីដ្រាតអាចត្រូវបានគេប្រកាសកាន់តែច្បាស់នៅក្នុងត្រីមាសទី 1 ហានិភ័យនៃការកើនឡើងជាតិស្ករក្នុងឈាមកើនឡើងខ្ពស់នៅ II ផ្ទុយពីការថយចុះជាតិស្ករក្នុងឈាមថយចុះ។
ការធ្វើរោគវិនិច្ឆ័យ
កំរិតជាតិស្ករក្នុងឈាម។ ចំពោះស្ត្រីមានផ្ទៃពោះបទដ្ឋានគឺមានដល់ទៅ ៥,១ មីល្លីម៉ែត្រ / លីត្រ។ ការរៀបចំនិងការផ្តល់ការវិភាគមិនខុសគ្នាពីការមិនមានផ្ទៃពោះទេ។ ជាតិស្ករក្នុងឈាមត្រូវបានវាស់នៅពេលព្រឹកលើពោះទទេនៅក្នុងឈាមសរសៃឈាម។ ដើម្បីគ្រប់គ្រងគ្លីសេរីនឈាមត្រូវបានធ្វើត្រាប់តាមច្រើនដងក្នុងមួយថ្ងៃដែលនេះត្រូវបានគេហៅថាទម្រង់គ្លីសេមីល។
២. ទឹកនោមជាតិស្ករនិងអាសេតូន។ សូចនាករទាំងនេះត្រូវបានកំណត់ដោយរូបរាងនីមួយៗនៅក្នុងគ្លីនិកមុនសម្រាលកូនរួមជាមួយចំនួនទឹកនោមទូទៅ។
3. អេម៉ូក្លូប៊ីនអេម៉ូក្លូប៊ីន (Hb1Ac) ។ Norm 5.6 - 7.0% ។
4. ការធ្វើរោគវិនិច្ឆ័យនៃផលវិបាក។ ផលវិបាកនៃជំងឺទឹកនោមផ្អែមគឺជំងឺ polyneuropathies (ការខូចខាតសរសៃប្រសាទ) និង angiopathy (ការខូចខាតសរសៃឈាម) ។ ក្នុងចំណោមជម្ងឺ angiopathies យើងចាប់អារម្មណ៍លើ microangiopathies (ការខូចខាតដល់នាវាតូចៗ) ។
ជំងឺទឹកនោមប្រៃទឹកនោមផ្អែមគឺជាដំបៅនៃសរសៃឈាមតូចៗនៃតំរងនោមដែលបណ្តាលឱ្យមានការថយចុះមុខងារត្រងរបស់ពួកគេនិងការវិវត្តនៃការខ្សោយតំរងនោម។ ក្នុងអំឡុងពេលមានផ្ទៃពោះបន្ទុកនៅលើតំរងនោមកើនឡើងលើសពីនេះទៀតហានិភ័យនៃការឆ្លងត្រូវបានកើនឡើង។ ហេតុដូច្នេះហើយការគ្រប់គ្រងទឹកនោមក៏ត្រូវបានអនុវត្តគ្រប់រូបរាងនៅក្នុងគ្លីនិកមុនសម្រាលកូនដែរ។
ការថយចុះនៃស្ថានភាពនៃតំរងនោមអាចជាការធ្វើឱ្យខូចដល់កាយវិការដែលជាការចង្អុលបង្ហាញសម្រាប់ជំងឺថ្លើម (ឧបករណ៍តំរងនោមសិប្បនិម្មិត) និងការសម្រាលកូនមិនគ្រប់ខែ (ហានិភ័យដល់អាយុជីវិតម្តាយ) ។
ជំងឺទឹកនោមផ្អែមគឺជាជំងឺដំបៅនៃនាវាតូចៗនៃរីទីណា។ ការមានផ្ទៃពោះចំពោះអ្នកជំងឺទឹកនោមផ្អែមគួរតែត្រូវបានគ្រោងទុករួមទាំងពេលខ្លះដោយសារការឆ្លុះកាំរស្មីឡាស៊ែរមុនពេលមានផ្ទៃពោះត្រូវបានគេតម្រូវឱ្យកាត់បន្ថយហានិភ័យនៃការកន្ត្រាក់ឆ្អឹងខ្នង។ ដំណាក់កាលចុងក្រោយនៃការឆ្លុះខួរឆ្អឹងខ្នងគឺជាការឆ្លុះបញ្ចាំងពីការបង្កើតកូនដោយឯករាជ្យ (អ្នកមិនអាចរុញច្រានបានទេព្រោះមានហានិភ័យខ្ពស់នៃការបំផ្លាញឆ្អឹងខ្នង) ហើយជួនកាលអាចបង្កើតបាន។
5. ដូចគ្នានេះផងដែរ, ស្ត្រីទាំងអស់ដែលមានជំងឺទឹកនោមផ្អែមត្រូវបានឆ្លងកាត់ការពិនិត្យទូទៅដែលបញ្ចប់ស្ថានភាពសុខភាព។
- ការធ្វើតេស្តឈាមទូទៅ។
- ទឹកនោម (ប្រូតេអ៊ីនទឹកនោម) ។
- ការធ្វើតេស្តឈាមជីវគីមី (ប្រូតេអ៊ីនសរុប, អាល់ប៊ុយប៊ីន, អ៊ុយ, ឌីហ្សីននីនប៊ីលីរុយប៊ីនដោយផ្ទាល់និងដោយប្រយោលអាល់នីនអាមីណូត្រាតហ្វ័រអេសអេនឌីអាទីត្រេហ្វហ្វីសផូស្វាតអាល់កាឡាំង) ។
- Coagulogram (សូចនាករនៃការ coagulability ឈាម) ។
- ការវិភាគទឹកនោមប្រចាំថ្ងៃសំរាប់ប្រូតេអ៊ីន។
ការធ្វើរោគវិនិច្ឆ័យរបស់ទារក៖
- អ៊ុលត្រាសោ + dopplerometry (ដើម្បីវាយតម្លៃការអភិវឌ្ឍន៍ត្រឹមត្រូវរបស់ទារកទំងន់ការអនុលោមតាមពាក្យវត្តមាននៃពិការភាពបរិមាណទឹកនិងសកម្មភាពលំហូរឈាម)
- ការព្យាបាលដោយចលនាបេះដូង (CTG) សម្រាប់វាយតម្លៃសកម្មភាពបេះដូងរបស់ទារកចលនានិងការចុះកិច្ចសន្យានៃស្បូន
ផលវិបាកនៃជំងឺទឹកនោមផ្អែមប្រភេទ ១ ចំពោះម្តាយ៖
1) វគ្គសិក្សាមិនស្ថិតស្ថេរនៃជំងឺទឹកនោមផ្អែមការកើនឡើងនៃរដ្ឋជាតិស្ករក្នុងឈាមថយចុះ (ការថយចុះយ៉ាងខ្លាំងនៃជាតិស្ករក្នុងឈាមរហូតដល់សន្លប់ជាតិស្ករក្នុងឈាម), ភាគនៃ ketoacidosis (ការកើនឡើងនៃអាសេតូននៅក្នុងឈាមនិងទឹកនោម, ការបង្ហាញយ៉ាងខ្លាំងគឺសន្លប់ ketoacidotic) ។
2) ការខ្សោះជីវជាតិនៃវគ្គសិក្សានៃជំងឺទឹកនោមផ្អែមនិងការវិវត្តនៃផលវិបាកនៃសរសៃឈាមរហូតដល់ការគំរាមកំហែងនៃការបាត់បង់ចក្ខុវិស័យឬការថយចុះយ៉ាងខ្លាំងនៃមុខងារតំរងនោមជាមួយនឹងតម្រូវការនៃការធ្វើ hemodialysis (តម្រងនោមសិប្បនិម្មិត) ។
៣) ភាពស្មុគស្មាញនៃការមានផ្ទៃពោះ៖ ហានិភ័យនៃជំងឺព្រាយក្រឡាភ្លើងការគំរាមកំហែងនៃការបញ្ចប់នៃការមានផ្ទៃពោះការហូរទឹកមិនគ្រប់ខែការកើនឡើងជាតិទឹក polyhydramnios ភាពមិនគ្រប់គ្រាន់របស់ទារកក្នុងស្បូនការឆ្លងមេរោគលើផ្លូវបង្ហូរទឹកម៉ូត្រញឹកញាប់ការឆ្លងមេរោគរលាកទងសួតដែលកើតឡើងម្តងទៀត (ជំងឺ candidiasis និងអ្នកដទៃ) គឺជាលក្ខណៈ។
4) ភាពមិនប្រក្រតីនៃកម្លាំងពលកម្ម (ភាពទន់ខ្សោយនៃកម្លាំងពលកម្ម dystocia នៃស្មានោះគឺជាការជាប់គាំងស្មារបស់ទារកនៅក្នុងប្រឡាយកំណើតដែលនាំឱ្យមានការរងរបួសដល់ម្តាយនិងទារក, hypoxia ស្រួចនៃទារកក្នុងកំឡុងពេលសម្រាលកូន) ។
5) របួសពីកំណើត (ជាលិកាមិនសូវទន់ភ្លន់ដែលរងផលប៉ះពាល់ជាញឹកញាប់ដោយការឆ្លងមេរោគផ្សិតដោយរួមផ្សំជាមួយទារកធំមួយនេះនាំឱ្យមានការដាច់រហែកនៃប្រហោងឆ្អឹង) ។
6) ហានិភ័យនៃការសម្រាលកូនដោយការវះកាត់ត្រូវបានកើនឡើង។ ដោយសារតែទំហំធំនៃទារកកម្លាំងពលកម្មត្រូវបានធ្វើឡើងជាញឹកញាប់ដោយផ្នែកវះកាត់។ ជារឿយៗស្ត្រីដែលមានជំងឺទឹកនោមផ្អែមត្រូវបានដំណើរការជាប្រចាំនិងលឿនជាងក្នុងរយៈពេល ៣៩-៤០ សប្តាហ៍។ ប្រសិនបើរយៈពេល ៣៧ សប្តាហ៍ទារកមានទំងន់លើសពី ៤០០០ ក្រាមរួចហើយនោះការពន្យាពេលបន្តទៀតនៃការមានផ្ទៃពោះនឹងនាំឱ្យមានការកើនឡើងនូវចំនួនផលវិបាក។ អ្នកជំងឺបែបនេះត្រូវតែត្រូវបានផ្តល់ជូនតាមផែនការដែលបានគ្រោងទុកបន្ទាប់ពីការកែកម្រិតអាំងស៊ុយលីន (រួមគ្នាជាមួយគ្រូពេទ្យឯកទេសខាង endocrinologist) ។
7) ភាពញឹកញាប់នៃការឆ្លងទន្លេបន្ទាប់បន្សុទ្ធ - ផលវិបាកនៃជំងឺសរសៃប្រសាទ (ជំងឺ endometritis ក្រោយឆ្លងទន្លេ) កើនឡើង។
ផលវិបាកនៃជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ចំពោះទារក៖
១) ទារកក្នុងផ្ទៃទឹកនោមឬអំប្រ៊ីយ៉ុងទឹកនោមផ្អែម (ប្រូបាប ១០០%) ។ ជំងឺទឹកនោមផ្អែមគឺជាភាពស្មុគស្មាញមួយនៃជំងឺដែលបណ្តាលមកពីការរួមបញ្ចូលគ្នានៃកត្តាជាច្រើន (ភាពមិនចេះរីងស្ងួត, ការថយចុះកម្តៅសាច់ដុំរ៉ាំរ៉ៃនិងបញ្ហាមេតាប៉ូលីសដទៃទៀតដែលមាននៅក្នុងទឹកនោមផ្អែម) ។

ក្នុងរូបភាពខាងលើមានទារកពីរនាក់នៅជាប់គ្នានៅខាងស្តាំមានទំងន់ធម្មតាហើយនៅខាងឆ្វេងមានគភ៌ទឹកនោមផ្អែម។
គំនិតនៃការមានគភ៌ទឹកនោមផ្អែមរួមមានសំណុំលក្ខណៈវិនិច្ឆ័យព្យាបាល៖
- ទំហំធំនិងប្រវែងដងខ្លួននៅពេលចាប់កំណើត (ម៉ាក្រូក្រូម៉ា) ។
- ភាពហើមនិងពណ៌ពណ៌ស្វាយនៃស្បែកជាចម្បងនៃមុខបន្ទាប់ពីកំណើត (មុខប្រភេទ Cushingoid, កើតឡើងស្រដៀងគ្នាចំពោះមនុស្សពេញវ័យនិងកុមារដែលទទួលការព្យាបាលដោយប្រើថ្នាំ prednisone និងអ័រម៉ូន glucocorticoid ផ្សេងទៀត) ។ កង្វះអាហារូបត្ថម្ភក្នុងខ្លួនដែលអាចកើតមានទោះបីជាទារកក្នុងករណីនេះក៏ដោយក៏មានការផ្លាស់ប្តូរមុខយោងទៅតាមប្រភេទ cushingoid ។

- អសមត្ថភាព Morphofunctional ។
- រោគសញ្ញានៃជំងឺផ្លូវដង្ហើមដោយសារការចុះខ្សោយនៃការសំយោគ surfactant ។
- ជំងឺបេះដូងពីកំណើត, cardiomegaly រហូតដល់ទៅ ៣០% នៃករណី។
- ការខូចទ្រង់ទ្រាយពីកំណើតផ្សេងទៀត។
- Hepatomegaly និង splenomegaly (ការកើនឡើងទំហំថ្លើមនិងខួរឆ្អឹង) ។
- ការរំលោភលើការបន្សាំខ្លួនក្រោយសម្រាលកូន ៨០% នៃទារកទើបនឹងកើត៖ រោគសញ្ញាគ្លីនិកនៃការថយចុះជាតិស្ករក្នុងឈាមថយចុះនិងការថយចុះកម្តៅ (យោងទៅតាមទិន្នន័យមន្ទីរពិសោធន៍អាចមានការរមួលសាច់ដុំខ្សោយលេប) ។
ម៉ាក្រូម៉ុមៀត្រូវបានបកប្រែតាមភាសាឡាតាំងតាមព្យញ្ជនៈថាជា "រាងកាយធំ" ។ ការទទួលទានជាតិស្ករច្រើនពេកនៅក្នុងឈាមរបស់ម្តាយហេតុដូចនេះហើយទារកនាំឱ្យមានការប្រមូលទម្ងន់រាងកាយលើសពីទារកហើយវាមានទម្ងន់ជាង ៤០០០ ក្រាមប្រវែងរាងកាយគឺលើសពី ៥៤ សង្ទីម៉ែត្រ។
ផ្លែឈើធំ - ផ្លែឈើមានទំងន់ពី ៤០០០ ក្រាម។ រហូតដល់ ៥០០០ gr ។
ផ្លែឈើ - យក្ស - គឺជាផ្លែឈើដែលមានទំងន់ច្រើនជាង ៥០០០ ក្រាម។
Macrosomia របស់ទារកមិនតែងតែបង្កឡើងដោយជំងឺទឹកនោមផ្អែមទេមូលហេតុអាចបណ្តាលមកពីការលូតលាស់ខ្ពស់និងរដ្ឋធម្មនុញ្ញធំ ៗ របស់ឪពុកម្តាយទាំងពីរគឺជម្ងឺ Beckwith-Wiedemann (ជម្ងឺពីកំណើតដែលត្រូវបានកំណត់ដោយការលូតលាស់យ៉ាងលឿនការវិវត្តនៃរាងកាយ asymmetric, ការកើនឡើងហានិភ័យនៃជំងឺមហារីកនិងការខូចទ្រង់ទ្រាយពីកំណើតមួយចំនួន), ការធាត់នៅក្នុងម្តាយ (សូម្បីតែអវត្ដមាននៃជំងឺទឹកនោមផ្អែមប្រភេទទី ២) ។
ការខូចទ្រង់ទ្រាយពីកំណើត។
ភាគច្រើនជាប្រព័ន្ធសរសៃប្រសាទកណ្តាល (ខួរក្បាលនិងខួរឆ្អឹងខ្នង) បេះដូង (ពិការភាពបេះដូង cardiomegaly ដែលជាការកើនឡើងគួរឱ្យកត់សម្គាល់នៅក្នុងបេះដូងជាមួយនឹងការថយចុះមុខងារចុះកិច្ចសន្យារបស់វា) ប្រព័ន្ធឆ្អឹងប្រព័ន្ធរំលាយអាហារ (រោគសញ្ញាចុះខ្សោយនៃពោះវៀន, រន្ធគូថ) និងជំងឺ genitourinary (aplasia) ត្រូវបានប៉ះពាល់។ តម្រងនោម, ទ្វេដងនៃ ureters និងផ្សេងទៀត) ។ ដូចគ្នានេះផងដែរក្នុងចំណោមកុមារពីស្ត្រីដែលមានជំងឺទឹកនោមផ្អែម, បាតុភូតនៃការរៀបចំបញ្ច្រាស ("កញ្ចក់") នៃសរីរាង្គគឺកើតមានជាទូទៅ។
មានរោគសញ្ញានៃការតំរែតំរង់ caudal ឬ daudia dyskinesia (អវត្តមានឬការអភិវឌ្ឍនៃ sacrum, ឆ្អឹងកងខ្នង, ឆ្អឹងកងខ្នងចង្កេះតិច, ការអភិវឌ្ឍមិនពេញលេញនៃ femur) ។
ពិការភាពវិវត្តដោយសារតែការខូចខាតដល់ថង់ពណ៌លឿងក្នុងពេលមានផ្ទៃពោះដំបូង (៤-៦ សប្តាហ៍) ដែលវិវឌ្ឍន៍ប្រឆាំងនឹងការថយចុះកម្តៅដែលបណ្តាលមកពី hyperglycemia ។ ប្រសិនបើស្ត្រីខិតជិតការមានផ្ទៃពោះដែលបានរៀបចំជាមួយនឹងកម្រិតធម្មតានៃជាតិគ្លុយកូសក្នុងឈាមនិងអេម៉ូក្លូប៊ីនបន្ទាប់មកហានិភ័យនេះអាចត្រូវបានបង្រួមអប្បបរមា។
ទោះបីជាមានទំងន់ធំក៏ដោយកុមារដែលមានជំងឺទឹកនោមផ្អែមអាចកើតមកមិនទាន់ពេញវ័យជាពិសេសសួត។ ជាមួយនឹងគ្លីសេរីនច្រើនពេកការសំយោគអរម៉ូនផូលីតនៅក្នុងខ្លួនត្រូវបានរំខាន។
Surfactant គឺជាសារធាតុដែលមានជាតិខ្លាញ់ដែលមាននៅខាងក្នុងនៃប្រហោងក្នុងសួត (ដែលកុមារមិនទាន់បានតម្រង់ចេញនិងមើលទៅមិនដូច vesicles) ហើយដូចវាដែររំអិលវា។ សូមអរគុណដល់ surfactant នេះ vesicles pulmonary (alveoli) មិនស្រងូតស្រងាត់។ នៅពេលនិយាយដល់ទារកទើបនឹងកើតរឿងនេះមានសារៈសំខាន់ណាស់។ Alveoli គួរតែត្រង់ហើយមិនត្រូវធ្លាក់បន្ថែមទៀតពីដង្ហើមដំបូងទេ។ បើមិនដូច្នោះទេការបរាជ័យផ្លូវដង្ហើមនិងស្ថានភាពដែលហៅថា "រោគសញ្ញានៃការដកដង្ហើមរបស់ទារកទើបនឹងកើត" ឬ "រោគសញ្ញាថប់ដង្ហើមផ្លូវដង្ហើម" (អេសឌី) មានការរីកចម្រើនយ៉ាងឆាប់រហ័ស។ ដើម្បីបងា្ករស្ថានភាពបន្ទាន់និងធ្ងន់ធ្ងរនេះអេសឌីជារឿយៗត្រូវបានរារាំងដោយការចាក់បញ្ចូលឌីហ្សាំម៉ាសូនសេនហើយការសំយោគអរម៉ូនអេស្ទរត្រូវបានពន្លឿនដោយអរម៉ូន។
ការថយចុះជាតិស្ករក្នុងឈាមចំពោះទារកទើបនឹងកើត។
ថយចុះជាតិស្ករក្នុងឈាមក្នុងរយៈពេល ៧២ ម៉ោងដំបូងចំពោះទារកដែលមានអាយុតិចជាង ១,៧ មីល្លីលីត្រ / លីត្រចំពោះទារកមិនគ្រប់ខែនិងទារកដែលមានការវិវឌ្ឍន៍យឺតយ៉ាវតិចជាង ១,៤ មីល្លីលីត្រ / លីត្រុមសំណើមស្បែកការថប់បារម្ភស្រែកឆេវឆាវការវាយប្រហារដង្ហក់ (ការពន្យាពេលយូរ) ដកដង្ហើម) ហើយបន្ទាប់មកសន្លឹមខ្លាំង, ខ្សោយនៃការជញ្ជក់, nystagmus ("ចលនាចង្វាក់នៃភ្នែក" ដែលមិនត្រូវបានគ្រប់គ្រងនិងដឹកនាំក្នុងទិសដៅមួយ), សន្លឹមរហូតដល់សន្លប់ជាតិស្ករក្នុងឈាម។
បន្ទាប់ពី ៧២ ម៉ោងរដ្ឋដែលមានជាតិស្ករក្នុងឈាមថយចុះត្រូវបានគេចាត់ទុកថាជាការថយចុះជាតិស្ករក្នុងឈាមតិចជាង ២,២ មីល្លីលីត្រ / អិល។ ស្ថានភាពនេះត្រូវទទួលការព្យាបាលយ៉ាងខ្លាំងនៅក្នុងមន្ទីរពេទ្យ។
2) ក្រពេញអ៊ីប៉ូតូលីន (ស្ថានភាពនៃភាពអត់ឃ្លានអុកស៊ីសែនថេរនៅក្នុងទារកដែលមានផលវិបាកផ្សេងៗសូមអានបន្ថែមនៅក្នុងអត្ថបទរបស់យើង "Fetal hypoxia") ។ ការថយចុះកម្តៅក្នុងឈាមរបស់ទារកក៏បណ្តាលឱ្យមានស្ថានភាពនៃការកកឈាមដែរពោលគឺការកកឈាមការកើនឡើងនៃចំនួនកោសិកាឈាមទាំងអស់។ នេះនាំឱ្យមានការបង្កើតមីក្រូធូប៊ីនៅក្នុងនាវាតូចៗហើយក៏អាចនាំឱ្យមានជម្ងឺខាន់លឿងយូរនៃទារកទើបនឹងកើត។
3) របួសពីកំណើត។ ឆ្អឹងអាងត្រគាកតូចចង្អៀតគឺជាភាពមិនស៊ីគ្នារវាងទំហំរបស់ទារកនិងទំហំនៃឆ្អឹងអាងត្រគាករបស់ម្តាយ។ ដោយសារតែភាពបារម្ភនៃសរីរវិទ្យានៃទារកក្នុងជំងឺទឹកនោមផ្អែមខ្សែក្រវ៉ាត់ស្មា "មិនត្រូវគ្នា" ច្រើនបំផុតផលវិបាកនៃការសម្រាលកូនកើតឡើងដែលហៅថា“ ជម្ងឺស្មា” ។ ស្មារបស់ទារកជាប់នៅក្នុងប្រឡាយកំណើតអស់រយៈពេលជាង ១ នាទីហើយមិនអាចបញ្ចប់ការបង្វិលបានទេ។ ដំណាក់កាលទី ២ នៃការពន្យាពេលត្រូវបានពន្យាពេលហើយនេះគឺជាបញ្ហាមួយដែលអាចបង្ករកំណើតពីម្តាយនិងទារក។
ការគំរាមកំហែងនៃ dystocia ចំពោះទារក៖
- បាក់ឆ្អឹងស្មានិង / ឬបាក់ឆ្អឹង,
- ខូចខាតដល់ឆ្អឹងខួរក្បាល។
- ខូចខាតដល់កប៉ាល់នៃខួរឆ្អឹងខ្នងក្នុងតំបន់មាត់ស្បូន។
- របួសក្បាល
- ការ asphyxia (ថប់ដង្ហើម) នៃទារក,
- ការស្លាប់របស់ទារកក្នុងផ្ទៃ។
ការព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទ ១ ក្នុងពេលមានផ្ទៃពោះ
ក្នុងអំឡុងពេលមានផ្ទៃពោះយើងព្យាយាមកំណត់ការប្រើប្រាស់ឱសថឱ្យបានច្រើនតាមដែលអាចធ្វើទៅបានប៉ុន្តែនេះមិនអនុវត្តចំពោះអាំងស៊ុយលីនទេ។ អវត្តមានឬកម្រិតអាំងស៊ុយលីនមិនគ្រប់គ្រាន់គឺជាហានិភ័យដល់អាយុជីវិតនិងសុខភាពទាំងម្តាយនិងទារក។
ក្នុងអំឡុងពេលមានផ្ទៃពោះការត្រៀមអាំងស៊ុយលីនទាំងអស់ត្រូវបានប្រើដូចក្នុងការគ្រប់គ្រងធម្មតានៃអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ។ ទោះបីជាអ្នកមានរបបដែលត្រូវបានជ្រើសរើសយ៉ាងច្បាស់លាស់សម្រាប់ការគ្រប់គ្រងអាំងស៊ុយលីនបន្ទាប់មកក្នុងអំឡុងពេលមានផ្ទៃពោះវាចាំបាច់ត្រូវកែដំរូវ។ ការរំលាយអាហារកាបូអ៊ីដ្រាតក្នុងអំឡុងពេលមានផ្ទៃពោះមិនស្ថិតស្ថេរវាអាស្រ័យលើតម្រូវការផ្លាស់ប្តូររបស់ទារកក៏ដូចជាពេលវេលាដែលលំពែងរបស់ទារកចាប់ផ្តើមដំណើរការ។
ខ្ញុំត្រីមាស - ទំនោរទៅនឹងស្ថានភាពជាតិស្ករក្នុងឈាម។
- ការកាត់បន្ថយតម្រូវការអាំងស៊ុយលីនពី ១០ ទៅ ២០%
- ការកើនឡើងហានិភ័យនៃ ketoacidosis (ការពុលក្នុងដំណាក់កាលដំបូងក្អួតរបស់ស្ត្រីមានផ្ទៃពោះ)
ត្រីមាសទី ២ - ការសំយោគអរម៉ូនដោយសុក (ប្រូសេស្តេរ៉ូន lactogen សុក) ។
- ភាពធន់នឹងអាំងស៊ុយលីនកើនឡើង
- តំរូវការសំរាប់អាំងស៊ុយលីនកើនឡើង (២ ទៅ ៣ ដង)
ត្រីមាសទី ៣ - ដល់ ៣៦ សប្តាហ៍មុខងារនៃទីជម្រកសុដនកំពុងតែងាប់បន្តិចម្តង ៗ
- ការកាត់បន្ថយតម្រូវការអាំងស៊ុយលីន
- ការកើនឡើងហានិភ័យនៃការថយចុះជាតិស្ករក្នុងឈាម
ការសម្រាលកូន - ហានិភ័យខ្ពស់នៃការថយចុះជាតិស្ករក្នុងឈាមដោយសារតែសកម្មភាពចិត្តសាស្ត្រខ្ពស់។
ការជ្រើសរើសថ្នាំដូសនិងរបបអាហារគួរតែត្រូវបានអនុវត្តដោយវេជ្ជបណ្ឌិត - អ្នកជំនាញខាង endocrinologist និងគ្មាននរណាម្នាក់ផ្សេងទៀតទេ! នៅក្នុងរបបព្យាបាលដែលត្រូវបានជ្រើសរើសត្រឹមត្រូវអ្នកអាចទ្រាំទ្រនឹងទារកដែលមានសុខភាពល្អនិងថែរក្សាសុខភាពរបស់អ្នក។
ការសង្កេត
ស្ត្រីទាំងអស់ដែលមានជំងឺទឹកនោមផ្អែមមុនពេលមានគភ៌ដែលមានផែនការមានកូនគួរតែត្រូវបានពិនិត្យដោយគ្រូពេទ្យឯកទេសខាង endocrinologist ពី ៥ ទៅ ៦ ខែមុនពេលមានផ្ទៃពោះ។ កម្រិតនៃសំណងជំងឺទឹកនោមផ្អែមវត្តមាននិងភាពធ្ងន់ធ្ងរនៃផលវិបាកកំពុងត្រូវបានបញ្ជាក់ឱ្យច្បាស់លាស់វគ្គបណ្តុះបណ្តាលស្តីពីការគ្រប់គ្រងខ្លួនឯងនៃគ្លីសេម៉ាត្រូវបានធ្វើឡើង (សាលាទឹកនោមផ្អែម) ។
រួមគ្នាជាមួយគ្រូពេទ្យឯកទេសខាងអរម៉ូន endocrinologist អ្នកពិគ្រោះយោបល់ជាមួយគ្រូពេទ្យឯកទេសខាងសម្ភពដើម្បីសំរេចលើលទ្ធភាពនៃការមានផ្ទៃពោះ។
ស្ត្រីមានផ្ទៃពោះដែលមានជំងឺទឹកនោមផ្អែមគួរតែត្រូវបានបញ្ជូនទៅមន្ទីរពេទ្យនៅផ្នែកខាងប្រព័ន្ធ endocrinology នៅពេលជាក់លាក់មួយប្រសិនបើស្ថានភាពនេះកាន់តែអាក្រក់ទៅ ៗ ។
- ចូលមន្ទីរពេទ្យលើកដំបូងនៅអាយុ ៤-៦ សប្តាហ៍។វាត្រូវបានអនុវត្តប្រសិនបើស្ត្រីមិនត្រូវបានគេពិនិត្យមុនពេលមានផ្ទៃពោះឬប្រសិនបើមានផ្ទៃពោះដោយឯកឯងនិងមិនបានគ្រោងទុកបញ្ហាដូចគ្នាត្រូវបានដោះស្រាយដូចគ្នានឹងការរៀបចំជាមុន (សំណងផលវិបាកនិងលទ្ធភាពនៃការបង្កើតកូន) ឬប្រសិនបើផលវិបាកនៃការមានផ្ទៃពោះកើតឡើងនៅដំណាក់កាលដំបូង។
- ការចូលមន្ទីរពេទ្យលើកទី ២ នៅអាយុ ១២-១៤ សប្តាហ៍នៅពេលដែលតម្រូវការអាំងស៊ុយលីនថយចុះហើយហានិភ័យនៃការថយចុះជាតិស្ករក្នុងឈាមកើនឡើង។
- ចូលមន្ទីរពេទ្យទី ៣ នៅអាយុ ២៣-២៤ សប្តាហ៍នៃការមានផ្ទៃពោះ៖ ការកែកម្រិតដូសអាំងស៊ុយលីនការគ្រប់គ្រងវគ្គសិក្សានៃជម្ងឺ angiopathy (ប្រូតេអ៊ីនទឹកនោមអតិសុខុមប្រាណអាមីណូប៊ីលីនៀការត្រួតពិនិត្យមូលនិធិជាដើម) ការកំណត់អត្តសញ្ញាណនិងការព្យាបាលផលវិបាកនៃការមានផ្ទៃពោះ (ការគំរាមកំហែងនៃការកើតមិនគ្រប់ខែ, ការជ្រាបទឹក polyhydramnios, ការឆ្លងមេរោគលើផ្លូវទឹកនោម) ។ ការត្រួតពិនិត្យគភ៌ (អ៊ុលត្រាសោ, dopplerometry)
- ការចូលមន្ទីរពេទ្យលើកទី ៤ នៅសប្តាហ៍ទី ៣០ - ៣២៖ ការកែកំរិតដូសអាំងស៊ុយលីនត្រួតពិនិត្យវគ្គនៃផលវិបាកទឹកនោមផ្អែមតាមដានស្ថានភាពទារក (ការពិនិត្យអ៊ុលត្រាសោនឌីស្កូបមេនឌីស៊ីធីជី) ការពិនិត្យទូទៅ (តេស្តឈាមនិងទឹកនោមទូទៅតេស្តឈាមជីវគីមីវិភាគឈាម) យោងទៅតាមការចង្អុលបង្ហាញ prophylaxis នៃរោគសញ្ញាថប់ដង្ហើមរបស់ទារកដែលមាន dexamethasone (នៅក្នុងវត្តមាននៃការគំរាមកំហែងនៃការកើតមិនគ្រប់ខែ) ត្រូវបានអនុវត្តជម្រើសនៃវិធីសាស្រ្តនៃការសម្រាលកូននិងការរៀបចំសម្រាប់ការសម្រាលកូន។
របបអាហារមានផ្ទៃពោះក្នុងករណីនេះគឺដូចគ្នានឹងអ្នកជំងឺទឹកនោមផ្អែមទាំងអស់ដែរ។ វាចាំបាច់ក្នុងការត្រួតពិនិត្យបរិមាណប្រូតេអ៊ីននិងកាឡូរីគ្រប់គ្រាន់។

សំណងកាន់តែច្រើនចំពោះការរំលាយអាហារកាបូអ៊ីដ្រាតរបស់ម្តាយនៅពេលមានផ្ទៃពោះនិងក្នុងកំឡុងពេលវាបន្ថយហានិភ័យនៃផលវិបាកទាំងអស់នេះឬមិនសូវសំខាន់និងមានគ្រោះថ្នាក់ធ្ងន់ធ្ងរ។
មានផ្ទៃពោះជាមួយជំងឺទឹកនោមផ្អែមប្រភេទទី ២
ជំងឺទឹកនោមផ្អែមប្រភេទទី ២ គឺជាជំងឺមួយដែលកោសិកាក្នុងខ្លួនមានអាំងស៊ុយលីនអសកម្ម។ លំពែងមិនត្រូវបានខូចខាតនៅក្នុងជំងឺនេះទេការផលិតអាំងស៊ុយលីនអាចមានលក្ខណៈធម្មតាទាំងស្រុងប៉ុន្តែកោសិកាមួយចំនួននៃរាងកាយ (ជាចម្បងកោសិកាខ្លាញ់) ធ្វើឱ្យខូចខាតដល់អ្នកទទួលអាំងស៊ុយលីន (ចំណុចរសើបនៅលើជញ្ជាំងកោសិកា) ។ ដូច្នេះភាពធន់នឹងអាំងស៊ុយលីនត្រូវបានបង្កើតឡើងនោះគឺភាពខ្សោយនៃកោសិកាចំពោះអាំងស៊ុយលីន។
អាំងស៊ុយលីនត្រូវបានផលិតប៉ុន្តែវាមិនអាចទាក់ទងកោសិកានិងជួយឱ្យពួកគេស្រូបយកគ្លុយកូស។ យន្តការ pathophysiological នៃការខូចខាតដល់សរសៃឈាមនិងសរសៃប្រសាទដោយសារជំងឺលើសឈាមនៅទីនេះនឹងដូចគ្នានឹងជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ដែរ។
ភាគច្រើនជាញឹកញាប់ជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ត្រូវបានអមដោយទម្ងន់លើសរហូតដល់ធាត់ខ្លាំង។ ទំងន់លើសពីការបន្ថែមទៅនឹងការរំលាយអាហារកាបូអ៊ីដ្រាតខ្សោយក៏បណ្តាលឱ្យមានការកើនឡើងនៃបន្ទុកលើប្រព័ន្ធសរសៃឈាមបេះដូងនិងសន្លាក់ផងដែរ។ ដូចគ្នានេះផងដែរជាមួយនឹងការឡើងទម្ងន់ឬការឡើងទម្ងន់លើសអំឡុងពេលមានផ្ទៃពោះ, ហានិភ័យនៃជំងឺ thrombophlebitis និងសរសៃ varicose កើនឡើង។
ពាក្យបណ្តឹងគឺស្រដៀងនឹងរោគសញ្ញានៃជំងឺទឹកនោមផ្អែមប្រភេទទី 1 ។ ប៉ុន្តែមិនដូចជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ទេការស្រកទម្ងន់មិនត្រូវបានគេសង្កេតឃើញនោះទេប៉ុន្តែផ្ទុយទៅវិញដោយសារតែការវាយប្រហារនៃភាពអត់ឃ្លានជាញឹកញាប់អ្នកជំងឺបរិភោគបរិមាណច្រើនជាងចាំបាច់។ ហើយការវាយប្រហារភាពអត់ឃ្លានអាចកើតឡើងដោយសារតែការលោតនៅក្នុងកម្រិតអាំងស៊ុយលីន។ រាងកាយផលិតបរិមាណត្រឹមត្រូវកោសិកាមិនយល់ពីវាកំរិតអាំងស៊ុយលីនកើនឡើងកាន់តែច្រើន។ ទោះយ៉ាងណាកោសិកាខ្លះនៅតែមានប្រតិកម្មនឹងអាំងស៊ុយលីនកំរិតកើនឡើងរបស់វាអាចឈានដល់ពួកគេគ្លុយកូសក្នុងឈាមធ្លាក់ចុះយ៉ាងខ្លាំងហើយមានអារម្មណ៍ថា“ ចចក” ឃ្លាន។ ក្នុងអំឡុងពេលនៃការវាយប្រហារនៃភាពអត់ឃ្លានស្ត្រីបរិភោគអាហារច្រើនហើយតាមក្បួនងាយរំលាយ (កាបូអ៊ីដ្រាតសាមញ្ញក្នុងទម្រង់ជានំប៉័ងបង្អែមនិងចំណីសត្វផ្សេងទៀតព្រោះភាពអត់ឃ្លានពិតជាមិនអាចគ្រប់គ្រងបានហើយមិនមានពេលចំអិនម្ហូបដែលមានសុខភាពល្អទេ) ហើយបន្ទាប់មកយន្តការនេះត្រូវបានបិទជាទម្រង់ "រង្វង់កាចសាហាវ" ។ "
ជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ដូចដែលបានបញ្ជាក់រួចមកហើយគឺអមជាមួយនឹងការធាត់ហើយដំបូងអាំងស៊ុយលីនត្រូវបានផលិតក្នុងបរិមាណគ្រប់គ្រាន់។ ប៉ុន្តែបន្ទាប់មកការរំញោចថេរនៃលំពែងដើម្បីផលិតបរិមាណអាំងស៊ុយលីនច្រើនបំផ្លាញកោសិកាបេតា (កោសិកាលំពែងពិសេសដែលផលិតអាំងស៊ុយលីន) ។ នៅពេលកោសិកាបេតាត្រូវបានរលាយបាត់កង្វះអាំងស៊ុយលីនបន្ទាប់កើតឡើង។ ភាពខុសគ្នារវាងលក្ខខណ្ឌទាំងនេះក្នុងការព្យាបាល។ ក្នុងករណីទី 2 អាំងស៊ុយលីនគឺចាំបាច់ណាស់។
វិធានការវិនិច្ឆ័យគឺដូចគ្នានឹងជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ដែរ។ វាក៏ចាំបាច់ផងដែរដើម្បីកំណត់កម្រិតជាតិគ្លុយកូសក្នុងឈាម, អេម៉ូក្លូប៊ីន, ឆ្លងកាត់ផែនការពិនិត្យទូទៅ (សូមមើលខាងលើ) ក៏ដូចជាការពិគ្រោះយោបល់ជាមួយវេជ្ជបណ្ឌិតជំនាញ (ជាចម្បងគ្រូពេទ្យវះកាត់) ។
ផលវិបាកសម្រាប់ម្តាយនិងទារកក្នុងការកើតជំងឺទឹកនោមផ្អែមប្រភេទ ២ គឺដូចគ្នានឹងជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ដែរព្រោះវាសុទ្ធតែជាផលវិបាកនៃជាតិស្ករក្នុងឈាមរយៈពេលវែងហើយក្នុងករណីនេះវាមិនសំខាន់សម្រាប់ហេតុផលអ្វីឡើយ។
ការព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទ ២ ក្នុងពេលមានផ្ទៃពោះ
ប៉ុន្តែការព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទ ២ អាចខុសគ្នាពីប្រភេទ ១ ។ មុនពេលមានផ្ទៃពោះអ្នកជំងឺបានទទួលថ្នាំដែលបន្ថយជាតិស្ករក្នុងឈាមនិងប៉ះពាល់ដល់ទំងន់ (រួមចំណែកដល់ការសម្រកទម្ងន់) និង / ឬប្រកាន់ខ្ជាប់នូវរបបអាហារពិសេស។
វាគ្មានន័យអ្វីទេក្នុងការចុះបញ្ជីថ្នាំដែលត្រូវបានប្រើដើម្បីព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទទី ២ មុនពេលមានផ្ទៃពោះពីព្រោះថ្នាំទាំងអស់នេះត្រូវបានបំផ្លាញក្នុងពេលមានផ្ទៃពោះ។
នៅពេលមានផ្ទៃពោះកើតឡើងសំណួរនៃការផ្ទេរអ្នកជំងឺទៅអាំងស៊ុយលីនឬ (នៅពេលចាប់ផ្តើមនៃជំងឺទឹកនោមផ្អែមនិងការធាត់មិនលើសពី I - II ដឺក្រេ) ទៅរបបអាហារត្រូវបានសំរេច។ ការបកប្រែត្រូវបានអនុវត្តដោយអ្នកជំនាញខាង endocrinologist ក្រោមការត្រួតពិនិត្យយ៉ាងជិតស្និទ្ធនៃជាតិស្ករនិងស្ថានភាពទូទៅរបស់ស្ត្រី។
របបអាហារសម្រាប់ជំងឺទឹកនោមផ្អែមប្រភេទទី ២ គឺដូចគ្នានឹងជំងឺទឹកនោមផ្អែមប្រភេទ ១ ដែរ។
ការការពារផលវិបាក
ការការពាររួមមានការត្រួតពិនិត្យជាប្រចាំដោយអ្នកឯកទេស (ការគ្រប់គ្រងរួមគ្នារបស់អ្នកជំងឺដោយគ្រូពេទ្យជំនាញខាងសម្ភពនិងរោគស្ត្រី) និងការប្រកាន់ខ្ជាប់នូវរបបអាហារឯកទេស។
ការសង្កេត
ស្ត្រីទាំងអស់ដែលមានជំងឺទឹកនោមផ្អែមមុនពេលមានគភ៌ដែលមានផែនការមានកូនគួរតែត្រូវបានពិនិត្យដោយគ្រូពេទ្យឯកទេសខាង endocrinologist ពី ៥ ទៅ ៦ ខែមុនពេលមានផ្ទៃពោះ។ កម្រិតនៃសំណងជំងឺទឹកនោមផ្អែមវត្តមាននិងភាពធ្ងន់ធ្ងរនៃផលវិបាកកំពុងត្រូវបានបញ្ជាក់ឱ្យច្បាស់លាស់វគ្គបណ្តុះបណ្តាលស្តីពីការគ្រប់គ្រងខ្លួនឯងនៃគ្លីសេម៉ាត្រូវបានធ្វើឡើង (សាលាទឹកនោមផ្អែម) ។
រួមគ្នាជាមួយគ្រូពេទ្យឯកទេសខាងអរម៉ូន endocrinologist អ្នកពិគ្រោះយោបល់ជាមួយគ្រូពេទ្យឯកទេសខាងសម្ភពដើម្បីសំរេចលើលទ្ធភាពនៃការមានផ្ទៃពោះ។
ស្ត្រីមានផ្ទៃពោះដែលមានជំងឺទឹកនោមផ្អែមគួរតែត្រូវបានបញ្ជូនទៅមន្ទីរពេទ្យនៅផ្នែកខាងប្រព័ន្ធ endocrinology នៅពេលជាក់លាក់មួយប្រសិនបើស្ថានភាពនេះកាន់តែអាក្រក់ទៅ ៗ ។
- ចូលមន្ទីរពេទ្យលើកដំបូងនៅអាយុ ៤-៦ សប្តាហ៍។ វាត្រូវបានអនុវត្តប្រសិនបើស្ត្រីមិនត្រូវបានគេពិនិត្យមុនពេលមានផ្ទៃពោះឬប្រសិនបើមានផ្ទៃពោះដោយឯកឯងនិងមិនបានគ្រោងទុកបញ្ហាដូចគ្នាត្រូវបានដោះស្រាយដូចគ្នានឹងការរៀបចំជាមុន (សំណងផលវិបាកនិងលទ្ធភាពនៃការបង្កើតកូន) ឬប្រសិនបើផលវិបាកនៃការមានផ្ទៃពោះកើតឡើងនៅដំណាក់កាលដំបូង។
- ការចូលមន្ទីរពេទ្យលើកទី ២ នៅអាយុ ១២-១៤ សប្តាហ៍នៅពេលដែលតម្រូវការអាំងស៊ុយលីនថយចុះហើយហានិភ័យនៃការថយចុះជាតិស្ករក្នុងឈាមកើនឡើង។
- ចូលមន្ទីរពេទ្យទី ៣ នៅអាយុ ២៣-២៤ សប្តាហ៍នៃការមានផ្ទៃពោះ៖ ការកែកម្រិតដូសអាំងស៊ុយលីនការគ្រប់គ្រងវគ្គសិក្សានៃជម្ងឺ angiopathy (ប្រូតេអ៊ីនទឹកនោមអតិសុខុមប្រាណអាមីណូប៊ីលីនៀការត្រួតពិនិត្យមូលនិធិជាដើម) ការកំណត់អត្តសញ្ញាណនិងការព្យាបាលផលវិបាកនៃការមានផ្ទៃពោះ (ការគំរាមកំហែងនៃការកើតមិនគ្រប់ខែ, ការជ្រាបទឹក polyhydramnios, ការឆ្លងមេរោគលើផ្លូវទឹកនោម) ។ ការត្រួតពិនិត្យគភ៌ (អ៊ុលត្រាសោ, dopplerometry)
- ការចូលមន្ទីរពេទ្យលើកទី ៤ នៅសប្តាហ៍ទី ៣០ - ៣២៖ ការកែកំរិតដូសអាំងស៊ុយលីនត្រួតពិនិត្យវគ្គនៃផលវិបាកទឹកនោមផ្អែមតាមដានស្ថានភាពទារក (ការពិនិត្យអ៊ុលត្រាសោនឌីស្កូបមេនឌីស៊ីធីជី) ការពិនិត្យទូទៅ (តេស្តឈាមនិងទឹកនោមទូទៅតេស្តឈាមជីវគីមីវិភាគឈាម) យោងទៅតាមការចង្អុលបង្ហាញ prophylaxis នៃរោគសញ្ញាថប់ដង្ហើមរបស់ទារកដែលមាន dexamethasone (នៅក្នុងវត្តមាននៃការគំរាមកំហែងនៃការកើតមិនគ្រប់ខែ) ត្រូវបានអនុវត្តជម្រើសនៃវិធីសាស្រ្តនៃការសម្រាលកូននិងការរៀបចំសម្រាប់ការសម្រាលកូន។
របបអាហារមានផ្ទៃពោះក្នុងករណីនេះគឺដូចគ្នានឹងអ្នកជំងឺទឹកនោមផ្អែមទាំងអស់ដែរ។ វាចាំបាច់ក្នុងការត្រួតពិនិត្យបរិមាណប្រូតេអ៊ីននិងកាឡូរីគ្រប់គ្រាន់។

សំណងកាន់តែច្រើនចំពោះការរំលាយអាហារកាបូអ៊ីដ្រាតរបស់ម្តាយនៅពេលមានផ្ទៃពោះនិងក្នុងកំឡុងពេលវាបន្ថយហានិភ័យនៃផលវិបាកទាំងអស់នេះឬមិនសូវសំខាន់និងមានគ្រោះថ្នាក់ធ្ងន់ធ្ងរ។
មានផ្ទៃពោះជាមួយជំងឺទឹកនោមផ្អែមប្រភេទទី ២
ជំងឺទឹកនោមផ្អែមប្រភេទទី ២ គឺជាជំងឺមួយដែលកោសិកាក្នុងខ្លួនមានអាំងស៊ុយលីនអសកម្ម។ លំពែងមិនត្រូវបានខូចខាតនៅក្នុងជំងឺនេះទេការផលិតអាំងស៊ុយលីនអាចមានលក្ខណៈធម្មតាទាំងស្រុងប៉ុន្តែកោសិកាមួយចំនួននៃរាងកាយ (ជាចម្បងកោសិកាខ្លាញ់) ធ្វើឱ្យខូចខាតដល់អ្នកទទួលអាំងស៊ុយលីន (ចំណុចរសើបនៅលើជញ្ជាំងកោសិកា) ។ ដូច្នេះភាពធន់នឹងអាំងស៊ុយលីនត្រូវបានបង្កើតឡើងនោះគឺភាពខ្សោយនៃកោសិកាចំពោះអាំងស៊ុយលីន។
អាំងស៊ុយលីនត្រូវបានផលិតប៉ុន្តែវាមិនអាចទាក់ទងកោសិកានិងជួយឱ្យពួកគេស្រូបយកគ្លុយកូស។ យន្តការ pathophysiological នៃការខូចខាតដល់សរសៃឈាមនិងសរសៃប្រសាទដោយសារជំងឺលើសឈាមនៅទីនេះនឹងដូចគ្នានឹងជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ដែរ។
ភាគច្រើនជាញឹកញាប់ជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ត្រូវបានអមដោយទម្ងន់លើសរហូតដល់ធាត់ខ្លាំង។ ទំងន់លើសពីការបន្ថែមទៅនឹងការរំលាយអាហារកាបូអ៊ីដ្រាតខ្សោយក៏បណ្តាលឱ្យមានការកើនឡើងនៃបន្ទុកលើប្រព័ន្ធសរសៃឈាមបេះដូងនិងសន្លាក់ផងដែរ។ ដូចគ្នានេះផងដែរជាមួយនឹងការឡើងទម្ងន់ឬការឡើងទម្ងន់លើសអំឡុងពេលមានផ្ទៃពោះ, ហានិភ័យនៃជំងឺ thrombophlebitis និងសរសៃ varicose កើនឡើង។
ពាក្យបណ្តឹងគឺស្រដៀងនឹងរោគសញ្ញានៃជំងឺទឹកនោមផ្អែមប្រភេទទី 1 ។ ប៉ុន្តែមិនដូចជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ទេការស្រកទម្ងន់មិនត្រូវបានគេសង្កេតឃើញនោះទេប៉ុន្តែផ្ទុយទៅវិញដោយសារតែការវាយប្រហារនៃភាពអត់ឃ្លានជាញឹកញាប់អ្នកជំងឺបរិភោគបរិមាណច្រើនជាងចាំបាច់។ ហើយការវាយប្រហារភាពអត់ឃ្លានអាចកើតឡើងដោយសារតែការលោតនៅក្នុងកម្រិតអាំងស៊ុយលីន។ រាងកាយផលិតបរិមាណត្រឹមត្រូវកោសិកាមិនយល់ពីវាកំរិតអាំងស៊ុយលីនកើនឡើងកាន់តែច្រើន។ ទោះយ៉ាងណាកោសិកាខ្លះនៅតែមានប្រតិកម្មនឹងអាំងស៊ុយលីនកំរិតកើនឡើងរបស់វាអាចឈានដល់ពួកគេគ្លុយកូសក្នុងឈាមធ្លាក់ចុះយ៉ាងខ្លាំងហើយមានអារម្មណ៍ថា“ ចចក” ឃ្លាន។ ក្នុងអំឡុងពេលនៃការវាយប្រហារនៃភាពអត់ឃ្លានស្ត្រីបរិភោគអាហារច្រើនហើយតាមក្បួនងាយរំលាយ (កាបូអ៊ីដ្រាតសាមញ្ញក្នុងទម្រង់ជានំប៉័ងបង្អែមនិងចំណីសត្វផ្សេងទៀតព្រោះភាពអត់ឃ្លានពិតជាមិនអាចគ្រប់គ្រងបានហើយមិនមានពេលចំអិនម្ហូបដែលមានសុខភាពល្អទេ) ហើយបន្ទាប់មកយន្តការនេះត្រូវបានបិទជាទម្រង់ "រង្វង់កាចសាហាវ" ។ "
ជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ដូចដែលបានបញ្ជាក់រួចមកហើយគឺអមជាមួយនឹងការធាត់ហើយដំបូងអាំងស៊ុយលីនត្រូវបានផលិតក្នុងបរិមាណគ្រប់គ្រាន់។ ប៉ុន្តែបន្ទាប់មកការរំញោចថេរនៃលំពែងដើម្បីផលិតបរិមាណអាំងស៊ុយលីនច្រើនបំផ្លាញកោសិកាបេតា (កោសិកាលំពែងពិសេសដែលផលិតអាំងស៊ុយលីន) ។ នៅពេលកោសិកាបេតាត្រូវបានរលាយបាត់កង្វះអាំងស៊ុយលីនបន្ទាប់កើតឡើង។ ភាពខុសគ្នារវាងលក្ខខណ្ឌទាំងនេះក្នុងការព្យាបាល។ ក្នុងករណីទី 2 អាំងស៊ុយលីនគឺចាំបាច់ណាស់។
វិធានការវិនិច្ឆ័យគឺដូចគ្នានឹងជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ដែរ។ វាក៏ចាំបាច់ផងដែរដើម្បីកំណត់កម្រិតជាតិគ្លុយកូសក្នុងឈាម, អេម៉ូក្លូប៊ីន, ឆ្លងកាត់ផែនការពិនិត្យទូទៅ (សូមមើលខាងលើ) ក៏ដូចជាការពិគ្រោះយោបល់ជាមួយវេជ្ជបណ្ឌិតជំនាញ (ជាចម្បងគ្រូពេទ្យវះកាត់) ។
ផលវិបាកសម្រាប់ម្តាយនិងទារកក្នុងការកើតជំងឺទឹកនោមផ្អែមប្រភេទ ២ គឺដូចគ្នានឹងជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ដែរព្រោះវាសុទ្ធតែជាផលវិបាកនៃជាតិស្ករក្នុងឈាមរយៈពេលវែងហើយក្នុងករណីនេះវាមិនសំខាន់សម្រាប់ហេតុផលអ្វីឡើយ។
ការព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទ ២ ក្នុងពេលមានផ្ទៃពោះ
ប៉ុន្តែការព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទ ២ អាចខុសគ្នាពីប្រភេទ ១ ។ មុនពេលមានផ្ទៃពោះអ្នកជំងឺបានទទួលថ្នាំដែលបន្ថយជាតិស្ករក្នុងឈាមនិងប៉ះពាល់ដល់ទំងន់ (រួមចំណែកដល់ការសម្រកទម្ងន់) និង / ឬប្រកាន់ខ្ជាប់នូវរបបអាហារពិសេស។
វាគ្មានន័យអ្វីទេក្នុងការចុះបញ្ជីថ្នាំដែលត្រូវបានប្រើដើម្បីព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទទី ២ មុនពេលមានផ្ទៃពោះពីព្រោះថ្នាំទាំងអស់នេះត្រូវបានបំផ្លាញក្នុងពេលមានផ្ទៃពោះ។
នៅពេលមានផ្ទៃពោះកើតឡើងសំណួរនៃការផ្ទេរអ្នកជំងឺទៅអាំងស៊ុយលីនឬ (នៅពេលចាប់ផ្តើមនៃជំងឺទឹកនោមផ្អែមនិងការធាត់មិនលើសពី I - II ដឺក្រេ) ទៅរបបអាហារត្រូវបានសំរេច។ ការបកប្រែត្រូវបានអនុវត្តដោយអ្នកជំនាញខាង endocrinologist ក្រោមការត្រួតពិនិត្យយ៉ាងជិតស្និទ្ធនៃជាតិស្ករនិងស្ថានភាពទូទៅរបស់ស្ត្រី។
របបអាហារសម្រាប់ជំងឺទឹកនោមផ្អែមប្រភេទទី ២ គឺដូចគ្នានឹងជំងឺទឹកនោមផ្អែមប្រភេទ ១ ដែរ។
ការការពារផលវិបាក
ការគ្រប់គ្រងជាតិស្ករក្នុងឈាមដោយខ្លួនឯងគឺជាការធានាថាអ្នកនឹងត្រូវដឹងជានិច្ចនូវអ្វីដែលកំពុងកើតឡើងនៅក្នុងខ្លួនហើយអ្នកអាចជូនដំណឹងទៅវេជ្ជបណ្ឌិតបានទាន់ពេលវេលា។ កុំទុកប្រាក់សម្រាប់ការទិញស្ករកៅស៊ូ។ នេះគឺជាការវិនិយោគទ្វេដងសមហេតុផលចំពោះសុខភាពទារកនិងសុខភាពរបស់អ្នក។ ពេលខ្លះវគ្គសិក្សានៃជំងឺទឹកនោមផ្អែមប្រភេទទី ២ អំឡុងពេលមានផ្ទៃពោះគឺមិនអាចទាយទុកជាមុនបានទេហើយអាចតម្រូវឱ្យផ្ទេរអាំងស៊ុយលីនបណ្តោះអាសន្ននៅពេលណាមួយ។ កុំខកខានពេលនេះ។ វាស់ជាតិស្ករក្នុងឈាមយ៉ាងហោចណាស់នៅពេលព្រឹកលើពោះទទេនិងម្តងក្នុងមួយថ្ងៃរយៈពេល ១ ម៉ោងបន្ទាប់ពីបរិភោគ។
ក៏ដូចជាជំងឺទឹកនោមផ្អែមប្រភេទទី ១ សំណងកាន់តែច្រើនចំពោះការផ្លាស់ប្តូរជាតិស្ករលទ្ធផលអំណោយផលនៃការមានផ្ទៃពោះកាន់តែច្រើនហើយសុខភាពរបស់អ្នកនឹងរងផលប៉ះពាល់តិច។
ការមានផ្ទៃពោះប្រឆាំងនឹងផ្ទៃខាងក្រោយនៃទម្រង់ដទៃទៀតនៃជំងឺទឹកនោមផ្អែម (កម្រមានច្រើន) ធ្វើតាមច្បាប់ដូចគ្នា។ តម្រូវការសម្រាប់អាំងស៊ុយលីនត្រូវបានកំណត់ដោយវេជ្ជបណ្ឌិត - អ្នកឯកទេសខាង endocrinologist ។
ការមានផ្ទៃពោះជាបន្តបន្ទាប់ចំពោះស្ត្រីដែលមានជំងឺទឹកនោមផ្អែមប្រភេទណាមួយត្រូវបានណែនាំមិនឱ្យលឿនជាងបន្ទាប់ពី 1,5 ឆ្នាំ។
ជំងឺទឹកនោមផ្អែមប្រភេទណាមួយគឺជាជំងឺមួយដែលក្លាយទៅជាផ្លូវជីវិត។ វាពិតជាលំបាកណាស់ក្នុងការបំពេញតាមតម្រូវការប្រចាំថ្ងៃរបស់អ្នកពី ១ ទៅ ៥-៦ ចាក់អាំងស៊ុយលីនក្នុងមួយថ្ងៃជាពិសេសប្រសិនបើតម្រូវការនេះកើតឡើងភ្លាមៗនៅពេលមានផ្ទៃពោះ។ ប៉ុន្តែអ្នកត្រូវតែទទួលយករឿងនេះដើម្បីថែរក្សាសុខភាពនិងសមត្ថភាពទ្រាំទ្រនិងសម្រាលកូន។ អ្នកមានវិន័យកាន់តែច្រើនគឺនៅក្នុងរបបអាហារការគ្រប់គ្រងគ្រឿងញៀននិងការគ្រប់គ្រងខ្លួនឯងឱកាសជោគជ័យកាន់តែច្រើន។ ហើយអ្នកជំនាញខាងសម្ភព - រោគស្ត្រីរបស់អ្នករួមគ្នាជាមួយគ្រូពេទ្យឯកទេសខាង endocrinologist នឹងជួយអ្នកក្នុងរឿងនេះ។ ថែរក្សាខ្លួនអ្នកនិងមានសុខភាពល្អ!
លក្ខណៈពិសេសនៃជំងឺ
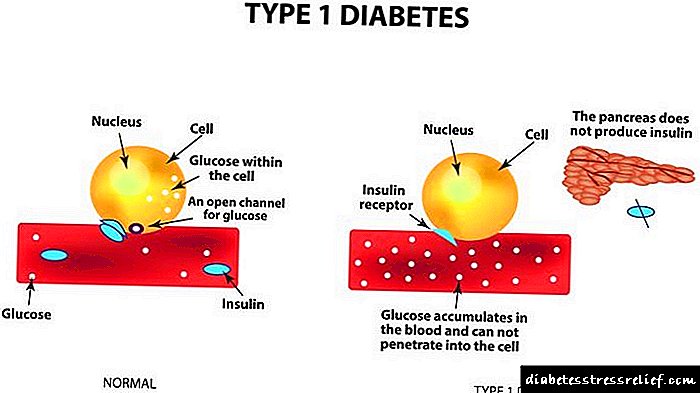
ជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ឬទឹកនោមផ្អែមដែលពឹងផ្អែកលើអាំងស៊ុយលីនគឺជាជំងឺអូតូអ៊ុយមីនស្មុគស្មាញដែលកោសិកាបេតាលំពែងដំណើរការខុសប្រក្រតី។ នេះនាំឱ្យមានការថយចុះការប្រើប្រាស់គ្លុយកូសនិងកម្រិតជាតិគ្លុយកូសក្នុងឈាមកើនឡើងខ្ពស់។
hyperglycemia នាំឱ្យមានការវិវត្តនៃផលវិបាក, ការខូចខាតសរសៃឈាមកើតឡើង, តម្រងនោម, រីទីណា, សរសៃប្រសាទគ្រឿងកុំព្យូទ័រជារឿយៗទទួលរង។
ការគ្រប់គ្រងកម្រិតដូសអាំងស៊ុយលីនដែលបានគណនាអនុញ្ញាតឱ្យអ្នកកែកម្រិតជាតិគ្លុយកូសធ្វើឱ្យមាតិកាក្នុងឈាមមានលក្ខណៈធម្មតានិងកាត់បន្ថយហានិភ័យនៃផលវិបាក។ ប៉ុន្តែអ្នកជំងឺពឹងផ្អែកជាប្រចាំទៅលើថ្នាំការព្យាបាលមិនគួរបញ្ឈប់សូម្បីតែក្នុងពេលមានផ្ទៃពោះ។
ការធ្វើផែនការមានផ្ទៃពោះ
ការរៀបចំផែនការគឺជាជំហានសំខាន់បំផុតមួយប្រសិនបើម្តាយមានជំងឺទឹកនោមផ្អែម។
ប្រសិនបើមានផលវិបាកទាក់ទងនឹងជំងឺទឹកនោមផ្អែមឬជំងឺផ្សំគ្នាផ្សេងទៀតត្រូវបានគេធ្វើរោគវិនិច្ឆ័យឃើញវគ្គនៃការព្យាបាលនិងការពិគ្រោះយោបល់ស្តីពីការកែសម្រួលការព្យាបាលសម្រាប់ការមានផ្ទៃពោះត្រូវបានទាមទារ។
ការយកចិត្តទុកដក់ជាពិសែសតែូវតែូវបានបង់ដើមែបីធ្វើអោយមានស្ថេរភាពកំរិតគ្លុយកូសក្នុងឈាម។
គំនិតអាចត្រូវបានគ្រោងទុកតែក្នុងករណីមានការត្រួតពិនិត្យគ្លុយកូសដែលអាចទុកចិត្តបានក្នុងរយៈពេលបីខែ។
ប្រសិនបើមិនអាចគ្រប់គ្រងវគ្គនៃជំងឺនេះបានទេសូមពិនិត្យមើលរបបអាហារសកម្មភាពរាងកាយដែលមានរួមជាមួយគ្រូពេទ្យឯកទេសខាងអរម៉ូន endocrinologist ជ្រើសរើសប្រភេទអាំងស៊ុយលីននិងកាលវិភាគចាក់ថ្នាំ។
មិនមែនអ្វីៗទាំងអស់អាស្រ័យលើស្ថានភាពរបស់ម្តាយទេ។
ឪពុកនាពេលអនាគតក៏ត្រូវឆ្លងកាត់ការពិនិត្យសុខភាពនិងទទួលបានស្ថេរភាពនៃជាតិស្ករក្នុងឈាមក្នុងរយៈពេលពីរបីខែ។
ប្រសិនបើអ្នកមិនមានរោគវិនិច្ឆ័យរោគទឹកនោមផ្អែមទេប៉ុន្តែមានរោគសញ្ញាលក្ខណៈនៃការធ្វើរោគវិនិច្ឆ័យនេះដូចជាការស្រេកទឹកការរមាស់ស្បែកការនោមញឹកញាប់ឬកូនធំបានកើតក្នុងផ្ទៃពោះមុនធ្វើតេស្តប្រើប្រាស់គ្លុយកូស។
តើការមានផ្ទៃពោះកំពុងរីកចម្រើនជាមួយនឹងជំងឺទឹកនោមផ្អែមប្រភេទទី ១ យ៉ាងដូចម្តេច?
ការគ្រប់គ្រងការមានផ្ទៃពោះចំពោះជំងឺទឹកនោមផ្អែមនៅក្នុងម្តាយមានលក្ខណៈពិសេសមួយចំនួន។ ការមានផ្ទៃពោះដោយជោគជ័យនិងសុខភាពរបស់ទារកអាស្រ័យលើការអនុលោមរបស់ស្ត្រីមានផ្ទៃពោះដោយមានអនុសាសន៍ទាំងអស់របស់វេជ្ជបណ្ឌិតការទៅជួបពិគ្រោះយោបល់ជាទៀងទាត់។
 ទោះបីជាអ្នកមានអារម្មណ៍ថាអស្ចារ្យក៏ដោយក៏អ្នកមិនត្រូវទទួលរងនូវផលវិបាកទាក់ទងនឹងជំងឺទឹកនោមផ្អែមនិងរក្សាជាតិស្ករក្នុងឈាមធម្មតាដែរ, ជាតិស្ករក្នុងទឹកនោមប្រចាំថ្ងៃនិងការត្រួតពិនិត្យ ketone ជាមួយនឹងបន្ទះសាកល្បងគឺចាំបាច់។ បញ្ចូលលទ្ធផលក្នុងតារាង។
ទោះបីជាអ្នកមានអារម្មណ៍ថាអស្ចារ្យក៏ដោយក៏អ្នកមិនត្រូវទទួលរងនូវផលវិបាកទាក់ទងនឹងជំងឺទឹកនោមផ្អែមនិងរក្សាជាតិស្ករក្នុងឈាមធម្មតាដែរ, ជាតិស្ករក្នុងទឹកនោមប្រចាំថ្ងៃនិងការត្រួតពិនិត្យ ketone ជាមួយនឹងបន្ទះសាកល្បងគឺចាំបាច់។ បញ្ចូលលទ្ធផលក្នុងតារាង។
ការពិគ្រោះយោបល់របស់អ្នកឯកទេសខាង endocrinologist មិនគួរមានទេ
តិចជាង ១ ដងក្នុងមួយខែ។ បើចាំបាច់វេជ្ជបណ្ឌិតនឹងចេញវេជ្ជបញ្ជាអោយធ្វើតេស្តទឹកនោមទូទៅបន្ថែមនិងតេស្តរកមើល creatinine ហើយអេម៉ូក្លូប៊ីនគ្លីសេរីននឹងត្រូវកំណត់ក្នុងពេលដំណាលគ្នាជាមួយជីវគីមី។
អាហារូបត្ថម្ភ៖ តើរបបអាហារមានសារៈសំខាន់ប៉ុណ្ណា?
សំខាន់សម្រាប់ការមានផ្ទៃពោះដែលទទួលបានជោគជ័យគឺរបបអាហារ។ អ្នកជំងឺទឹកនោមផ្អែមមិនមានភាពខុសគ្នាជាមូលដ្ឋានពីរបបអាហារធម្មតាទេប៉ុន្តែរឿងសំខាន់គឺការគ្រប់គ្រងទម្ងន់។ យើងមិនអាចអនុញ្ញាតឱ្យមានការប្រែប្រួលយ៉ាងខ្លាំងរបស់វានិងបរិមាណសរុបច្រើនបន្ទាប់ពីលទ្ធផលនៃការមានផ្ទៃពោះទាំងមូល។
តួលេខដែលត្រូវណែនាំគឺ ២-៣ គីឡូក្រាមក្នុងត្រីមាសទី ១ ២៥០-៣០០ ក្រាមក្នុងមួយសប្តាហ៍ក្នុងកំឡុងពេលទីពីរនិងច្រើនជាងនេះបន្តិច - ពី ៣៧០ ទៅ ៤០០ ក្រាមក្នុងមួយសប្តាហ៍ - ក្នុងអំឡុងពេលត្រីមាសចុងក្រោយ។ ប្រសិនបើអ្នកទទួលបានកាន់តែច្រើនអ្នកគួរតែពិនិត្យមើលការទទួលទានអាហារដែលមានកាឡូរី។
តម្រូវការអាំងស៊ុយលីន
មិនដូចរបបអាហារទេតម្រូវការសម្រាប់អាំងស៊ុយលីនចំពោះស្ត្រីមានផ្ទៃពោះគឺមិនដូចមុនពេលមានផ្ទៃពោះទេ។ វាផ្លាស់ប្តូរស្របតាមអាយុកាយវិការ។ លើសពីនេះទៅទៀតនៅត្រីមាសដំបូងវាអាចទាបជាងមុនពេលមានផ្ទៃពោះ។
ដូច្នេះអ្នកត្រូវមានការប្រុងប្រយ័ត្នខ្ពស់ជាមួយនឹងការគ្រប់គ្រងជាតិស្ករក្នុងឈាមនិងកម្រិតអាំងស៊ុយលីនក្នុងកម្រិតមួយដើម្បីបង្ការការថយចុះជាតិស្ករក្នុងឈាម។
ស្ថានភាពនេះនឹងមានគ្រោះថ្នាក់ដល់ស្ត្រីនិងទារក។ ផលប៉ះពាល់អវិជ្ជមានទៅលើសុខុមាលភាពនិងការលោតផ្លោះផ្លេកបន្ទោរក្នុងការព្យាបាលគ្លុយកូស។
ប៉ុន្តែសូមចាំថារយៈពេលនៃការថយចុះតម្រូវការអាំងស៊ុយលីនមិនមានរយៈពេលយូរទេប៉ុន្តែវាត្រូវបានជំនួសដោយត្រីមាសទី 2 នៅពេលដែលតម្រូវការថ្នាំអាចកើនឡើងយ៉ាងខ្លាំង។
តាមដានតម្លៃស្ករក្នុងឈាមឱ្យបានទៀងទាត់អ្នកនឹងមិនខកខានពេលនេះទេ។ កំរិតអាំងស៊ុយលីនប្រចាំថ្ងៃជាមធ្យមក្នុងរយៈពេលនេះអាចឡើងដល់ ១០០ គ្រឿង។ ការចែកចាយសំណុំបែបបទវែងនិងខ្លីនៃថ្នាំត្រូវតែពិភាក្សាជាមួយវេជ្ជបណ្ឌិត។
នៅត្រីមាសទី 3 កំរិតអាំងស៊ុយលីនម្តងទៀតអាចត្រូវបានកាត់បន្ថយបន្តិច។
ភាពប្រែប្រួលនៃជាតិស្ករក្នុងឈាមអាចរងឥទ្ធិពលពីស្ថានភាពផ្លូវចិត្តរបស់ស្ត្រី។ អារម្មណ៍របស់នាងចំពោះសុខភាពរបស់ទារកគឺច្បាស់ជាពិសេសនៅក្នុងខែដំបូងនៃការមានផ្ទៃពោះ។
ប៉ុន្តែសូមចាំថាជាមួយនឹងភាពតានតឹងកម្រិតគ្លុយកូសកើនឡើងហើយនេះអាចធ្វើឱ្យស្មុគស្មាញដល់ដំណើរនៃការមានផ្ទៃពោះ។ ការលួងលោមអារម្មណ៍សម្រាប់ស្ត្រីមានផ្ទៃពោះដែលមានជំងឺទឹកនោមផ្អែមគឺមានសារៈសំខាន់ជាពិសេស។ ប៉ុន្តែប្រសិនបើម្តាយដែលមានសង្ឃឹមថានឹងមិនអាចទប់ទល់នឹងភាពរំជើបរំជួលខ្លួនឯងនោះនាងអាចត្រូវបានគេចេញវេជ្ជបញ្ជាឱ្យប្រើថ្នាំគ្រាប់ស្រាល។
គម្រោងមន្ទីរពេទ្យ
 ដើម្បីតាមដានស្ថានភាពរបស់ស្ត្រីនិងវគ្គនៃការមានផ្ទៃពោះដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី 1 ប្រតិទិនផ្តល់ជូនមន្ទីរពេទ្យចំនួន 3 ដែលបានគ្រោងទុក។
ដើម្បីតាមដានស្ថានភាពរបស់ស្ត្រីនិងវគ្គនៃការមានផ្ទៃពោះដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី 1 ប្រតិទិនផ្តល់ជូនមន្ទីរពេទ្យចំនួន 3 ដែលបានគ្រោងទុក។
ពួកវាចាំបាច់សូម្បីតែនៅពេលស្ត្រីធ្វើបានល្អហើយការធ្វើតេស្តបង្ហាញពីការគ្រប់គ្រងជាតិគ្លុយកូសខ្លាំង។
- ការចូលមន្ទីរពេទ្យលើកដំបូងកើតឡើងនៅពេលមានផ្ទៃពោះត្រូវបានគេធ្វើរោគវិនិច្ឆ័យតែប៉ុណ្ណោះ។
ការពិនិត្យរបស់ម្តាយនឹងបង្ហាញពីរបៀបដែលរាងកាយឆ្លើយតបទៅនឹងការផ្លាស់ប្តូរអ័រម៉ូនដែលបានចាប់ផ្តើមទោះបីជាមានការគំរាមកំហែងដល់សុខភាពរបស់នាងឬថាតើការមានផ្ទៃពោះអាចបន្តបានក៏ដោយ។ ជាធម្មតាគ្លីនិកឯកទេសរៀបចំថ្នាក់នៃ "សាលាទឹកនោមផ្អែម" ដែលស្ត្រីម្នាក់អាចចូលរួមក្នុងអំឡុងពេលសម្រាកព្យាបាលនៅមន្ទីរពេទ្យដើម្បីពិភាក្សាអំពីបញ្ហាដែលទាក់ទងនឹងស្ថានភាពថ្មីរបស់នាង។
- ការចូលមន្ទីរពេទ្យជាលើកទី ២ នឹងធ្វើឡើងនៅ ២២-២៤ សប្តាហ៍។
ជាធម្មតានៅក្នុងអំឡុងពេលនេះវាត្រូវបានគេតម្រូវឱ្យពិនិត្យឡើងវិញនូវកម្រិតអាំងស៊ុយលីនហើយអាចធ្វើឱ្យមានការផ្លាស់ប្តូររបបអាហារ។ ដោយអ៊ុលត្រាសោនវាអាចទៅរួចរួចទៅហើយដើម្បីកំណត់ថាតើកុមារកំពុងអភិវឌ្ឍត្រឹមត្រូវឬអត់ថាមានការចង្អុលបង្ហាញអំពីការរំលូតកូនដែរឬទេ។
- ការចូលមន្ទីរពេទ្យលើកទី ៣ ត្រូវបានគ្រោងធ្វើនៅពាក់កណ្តាលត្រីមាសទី ៣ គឺ ៣២-៣៤ សប្តាហ៍។
វាចាំបាច់ក្នុងការកំណត់វិធីសាស្រ្តនៃការសម្រាលកូននិងពេលវេលានៃការសម្រាលកូន។ វេជ្ជបណ្ឌិតជាច្រើនមានមតិថាវាប្រសើរសម្រាប់ម្តាយដែលមានជំងឺទឹកនោមផ្អែមនិងកូនរបស់នាងប្រសិនបើការមានផ្ទៃពោះបញ្ចប់មុនកាលកំណត់បន្តិចក្នុងរយៈពេល ៣៦-៣៧ សប្តាហ៍។ ប៉ុន្តែប្រសិនបើស្ថានភាពរបស់ស្ត្រីមិនបង្កឱ្យមានការព្រួយបារម្ភការសម្រាលកូនអាចធ្វើទៅបាននៅ 38-40 សប្តាហ៍។
ប្រសិនបើស្ត្រីត្រូវបានគេធ្វើរោគវិនិច្ឆ័យថាមានផលវិបាកដែលទាក់ទងនឹងជំងឺទឹកនោមផ្អែមមានដំបៅឆ្អឹងខ្នងឬមុខងារតំរងនោមត្រូវបានចុះខ្សោយមានការផ្លាស់ប្តូរសរសៃឈាមបន្ទាប់មកផ្នែកវះកាត់ត្រូវបានចេញវេជ្ជបញ្ជា។
ប្រសិនបើស្ថានភាពរបស់ស្ត្រីមិនបង្កឱ្យមានការព្រួយបារម្ភហើយការមានផ្ទៃពោះបានកន្លងផុតទៅដោយគ្មានផលវិបាកការសម្រាលកូនអាចត្រូវបានដោះស្រាយតាមរបៀបធម្មជាតិ (អាចជំរុញកម្លាំងពលកម្មក្នុងពេលជាក់លាក់មួយ) ។
នៅថ្ងៃខែឆ្នាំកំណើតដែលបានគ្រោងទុកស្ត្រីនឹងមិនញ៉ាំនៅពេលព្រឹកទេហើយការចាក់អាំងស៊ុយលីនក៏មិនចាំបាច់ដែរ។ ប៉ុន្តែច្បាស់ជាងនេះទៅទៀតឥរិយាបថនៅថ្ងៃកំណើតត្រូវតែពិភាក្សាជាមុនជាមួយអ្នកឯកទេសខាង endocrinologist ។ ភាពចលាចលរបស់ស្ត្រីទាក់ទងនឹងការចាប់កំណើតនាពេលខាងមុខអាចបណ្តាលឱ្យមានការកើនឡើងយ៉ាងខ្លាំងនៃសូចនាករគ្លុយកូស។ ដូច្នេះការគ្រប់គ្រងជាតិស្ករនៅថ្ងៃនេះជាកាតព្វកិច្ចដោយមិនគិតពីសមត្ថភាពបរិភោគនិងចាក់ថ្នាំ។
ហានិភ័យដែលអាចកើតមានសម្រាប់ម្តាយនិងទារក
ជំងឺទឹកនោមផ្អែមត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងបញ្ហាមេតាប៉ូលីសនៅក្នុងរាងកាយរបស់ម្តាយហើយជាការពិតវាមិនអាចប៉ះពាល់ដល់ដំណើរនៃការមានផ្ទៃពោះនិងការវិវត្តរបស់ទារកឡើយ។
- នៅត្រីមាសទី 1 នៅពេលដែលរបាំងសុកមិនដំណើរការនៅឡើយសរីរាង្គទាំងអស់របស់ទារកត្រូវបានគេដាក់។
ដូច្នេះវាមានសារៈសំខាន់ជាពិសេសក្នុងការរក្សាស្ថេរភាពតម្លៃគ្លុយកូសក្នុងអំឡុងពេលនេះ។ ភាពមិនប្រក្រតីនៃការវិវឌ្ឍន៍អាចត្រូវបានបង្ហាញនៅក្នុងក្រអូមមាត់ឆែបមាត់ឆ្អឹងខ្នងកង្វះសរីរាង្គឬការផ្លាស់ប្តូរទីតាំងរបស់ពួកគេ។
- ជំងឺសរសៃឈាមរបស់ស្ត្រីដែលត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងជំងឺទឹកនោមផ្អែមអាចប៉ះពាល់ដល់ការវិវត្តនៃទារកនៅត្រីមាសទី 2 និងទី 3 ។
ពួកគេអាចជាបុព្វហេតុនៃជំងឺ hypoxia រ៉ាំរ៉ៃការពន្យាពេលនៃការលូតលាស់ឬសូម្បីតែការស្លាប់របស់ទារក។
- ក្នុងកំឡុងពេលសំរាលកូនទារកក៏អាចប្រឈមនឹងហានិភ័យនៃការរំលាយអាហារដែលត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងសមាសធាតុនៃឈាមរបស់ម្តាយ។
នេះអាចជាការថយចុះជាតិស្ករក្នុងឈាម, តម្រូវការកើនឡើងនៃជាតិកាល់ស្យូមឬម៉ាញ៉េស្យូម, ជម្ងឺខាន់លឿងទារកទើបនឹងកើត។ មានការគំរាមកំហែងនៃការស្លាប់របស់ទារកទើបនឹងកើតនៅក្រោយពេលសម្រាលកូន។ គ្រូពេទ្យឯកទេសខាងសរសៃប្រសាទនឹងជួយជៀសវាងផលវិបាកដែលមិនចាំបាច់។ ដូច្នេះកំណើតរបស់ស្ត្រីដែលមានជំងឺទឹកនោមផ្អែមគួរតែប្រព្រឹត្តទៅនៅមន្ទីរពេទ្យឯកទេស។
ការផ្លាស់ប្តូរដែលកើតឡើងក្នុងពេលមានផ្ទៃពោះគឺជាភាពតានតឹងនិងស្ត្រេសចំពោះស្ត្រីណាម្នាក់។ នេះជាការពិតសម្រាប់អ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ។
- ការពុលក្នុងខែដំបូងនៃការមានផ្ទៃពោះជាពិសេសជាមួយនឹងការក្អួតញឹកញាប់អាចបណ្តាលឱ្យមាន ketoacidosis ។
- ជាមួយនឹងការគ្រប់គ្រងជាតិស្ករក្នុងឈាមមិនគ្រប់គ្រាន់ការផ្លាស់ប្តូរតម្រូវការអាំងស៊ុយលីនអាចនាំឱ្យមានការថយចុះជាតិស្ករក្នុងឈាម។
- ជារឿយៗជំងឺ colpitis និងជំងឺ candidiasis ដែលជួបប្រទះនៅក្នុងជំងឺទឹកនោមផ្អែមអាចរំខានដល់ការមានផ្ទៃពោះបណ្តាលឱ្យមានផ្ទៃពោះក្រៅស្បូនឬសុក។
- ជំងឺទឹកនោមផ្អែមប៉ះពាល់ដល់លក្ខណៈពិសេសរបស់ឈាម។ ការសម្រាលកូន (ឬការរលូតកូន) អាចមានភាពស្មុគស្មាញដោយការហូរឈាមខ្លាំង។
- ក្នុងអំឡុងពេលមានផ្ទៃពោះ, ហានិភ័យនៃការវិវត្តទៅជាជំងឺសរសៃប្រសាទនិងជំងឺសរសៃប្រសាទកើនឡើងហើយការសម្រាលកូនតាមធម្មជាតិច្រើនតែត្រូវបានធ្វើឱ្យខូចដោយសារការវិវត្តទៅជាជំងឺវិកលចរិកនិងហានិភ័យនៃការបាត់បង់ចក្ខុវិស័យ។
ជំងឺមេតាប៉ូលីសធ្ងន់ធ្ងរ - ជំងឺទឹកនោមផ្អែមប្រភេទទី ១ លែងជាការប្រឆាំងនឹងការមានផ្ទៃពោះទៀតហើយ។ ប៉ុន្តែប្រសិនបើអ្នកចង់ផ្តល់កំណើតឱ្យទារកដែលមានសុខភាពល្អអ្នកគួរតែរៀបចំសម្រាប់ការមានគភ៌ជាមុនហើយក្នុងអំឡុងពេលមានផ្ទៃពោះអ្នកត្រូវទៅជួបគ្រូពេទ្យញឹកញាប់។
ទារកទើបនឹងកើតក៏នឹងត្រូវការការយកចិត្តទុកដាក់កាន់តែច្រើនពីអ្នកឯកទេសផងដែរ។ ជាមួយនឹងការត្រួតពិនិត្យចំនួនឈាមឱ្យបានត្រឹមត្រូវនិងការកែកម្រិតអាំងស៊ុយលីនឱ្យបានទាន់ពេលវេលាកុមារនឹងមិនទទួលរងពីជំងឺទឹកនោមផ្អែមទេ (ទោះបីជាកត្តាតំណពូជចំពោះជំងឺនេះនឹងនៅតែមានក៏ដោយ) ។
យន្តការនៃការវិវត្តនៃជម្ងឺ
ជំងឺទឹកនោមផ្អែមប្រភេទទី ១ (ពឹងផ្អែកលើអាំងស៊ុយលីន) មានការរីកចម្រើនចំពោះស្ត្រីវ័យក្មេងមុនពេលមានផ្ទៃពោះ។ ក្នុងករណីភាគច្រើនរោគសាស្ត្រនេះបង្ហាញរាងដោយខ្លួនវាផ្ទាល់ក្នុងវ័យកុមារភាពហើយនៅពេលនៃការមានផ្ទៃពោះកុមារស្ត្រីម្នាក់ត្រូវបានចុះឈ្មោះជាមួយគ្រូពេទ្យឯកទេសខាងក្រពេញ endocrinologist អស់រយៈពេលជាច្រើនឆ្នាំ។ ការបង្ហាញនៃជំងឺទឹកនោមផ្អែមក្នុងកំឡុងពេលនៃការរំពឹងទុករបស់កុមារអនុវត្តមិនកើតឡើងទេ។
ជំងឺទឹកនោមផ្អែមដែលពឹងផ្អែកលើអាំងស៊ុយលីនគឺជាជំងឺអូតូអ៊ុយមីន។ ជាមួយនឹងរោគសាស្ត្រនេះភាគច្រើនកោសិកាលំពែងត្រូវបានបំផ្លាញ។ រចនាសម្ព័ន្ធពិសេសទាំងនេះទទួលខុសត្រូវចំពោះការផលិតអាំងស៊ុយលីនដែលជាអរម៉ូនសំខាន់មួយដែលពាក់ព័ន្ធនឹងការរំលាយអាហារកាបូអ៊ីដ្រាត។ ជាមួយនឹងការខ្វះឈាមរបស់វាកម្រិតជាតិស្ករកើនឡើងយ៉ាងខ្លាំងដែលជៀសមិនរួចប៉ះពាល់ដល់ការងាររបស់រាងកាយទាំងមូលរបស់ស្ត្រីមានផ្ទៃពោះ។
ការខូចខាតស្វ័យប្រវត្តិកម្មទៅនឹងកោសិកាលំពែងត្រូវបានផ្សារភ្ជាប់ជាចម្បងជាមួយនឹងការបង្ហាញហ្សែន។ ប្រសិទ្ធភាពនៃការឆ្លងវីរុសផ្សេងៗដែលត្រូវបានបញ្ជូនក្នុងវ័យកុមារភាពក៏ត្រូវបានគេសង្កេតឃើញដែរ។ មូលហេតុនៃការវិវត្តនៃជំងឺទឹកនោមផ្អែមនៃប្រភេទទីមួយអាចជាជំងឺលំពែងធ្ងន់ធ្ងរ។ កត្តាទាំងអស់នេះទីបំផុតនាំឱ្យខូចខាតដល់កោសិកាដែលផលិតអាំងស៊ុយលីននិងអវត្តមានពេញលេញនៃអរម៉ូននេះនៅក្នុងខ្លួន។
លើសជាតិស្ករក្នុងឈាមនាំឱ្យមានបញ្ហាសុខភាពជាច្រើន។ ដំបូងជំងឺទឹកនោមផ្អែមនិងសរសៃឈាមនិងសរសៃប្រសាទរងទុក្ខដែលជៀសមិនរួចប៉ះពាល់ដល់មុខងាររបស់ពួកគេ។ hyperglycemia ក៏រួមចំណែកដល់មុខងារខ្សោយតំរងនោមបេះដូងនិងប្រព័ន្ធសរសៃប្រសាទផងដែរ។ ទាំងអស់នេះនៅក្នុងស្មុគស្មាញមួយធ្វើឱ្យជីវិតស្ត្រីកាន់តែស្មុគស្មាញហើយនាំទៅរកការវិវត្តនៃផលវិបាកផ្សេងៗក្នុងពេលមានផ្ទៃពោះ។
លក្ខណៈពិសេសនៃវគ្គនៃការមានផ្ទៃពោះ
ការមានផ្ទៃពោះកើតឡើងពីជំងឺទឹកនោមផ្អែមដែលពឹងផ្អែកលើអាំងស៊ុយលីនមានលក្ខណៈផ្ទាល់ខ្លួន។ នៅត្រីមាសដំបូង ភាពរសើបនៃជាលិការចំពោះអរម៉ូនអាំងស៊ុយលីនកើនឡើងបន្តិចដែលនាំឱ្យមានការថយចុះតម្រូវការ។ ប្រសិនបើស្ត្រីមានផ្ទៃពោះបន្តលេបថ្នាំអាំងស៊ុយលីនដដែលនោះនាងនឹងប្រឈមនឹងការចុះជាតិស្ករក្នុងឈាមថយចុះ។ ស្ថានភាពនេះគំរាមកំហែងជាមួយនឹងការបាត់បង់ស្មារតីនិងសូម្បីតែសន្លប់ដែលជាការមិនចង់បានបំផុតសម្រាប់ស្ត្រីដែលមានផ្ទៃពោះ។
នៅត្រីមាសទី ២ ក្នុងអំឡុងពេលមានផ្ទៃពោះសុកចាប់ផ្តើមដំណើរការហើយតម្រូវការអាំងស៊ុយលីនកើនឡើងម្តងទៀត។ ក្នុងអំឡុងពេលនេះស្ត្រីម្តងទៀតត្រូវការការលៃតម្រូវកម្រិតអរម៉ូនដែលត្រូវបានគេយក។ បើមិនដូច្នោះទេគ្លុយកូសលើសអាចនាំឱ្យមានការវិវត្តនៃ ketoacidosis ។ ជាមួយនឹងស្ថានភាពនេះចំនួនសាកសព ketone នៅក្នុងឈាមកើនឡើងគួរឱ្យកត់សម្គាល់ដែលទីបំផុតអាចនាំឱ្យមានការវិវត្តនៃសន្លប់។
នៅត្រីមាសទីបី ជាថ្មីម្តងទៀតមានការថយចុះបន្តិចនៃតម្រូវការរបស់រាងកាយសម្រាប់អាំងស៊ុយលីនរបស់ស្ត្រីមានផ្ទៃពោះ។ នៅដំណាក់កាលនេះ, តម្រងនោមជារឿយៗបរាជ័យដែលនាំឱ្យមានការវិវត្តនៃផលវិបាកធ្ងន់ធ្ងររហូតដល់ការសម្រាលកូនមិនគ្រប់ខែ។ នៅក្នុងអំឡុងពេលនេះហានិភ័យនៃការថយចុះជាតិស្ករក្នុងឈាម (ការថយចុះយ៉ាងខ្លាំងនៃជាតិស្ករក្នុងឈាម) និងការវិវត្តនៃស្ថានភាពដួលសន្លប់វិលត្រឡប់មកម្តងទៀត។
ផលវិបាកនៃការមានផ្ទៃពោះ
រាល់ផលវិបាកដែលមិនចង់បាននៃជំងឺទឹកនោមផ្អែមចំពោះស្ត្រីមានផ្ទៃពោះត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងការចុះខ្សោយនៃឈាមរត់នៅក្នុងនាវាតូចនិងធំ។ ការវិវឌ្ឍន៍ជម្ងឺ angiopathy នាំឱ្យមានការលេចឡើងនៃលក្ខខណ្ឌបែបនេះ:
- ការបញ្ឈប់ការមានផ្ទៃពោះនៅពេលណាមួយ
- preeclampsia (បន្ទាប់ពី ២២ សប្តាហ៍)
- ជំងឺក្រឡាភ្លើង
- polyhydramnios
- ភាពមិនគ្រប់គ្រាន់នៃខួរក្បាល
- ការរំលោភបំពាននិងការហូរឈាមក្នុងស្បូន។
ផលវិបាកនៃជំងឺទឹកនោមផ្អែមប្រភេទ ១ ចំពោះទារក
ជំងឺរបស់ម្តាយមិនហុចឱ្យកុមារនៅក្នុងស្បូនរបស់នាងទេ។ ស្ត្រីដែលមានជំងឺទឹកនោមផ្អែមពឹងផ្អែកលើអាំងស៊ុយលីនវិវឌ្ឍន៍ក្នុងករណីភាគច្រើន hypoxia រ៉ាំរ៉ៃរបស់ទារក។ ស្ថានភាពនេះត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងការងារមិនគ្រប់គ្រាន់នៃសុកដែលមិនអាចផ្គត់ផ្គង់ឱ្យទារកនូវបរិមាណអុកស៊ីសែនចាំបាច់ក្នុងពេលមានផ្ទៃពោះ។ កង្វះជីវជាតិនិងវីតាមីនដែលមិនអាចចៀសផុតបាននាំឱ្យមានការពន្យារពេលយ៉ាងសំខាន់ក្នុងការវិវត្តនៃទារក។
ផលវិបាកមួយក្នុងចំណោមផលវិបាកដ៏គ្រោះថ្នាក់បំផុតសម្រាប់កុមារគឺ ការបង្កើតគភ៌ទឹកនោមផ្អែម។ ជាមួយនឹងរោគសាស្ត្រនេះកុមារដែលមានទំហំធំណាស់កើតមកតាមពេលវេលាកំណត់ (ពី 4 ទៅ 6 គីឡូក្រាម) ។ ជារឿយៗការសម្រាលកូនបែបនេះបញ្ចប់ដោយផ្នែកវះកាត់ពីព្រោះទារកមានទំហំធំពេកមិនអាចឆ្លងកាត់ប្រឡាយកំណើតរបស់ម្តាយដោយគ្មានរបួស។ ទារកទើបនឹងកើតបែបនេះត្រូវការការថែទាំពិសេសពីព្រោះទោះបីពួកគេមានទំងន់ខ្ពស់ពួកគេកើតមកខ្សោយណាស់។
នៅក្នុងកុមារជាច្រើន ភ្លាមៗក្រោយពេលកើតជាតិស្ករក្នុងឈាមធ្លាក់ចុះយ៉ាងខ្លាំង។ ស្ថានភាពនេះគឺដោយសារតែការពិតដែលថានៅពេលដែលភ្ជាប់ទងផ្ចិតការផ្គត់ផ្គង់គ្លីសេរីននៅក្នុងរាងកាយរបស់កុមារឈប់។ ទន្ទឹមនឹងនេះការផលិតអាំងស៊ុយលីននៅតែខ្ពស់ដែលជាហេតុធ្វើឱ្យមានការថយចុះគួរឱ្យកត់សម្គាល់នូវជាតិស្ករក្នុងឈាមចំពោះទារក។ ការថយចុះជាតិស្ករក្នុងឈាមគំរាមកំហែងជាមួយនឹងផលវិបាកធ្ងន់ធ្ងររហូតដល់ការវិវត្តនៃសន្លប់។
ស្ត្រីជាច្រើនមានការព្រួយបារម្ភអំពីសំណួរថាតើជំងឺនេះនឹងត្រូវបញ្ជូនទៅទារកទើបនឹងកើតដែរឬទេ។ វាត្រូវបានគេជឿជាក់ថាប្រសិនបើឪពុកម្តាយម្នាក់ទទួលរងពីរោគសាស្ត្របន្ទាប់មក ហានិភ័យនៃការចម្លងជំងឺទៅទារកគឺពី ៥ ទៅ ១០%។ ប្រសិនបើជំងឺទឹកនោមផ្អែមកើតឡើងចំពោះម្តាយនិងឪពុកនោះប្រូបាប៊ីលីតេនៃជំងឺរបស់កុមារគឺប្រហែល 20-30% ។
ការគ្រប់គ្រងការមានផ្ទៃពោះចំពោះស្ត្រីដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ១
ជំងឺទឹកនោមផ្អែមដែលពឹងផ្អែកលើអាំងស៊ុយលីនមិនមែនជាការប្រឆាំងនឹងការបង្កើតកូននោះទេ។ វេជ្ជបណ្ឌិតមិនណែនាំឱ្យផ្តល់កំណើតឱ្យតែចំពោះអ្នកជំងឺដែលមានបញ្ហាខ្សោយតំរងនោមថ្លើមនិងបេះដូង។ ក្នុងករណីផ្សេងទៀតស្ត្រីគ្រប់គ្រងដើម្បីបង្កើតនិងផ្តល់កំណើតដល់ទារកដែលមានសុខភាពល្អក្រោមការត្រួតពិនិត្យរបស់អ្នកឯកទេស។
ជាមួយនឹងការចាប់ផ្តើមនៃការមានផ្ទៃពោះស្ត្រីទាំងអស់ដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី 1 ត្រូវបានណែនាំឱ្យចុះឈ្មោះឱ្យបានឆាប់តាមដែលអាចធ្វើទៅបាន។ នៅពេលចេញដំណើរដំបូងកំរិតជាតិស្ករក្នុងឈាមគ្រឿងបរិក្ខាត្រូវបានកំណត់ជាចាំបាច់ហើយរាល់សកម្មភាពរបស់វេជ្ជបណ្ឌិតពឹងផ្អែកលើលទ្ធផល។
ម្តាយដែលរំពឹងទុកម្នាក់ៗស្ថិតក្រោមការត្រួតពិនិត្យរបស់អ្នកឯកទេសដូចខាងក្រោម៖
- គ្រូពេទ្យជំនាញខាងសម្ភព
- អ្នកឯកទេសខាងរោគ endocrinologist (អ្នកចេញទៅបោះឆ្នោតម្តងរៀងរាល់ពីរសប្តាហ៍)
- អ្នកព្យាបាលរោគ (អ្នកចេញទៅបោះឆ្នោតម្តងក្នុងមួយត្រីមាស) ។
ជំងឺទឹកនោមផ្អែមប្រភេទ ១ គឺជាជម្ងឺមួយដែលត្រូវការការប្រើប្រាស់អាំងស៊ុយលីនថេរ។ នៅក្នុងការស្មានទុកជាមុនរបស់កុមារតំរូវការអរម៉ូននេះមានការផ្លាស់ប្តូរឥតឈប់ឈរហើយស្ត្រីត្រូវការកែកម្រិតដូសរបស់គាត់ម្តងម្កាល។ ការជ្រើសរើសកម្រិតដូសដ៏ប្រសើរបំផុតនៃថ្នាំត្រូវបានអនុវត្តដោយអ្នកឯកទេសខាង endocrinologist ។ នៅតាមរូបរាងនីមួយៗគាត់វាយតម្លៃស្ថានភាពរបស់ម្តាយនាពេលអនាគតហើយបើចាំបាច់ផ្លាស់ប្តូររបបព្យាបាល។
ស្ត្រីទាំងអស់ដែលមានជំងឺទឹកនោមផ្អែមដែលពឹងផ្អែកលើអាំងស៊ុយលីនត្រូវបានគេណែនាំឱ្យយកប្រដាប់វាស់ជាតិគ្លុយកូសក្នុងឈាមដែលអាចចល័តបានជាមួយពួកគេ។ ការឃ្លាំមើលកម្រិតជាតិស្ករក្នុងឈាមថេរនឹងអនុញ្ញាតឱ្យអ្នកកត់សំគាល់ពីគម្លាតណាមួយនៅក្នុងពេលវេលានិងចាត់វិធានការទាន់ពេលវេលាដើម្បីកែវា។ វិធីសាស្រ្តនេះធ្វើឱ្យមានលទ្ធភាពដឹកកុមារនិងផ្តល់កំណើតឱ្យទារកទាន់ពេលវេលា។
អ្នកគួរតែដឹងថាជាមួយនឹងការលូតលាស់របស់ទារកតំរូវការអាំងស៊ុយលីនកើនឡើងច្រើនដង។ អ្នកមិនគួរខ្លាចនូវកំរិតអរម៉ូនច្រើនទេព្រោះនេះជាមធ្យោបាយតែមួយគត់ដើម្បីថែរក្សាសុខភាពរបស់ទារក។ បន្ទាប់ពីទារកកើតមកតម្រូវការអាំងស៊ុយលីនថយចុះម្តងទៀតហើយស្ត្រីនឹងអាចវិលត្រឡប់ទៅរកកម្រិតអរម៉ូនធម្មតារបស់នាង។
តើការមានផ្ទៃពោះអាចកើតមានជំងឺទឹកនោមផ្អែមប្រភេទទី ១ បានទេ?

ការមានផ្ទៃពោះប្រឆាំងនឹងផ្ទៃខាងក្រោយនៃជំងឺរ៉ាំរ៉ៃរបស់ម្តាយតែងតែជាហានិភ័យធំសម្រាប់ស្ត្រីខ្លួនឯងនិងសុខភាពរបស់ទារកដែលមិនទាន់កើត។
ប៉ុន្តែការធ្វើរោគវិនិច្ឆ័យជាច្រើនសូម្បីតែជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ក៏លែងជាឧបសគ្គដាច់ខាតចំពោះភាពជាម្តាយទៀតដែរ។
វាចាំបាច់ក្នុងការប្រព្រឹត្ដត្រឹមត្រូវនៅដំណាក់កាលរៀបចំផែនការហើយធ្វើតាមអនុសាសន៍របស់អ្នកឯកទេសពេញមួយរយៈពេលនៃការមានផ្ទៃពោះ។
លក្ខណៈពិសេសនៃការមានផ្ទៃពោះដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ១

ពេញមួយរយៈពេលនៃកាយវិការការប្រែប្រួលនៃតម្រូវការអាំងស៊ុយលីនត្រូវបានគេសង្កេតឃើញពេលខ្លះការប្រែប្រួលទាំងនេះគឺមានសារៈសំខាន់ណាស់តម្រូវការអាំងស៊ុយលីននៅដំណាក់កាលផ្សេងៗគ្នានៃការមានផ្ទៃពោះប្រែប្រួលយ៉ាងខ្លាំងនិងគួរឱ្យកត់សម្គាល់។ ប្រសិនបើរយៈពេលយូរនៃជម្ងឺក្រិនថ្លើមត្រូវបានសម្រេចមុនពេលមានផ្ទៃពោះនោះវានឹងងាយស្រួលក្នុងការដោះស្រាយជាមួយនឹងការប្រែប្រួលបែបនេះអំឡុងពេលមានផ្ទៃពោះជាងប្រសិនបើគ្មានសំណង។
ការផ្លាស់ប្តូរទាំងអស់នៅក្នុងតម្រូវការអាំងស៊ុយលីនគឺមានលក្ខណៈបុគ្គលពួកគេប្រហែលជាមិនមានអ្វីទាំងអស់។ ប៉ុន្តែជាទូទៅតម្រូវការខុសគ្នាតាមត្រីមាស។
នៅត្រីមាសដំបូងតម្រូវការជាធម្មតាត្រូវបានកាត់បន្ថយ។ ការកាត់បន្ថយតម្រូវការអាចបណ្តាលឱ្យមានជាតិស្ករក្នុងឈាមថយចុះហើយជាលទ្ធផលទៅនឹងជាតិស្ករខ្ពស់ - hyperglycemia postglycemic ។ តម្រូវការអាំងស៊ុយលីនត្រូវបានកាត់បន្ថយប្រហែល ២៥-៣០ ភាគរយ។
(មានច្រើនទៀត ... )
ការចូលមន្ទីរពេទ្យក្នុងពេលមានផ្ទៃពោះដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ១
ក្នុងអំឡុងពេលមានផ្ទៃពោះមានរយៈពេលបីដែលមន្ទីរពេទ្យត្រូវបានអនុវត្ត។
នេះជាលើកទី ១ ហើយដែលពួកគេត្រូវបានបញ្ជូនទៅមន្ទីរពេទ្យដោយការមានផ្ទៃពោះដែលត្រូវបានរកឃើញ។ ក្នុងអំឡុងពេលនេះពួកគេធ្វើការពិនិត្យនិងសម្រេចចិត្តលើការបន្តមានផ្ទៃពោះ។
លើកទី ២ ពួកគេត្រូវសម្រាកនៅមន្ទីរពេទ្យរយៈពេល ២២-២៤ សប្តាហ៍នៅពេលដែលតម្រូវការអាំងស៊ុយលីនកំពុងកើនឡើង។
ការចូលមន្ទីរពេទ្យលើកទី ៣ ត្រូវបានណែនាំក្នុងរយៈពេល ៣២-៣៤ សប្តាហ៍នៅពេលដែលបញ្ហានៃវិធីនៃការសម្រាលកូនត្រូវបានសំរេចរួចហើយ។
បើចាំបាច់មន្ទីរពេទ្យបន្ថែមអាចធ្វើទៅបានក្នុងករណីមានសុខភាពខ្សោយឬសំណងមិនល្អ។
របបអាហារអំឡុងពេលមានផ្ទៃពោះ

ក្នុងអំឡុងពេលមានផ្ទៃពោះអ្នកគួរតែតាមដានរបបអាហាររបស់អ្នកដោយប្រុងប្រយ័ត្នដើម្បីចៀសវាងការឡើងខ្ពស់ក្រោយពេលបរិភោគនិងការថយចុះជាតិស្ករក្នុងឈាមដែលបណ្តាលមកពីការទទួលទានអាំងស៊ុយលីនច្រើនពេក។
ក្នុងអំឡុងពេលមានផ្ទៃពោះឥទ្ធិពលនៃអាំងស៊ុយលីនអាចនឹងផ្លាស់ប្តូរ - រយៈពេលខ្លីនិងអាំងស៊ុយលីនចាប់ផ្តើមធ្វើសកម្មភាពយឺតជាងមុនពេលមានផ្ទៃពោះ។ ដូច្នេះអ្នកត្រូវសម្រាកឱ្យបានយូរមុនពេលញ៉ាំ។ នេះត្រូវបានប្រកាសជាពិសេសនៅពេលព្រឹកការផ្អាករវាងការចាក់និងអាហារអាចឈានដល់ 1 ម៉ោង។
វាត្រូវបានផ្ដល់អនុសាសន៍ឱ្យបដិសេធការទទួលទានកាបូអ៊ីដ្រាតលឿន (លើកលែងតែករណីកង្វះជាតិស្ករក្នុងឈាម): ពីទឹកផ្លែឈើបង្អែមខូឃីស៍។ ល។
ប៉ុន្តែអ្វីគ្រប់យ៉ាងគឺមានលក្ខណៈបុគ្គល - នរណាម្នាក់បរិភោគផ្លែឈើដោយស្ងប់ស្ងាត់ខណៈពេលដែលអ្នកផ្សេងទៀតមិនទូទាត់សងសម្រាប់វា។
សមាមាត្រនៃជាតិខ្លាញ់: ប្រូតេអ៊ីន: កាបូអ៊ីដ្រាតគួរតែមាន 1: 1: 2 ។
ញ៉ាំគួរតែស្ថិតនៅក្នុងចំណែកតូចៗប៉ុន្តែ ៦-៨ ដងក្នុងមួយថ្ងៃ។
អាហារគួរតែពេញលេញសំបូរវីតាមីននិងសារធាតុរ៉ែ។
ផលប៉ះពាល់នៃការមានផ្ទៃពោះលើផលវិបាកជំងឺទឹកនោមផ្អែម
សូម្បីតែស្ត្រីដែលមានសុខភាពល្អក៏ដោយការមានផ្ទៃពោះមានភាពតានតឹងដល់រាងកាយ។ ជាមួយនឹងជំងឺទឹកនោមផ្អែមបន្ទុកនៅលើរាងកាយកើនឡើងដែលជះឥទ្ធិពលយ៉ាងធ្ងន់ធ្ងរដល់ផលវិបាកដែលមានស្រាប់ហើយអាចបង្កឱ្យមានការវិវត្តរបស់វា។
ភ្នែក (ការវិវត្តទៅរកការវិវត្តទៅជាឆ្អឹងខ្នង) និងតំរងនោម (ប្រូតេអ៊ីនក្នុងទឹកនោម, ការវិវត្តនៃប្រព័ន្ធសរសៃប្រសាទ) មានបន្ទុកពិសេស។
ការសម្រាលកូនដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ១
ជាមួយនឹងសំណងល្អសម្រាប់ជំងឺទឹកនោមផ្អែមនិងការមានផ្ទៃពោះធម្មតាបន្ទាប់មកកំណើតធម្មជាតិត្រូវបានអនុវត្តតាមពេលវេលាកំណត់។
ជាមួយនឹងសំណងមិនល្អឬការមានផ្ទៃពោះទន់ខ្សោយ (ឧទាហរណ៍ជាមួយប៉ូលីហ្វេមមីននីស) ការសម្រាលកូនអាចត្រូវបានអនុវត្តមុនកាលវិភាគ - ក្នុងរយៈពេល 36-38 សប្តាហ៍។
ជារឿយៗមានតម្រូវការផ្នែកវះកាត់។ វាត្រូវបានគេចេញវេជ្ជបញ្ជាឱ្យមានផលវិបាកដែលមានស្រាប់ - ជំងឺវិកលចរិក, ជំងឺសរសៃប្រសាទក្នុងលក្ខខណ្ឌដែលសម្ពាធធ្ងន់ធ្ងរលើនាវាត្រូវបានធ្វើឱ្យខូច។
ជារឿយៗស្ត្រីដែលមានជំងឺទឹកនោមផ្អែមវិវឌ្ឍន៍ទារកមានទំហំធំណាស់ដែលនេះក៏ជាការចង្អុលបង្ហាញដល់ផ្នែកវះកាត់។
ការអភិវឌ្ឍគភ៌ចំពោះម្តាយដែលមានជំងឺទឹកនោមផ្អែម
អ្វីដែលសំខាន់បំផុតគឺរយៈពេលនៃការមានគភ៌និងត្រីមាសទី ១ នៃការមានផ្ទៃពោះ។ នៅពេលនេះកុមារមិនទាន់មានលំពែងរបស់ខ្លួននៅឡើយទេហើយការកើនឡើងជាតិស្កររបស់ម្តាយឆ្លងកាត់សុកហើយបណ្តាលឱ្យមានការវិវត្តនៃជំងឺទឹកនោមផ្អែមនៅក្នុងកុមារ។
ក្នុងអំឡុងពេលនេះការបញ្ឈប់សរីរាង្គផ្សេងៗនិងប្រព័ន្ធសរីរាង្គកើតឡើងហើយការកើនឡើងជាតិស្ករជះឥទ្ធិពលអវិជ្ជមានដល់ដំណើរការនេះដែលបណ្តាលឱ្យមានការវិវត្តនៃពិការភាពសរីរាង្គពីកំណើតនៅក្នុងកុមារ (ការខូចទ្រង់ទ្រាយនៃចុងទាបនិងខាងលើប្រព័ន្ធសរសៃប្រសាទបេះដូងជាដើម) ។
ចាប់ផ្តើមពីសប្តាហ៍ទី ១២ លំពែងចាប់ផ្តើមដំណើរការនៅក្នុងទារក។ ជាមួយនឹងការកើនឡើងជាតិស្កររបស់ម្តាយ, លំពែងរបស់ទារកត្រូវបានបង្ខំឱ្យធ្វើការពីរ, នេះនាំឱ្យមានជំងឺ hyperinsulinemia ដែលនាំឱ្យមានការវិវត្តនៃជំងឺហើមនៅទារកនិងឡើងទម្ងន់។
នៅពេលចាប់កំណើតកុមារដែលមានជំងឺលើសជាតិខ្លាញ់ច្រើនតែមានបញ្ហាកង្វះជាតិស្ករក្នុងឈាម។ ការគ្រប់គ្រងជាតិស្កររបស់គាត់ជាប្រចាំគឺចាំបាច់ហើយបើចាំបាច់កុមារត្រូវចាក់បញ្ចូលគ្លុយកូស។
ឡើងទម្ងន់អំឡុងពេលមានផ្ទៃពោះ
ជាមួយនឹងការមានផ្ទៃពោះធម្មតាការឡើងទម្ងន់មិនគួរលើសពី 12-13 គីឡូក្រាមទេ។
- នៅត្រីមាសដំបូងការកើនឡើងនៃបទដ្ឋានគឺ 2-3 គីឡូក្រាម។
- នៅវិនាទីទី ២ - ២៥០-៣០០ ក្រាម / សប្តាហ៍
- នៅក្នុងទីបី - 370-400g / សប្តាហ៍។
លក្ខណៈពិសេសនៃការមានផ្ទៃពោះដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ១

ពេញមួយរយៈពេលនៃកាយវិការការប្រែប្រួលនៃតម្រូវការអាំងស៊ុយលីនត្រូវបានគេសង្កេតឃើញពេលខ្លះការប្រែប្រួលទាំងនេះគឺមានសារៈសំខាន់ណាស់តម្រូវការអាំងស៊ុយលីននៅដំណាក់កាលផ្សេងៗគ្នានៃការមានផ្ទៃពោះប្រែប្រួលយ៉ាងខ្លាំងនិងគួរឱ្យកត់សម្គាល់។ ប្រសិនបើរយៈពេលយូរនៃជម្ងឺក្រិនថ្លើមត្រូវបានសម្រេចមុនពេលមានផ្ទៃពោះនោះវានឹងងាយស្រួលក្នុងការដោះស្រាយជាមួយនឹងការប្រែប្រួលបែបនេះអំឡុងពេលមានផ្ទៃពោះជាងប្រសិនបើគ្មានសំណង។
ការផ្លាស់ប្តូរទាំងអស់នៅក្នុងតម្រូវការអាំងស៊ុយលីនគឺមានលក្ខណៈបុគ្គលពួកគេប្រហែលជាមិនមានអ្វីទាំងអស់។ ប៉ុន្តែជាទូទៅតម្រូវការខុសគ្នាតាមត្រីមាស។
នៅត្រីមាសដំបូងតម្រូវការជាធម្មតាត្រូវបានកាត់បន្ថយ។ ការកាត់បន្ថយតម្រូវការអាចបណ្តាលឱ្យមានជាតិស្ករក្នុងឈាមថយចុះហើយជាលទ្ធផលទៅនឹងជាតិស្ករខ្ពស់ - hyperglycemia postglycemic ។ តម្រូវការអាំងស៊ុយលីនត្រូវបានកាត់បន្ថយប្រហែល ២៥-៣០ ភាគរយ។
(មានច្រើនទៀត ... )
ការចូលមន្ទីរពេទ្យក្នុងពេលមានផ្ទៃពោះដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ១
ក្នុងអំឡុងពេលមានផ្ទៃពោះមានរយៈពេលបីដែលមន្ទីរពេទ្យត្រូវបានអនុវត្ត។
នេះជាលើកទី ១ ហើយដែលពួកគេត្រូវបានបញ្ជូនទៅមន្ទីរពេទ្យដោយការមានផ្ទៃពោះដែលត្រូវបានរកឃើញ។ ក្នុងអំឡុងពេលនេះពួកគេធ្វើការពិនិត្យនិងសម្រេចចិត្តលើការបន្តមានផ្ទៃពោះ។
លើកទី ២ ពួកគេត្រូវសម្រាកនៅមន្ទីរពេទ្យរយៈពេល ២២-២៤ សប្តាហ៍នៅពេលដែលតម្រូវការអាំងស៊ុយលីនកំពុងកើនឡើង។
ការចូលមន្ទីរពេទ្យលើកទី ៣ ត្រូវបានណែនាំក្នុងរយៈពេល ៣២-៣៤ សប្តាហ៍នៅពេលដែលបញ្ហានៃវិធីនៃការសម្រាលកូនត្រូវបានសំរេចរួចហើយ។
បើចាំបាច់មន្ទីរពេទ្យបន្ថែមអាចធ្វើទៅបានក្នុងករណីមានសុខភាពខ្សោយឬសំណងមិនល្អ។
របបអាហារអំឡុងពេលមានផ្ទៃពោះ

ក្នុងអំឡុងពេលមានផ្ទៃពោះអ្នកគួរតែតាមដានរបបអាហាររបស់អ្នកដោយប្រុងប្រយ័ត្នដើម្បីចៀសវាងការឡើងខ្ពស់ក្រោយពេលបរិភោគនិងការថយចុះជាតិស្ករក្នុងឈាមដែលបណ្តាលមកពីការទទួលទានអាំងស៊ុយលីនច្រើនពេក។
ក្នុងអំឡុងពេលមានផ្ទៃពោះឥទ្ធិពលនៃអាំងស៊ុយលីនអាចនឹងផ្លាស់ប្តូរ - រយៈពេលខ្លីនិងអាំងស៊ុយលីនចាប់ផ្តើមធ្វើសកម្មភាពយឺតជាងមុនពេលមានផ្ទៃពោះ។ ដូច្នេះអ្នកត្រូវសម្រាកឱ្យបានយូរមុនពេលញ៉ាំ។ នេះត្រូវបានប្រកាសជាពិសេសនៅពេលព្រឹកការផ្អាករវាងការចាក់និងអាហារអាចឈានដល់ 1 ម៉ោង។
វាត្រូវបានផ្ដល់អនុសាសន៍ឱ្យបដិសេធការទទួលទានកាបូអ៊ីដ្រាតលឿន (លើកលែងតែករណីកង្វះជាតិស្ករក្នុងឈាម): ពីទឹកផ្លែឈើបង្អែមខូឃីស៍។ ល។
ប៉ុន្តែអ្វីគ្រប់យ៉ាងគឺមានលក្ខណៈបុគ្គល - នរណាម្នាក់បរិភោគផ្លែឈើដោយស្ងប់ស្ងាត់ខណៈពេលដែលអ្នកផ្សេងទៀតមិនទូទាត់សងសម្រាប់វា។
សមាមាត្រនៃជាតិខ្លាញ់: ប្រូតេអ៊ីន: កាបូអ៊ីដ្រាតគួរតែមាន 1: 1: 2 ។
ញ៉ាំគួរតែស្ថិតនៅក្នុងចំណែកតូចៗប៉ុន្តែ ៦-៨ ដងក្នុងមួយថ្ងៃ។
អាហារគួរតែពេញលេញសំបូរវីតាមីននិងសារធាតុរ៉ែ។
ផលប៉ះពាល់នៃការមានផ្ទៃពោះលើផលវិបាកជំងឺទឹកនោមផ្អែម
សូម្បីតែស្ត្រីដែលមានសុខភាពល្អក៏ដោយការមានផ្ទៃពោះមានភាពតានតឹងដល់រាងកាយ។ ជាមួយនឹងជំងឺទឹកនោមផ្អែមបន្ទុកនៅលើរាងកាយកើនឡើងដែលជះឥទ្ធិពលយ៉ាងធ្ងន់ធ្ងរដល់ផលវិបាកដែលមានស្រាប់ហើយអាចបង្កឱ្យមានការវិវត្តរបស់វា។
ភ្នែក (ការវិវត្តទៅរកការវិវត្តទៅជាឆ្អឹងខ្នង) និងតំរងនោម (ប្រូតេអ៊ីនក្នុងទឹកនោម, ការវិវត្តនៃប្រព័ន្ធសរសៃប្រសាទ) មានបន្ទុកពិសេស។
ផលវិបាកនៃការមានផ្ទៃពោះជាមួយជំងឺទឹកនោមផ្អែម
ស្ត្រីដែលមានជំងឺទឹកនោមផ្អែមដែលមិនត្រូវបានគេចំណាយច្រើនមានលទ្ធភាពរលូតកូនច្រើនដងនៅដំណាក់កាលដំបូងនៃការមានផ្ទៃពោះការវិវត្តទៅជា gestosis និង ៦ ដងច្រើនជាងការពុលក្នុងឈាមកើតឡើងជាញឹកញាប់នៅពេលមានផ្ទៃពោះយឺត។
ការបង្ហាញរោគសញ្ញានៃជម្ងឺ gestosis: ការកើនឡើងសម្ពាធឈាម, ការលេចឡើងនៃការហើម, ការសំងាត់នៃប្រូតេអ៊ីនដោយតម្រងនោម។ ការរួមបញ្ចូលគ្នានៃជំងឺ gestosis ជាមួយនឹងជំងឺសរសៃប្រសាទអាចនាំឱ្យមានការវិវត្តនៃការខ្សោយតំរងនោមនោះគឺការខ្សោយតំរងនោម។
រោគសាស្ត្រក៏ជាហេតុផលមួយក្នុងចំណោមមូលហេតុនៃការស្លាប់ផងដែរ។
សំណងជំងឺទឹកនោមផ្អែមខ្សោយនាំឱ្យមានការបង្កើត polyhydramnios (ចំពោះស្ត្រីដែលមិនមានជំងឺទឹកនោមផ្អែម polyhydramnios គឺកម្រណាស់ប៉ុន្តែចំពោះស្ត្រីដែលមានជំងឺទឹកនោមផ្អែមស្ទើរតែពាក់កណ្តាលនៃស្ត្រីមានផ្ទៃពោះទទួលរងពីវា) ។
Polyhydramnios នាំឱ្យមានកង្វះអាហារូបត្ថម្ភរបស់ទារកបង្កើនសម្ពាធលើទារកអាចបណ្តាលឱ្យមានភាពមិនប្រក្រតីនិងការស្លាប់របស់ទារកនិងអាចបង្កឱ្យមានការកើតមិនគ្រប់ខែ។
ការសម្រាលកូនដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ១
ជាមួយនឹងសំណងល្អសម្រាប់ជំងឺទឹកនោមផ្អែមនិងការមានផ្ទៃពោះធម្មតាបន្ទាប់មកកំណើតធម្មជាតិត្រូវបានអនុវត្តតាមពេលវេលាកំណត់។
ជាមួយនឹងសំណងមិនល្អឬការមានផ្ទៃពោះទន់ខ្សោយ (ឧទាហរណ៍ជាមួយប៉ូលីហ្វេមមីននីស) ការសម្រាលកូនអាចត្រូវបានអនុវត្តមុនកាលវិភាគ - ក្នុងរយៈពេល 36-38 សប្តាហ៍។
ជារឿយៗមានតម្រូវការផ្នែកវះកាត់។ វាត្រូវបានគេចេញវេជ្ជបញ្ជាឱ្យមានផលវិបាកដែលមានស្រាប់ - ជំងឺវិកលចរិក, ជំងឺសរសៃប្រសាទក្នុងលក្ខខណ្ឌដែលសម្ពាធធ្ងន់ធ្ងរលើនាវាត្រូវបានធ្វើឱ្យខូច។
ជារឿយៗស្ត្រីដែលមានជំងឺទឹកនោមផ្អែមវិវឌ្ឍន៍ទារកមានទំហំធំណាស់ដែលនេះក៏ជាការចង្អុលបង្ហាញដល់ផ្នែកវះកាត់។
ការអភិវឌ្ឍគភ៌ចំពោះម្តាយដែលមានជំងឺទឹកនោមផ្អែម
អ្វីដែលសំខាន់បំផុតគឺរយៈពេលនៃការមានគភ៌និងត្រីមាសទី ១ នៃការមានផ្ទៃពោះ។ នៅពេលនេះកុមារមិនទាន់មានលំពែងរបស់ខ្លួននៅឡើយទេហើយការកើនឡើងជាតិស្កររបស់ម្តាយឆ្លងកាត់សុកហើយបណ្តាលឱ្យមានការវិវត្តនៃជំងឺទឹកនោមផ្អែមនៅក្នុងកុមារ។
ក្នុងអំឡុងពេលនេះការបញ្ឈប់សរីរាង្គផ្សេងៗនិងប្រព័ន្ធសរីរាង្គកើតឡើងហើយការកើនឡើងជាតិស្ករជះឥទ្ធិពលអវិជ្ជមានដល់ដំណើរការនេះដែលបណ្តាលឱ្យមានការវិវត្តនៃពិការភាពសរីរាង្គពីកំណើតនៅក្នុងកុមារ (ការខូចទ្រង់ទ្រាយនៃចុងទាបនិងខាងលើប្រព័ន្ធសរសៃប្រសាទបេះដូងជាដើម) ។
ចាប់ផ្តើមពីសប្តាហ៍ទី ១២ លំពែងចាប់ផ្តើមដំណើរការនៅក្នុងទារក។ ជាមួយនឹងការកើនឡើងជាតិស្កររបស់ម្តាយ, លំពែងរបស់ទារកត្រូវបានបង្ខំឱ្យធ្វើការពីរ, នេះនាំឱ្យមានជំងឺ hyperinsulinemia ដែលនាំឱ្យមានការវិវត្តនៃជំងឺហើមនៅទារកនិងឡើងទម្ងន់។
នៅពេលចាប់កំណើតកុមារដែលមានជំងឺលើសជាតិខ្លាញ់ច្រើនតែមានបញ្ហាកង្វះជាតិស្ករក្នុងឈាម។ ការគ្រប់គ្រងជាតិស្កររបស់គាត់ជាប្រចាំគឺចាំបាច់ហើយបើចាំបាច់កុមារត្រូវចាក់បញ្ចូលគ្លុយកូស។
ហានិភ័យនៃការវិវត្តទៅជាជំងឺទឹកនោមផ្អែមចំពោះកុមារ
ប្រសិនបើមានតែម្តាយឬឪពុកទេដែលមានជំងឺទឹកនោមផ្អែមបន្ទាប់មកហានិភ័យនៃការបញ្ជូនវាទៅកូនគឺតូច - ប្រហែល 2-4 ភាគរយ។
ប្រសិនបើឪពុកម្តាយទាំងពីរមានជំងឺទឹកនោមផ្អែមនោះហានិភ័យនឹងកើនឡើងគួរឱ្យកត់សម្គាល់ហើយមានចំនួនពី ១៨ ទៅ ២០ ភាគរយ។
ឡើងទម្ងន់អំឡុងពេលមានផ្ទៃពោះ
ជាមួយនឹងការមានផ្ទៃពោះធម្មតាការឡើងទម្ងន់មិនគួរលើសពី 12-13 គីឡូក្រាមទេ។
នៅត្រីមាសដំបូងការកើនឡើងនៃបទដ្ឋានគឺ 2-3 គីឡូក្រាម។
នៅវិនាទីទី ២ - ២៥០-៣០០ ក្រាម / សប្តាហ៍
នៅក្នុងទីបី - 370-400g / សប្តាហ៍។
ការសម្រាលកូនចំពោះស្ត្រីដែលមានជំងឺទឹកនោមផ្អែមដែលពឹងផ្អែកលើអាំងស៊ុយលីន
កំណើតរបស់កុមារតាមរយៈប្រឡាយកំណើតធម្មជាតិគឺអាចធ្វើទៅបានក្រោមលក្ខខណ្ឌដូចខាងក្រោមៈ
- ទំងន់ទារកតិចជាង ៤ គីឡូក្រាម
- ស្ថានភាពគួរឱ្យពេញចិត្តរបស់កុមារ (មិនមានសម្មតិកម្ម hypoxia)
- អវត្តមាននៃផលវិបាកផ្នែកសម្ភពធ្ងន់ធ្ងរ (ការហើមពោះធ្ងន់ធ្ងរ, ហើមពោះ),
- ការគ្រប់គ្រងជាតិគ្លុយកូសក្នុងឈាមបានល្អ។
ជាមួយនឹងសុខភាពមិនល្អរបស់ស្ត្រីនិងទារកក៏ដូចជាជាមួយនឹងការវិវត្តនៃផលវិបាកផ្នែកវះកាត់ត្រូវបានអនុវត្ត។
ការការពារផលវិបាកនៃជំងឺទឹកនោមផ្អែមចំពោះស្ត្រីមានផ្ទៃពោះគឺជាការរកឃើញជំងឺឱ្យបានទាន់ពេលវេលា។ ការឃ្លាំមើលជាតិស្ករក្នុងឈាមជាប់លាប់និងការប្រកាន់ខ្ជាប់នូវរាល់អនុសាសន៍របស់វេជ្ជបណ្ឌិតបង្កើនឱកាសរបស់ស្ត្រីក្នុងការមានកូនដែលមានសុខភាពល្អទាន់ពេលវេលា។
ជំងឺទឹកនោមផ្អែមប្រភេទ ១ និងការមានផ្ទៃពោះដែលអាចកើតមាន
ការមានផ្ទៃពោះដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ១ អាចមានគ្រោះថ្នាក់ខ្លាំងណាស់។ ប៉ុន្តែការធ្វើរោគវិនិច្ឆ័យជំងឺទឹកនោមផ្អែមមិនបានធ្វើឱ្យស្ត្រីបាត់បង់ឱកាសក្លាយជាម្តាយនោះទេ។
ដើម្បីឱ្យដំណើរការនេះប្រព្រឹត្តទៅដោយរលូននិងគ្មានផលវិបាកវាចាំបាច់ត្រូវរៀបចំផែនការគ្រប់យ៉ាងជាមុន។ ស្ត្រីម្នាក់គួរតែដឹងថាតើផលវិបាកអ្វីខ្លះអាចកើតមានក្នុងអំឡុងពេលនៃការបង្កើតកូននិងរបៀបធ្វើឥរិយាបទដើម្បីការពារខ្លួននាងនិងទារក។ វាជាការល្អបំផុតដើម្បីចាប់ផ្តើមរៀបចំសម្រាប់ការសម្រាលកូនមួយឆ្នាំមុនពេលមានផ្ទៃពោះដែលបានគ្រោងទុក។ ម្តាយនាពេលអនាគតគួរតែមានសុខភាពល្អដូច្នេះវាចាំបាច់ត្រូវធ្វើតាមការណែនាំទាំងអស់របស់វេជ្ជបណ្ឌិតដើម្បីពង្រឹងអភ័យឯកសិទ្ធិខ្លួនឯងនិងធ្វើឱ្យស្ថានភាពសុខភាពមានស្ថេរភាព។ នេះគឺជាលក្ខខណ្ឌចាំបាច់សម្រាប់ដំណើរធម្មតានៃការមានផ្ទៃពោះ។ បើមិនដូច្នោះទេផលវិបាកអាចធ្វើទៅបាន។ ដោយមានជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ជួនកាលស្ត្រីអាចត្រូវបានគេណែនាំឱ្យបញ្ឈប់ការមានផ្ទៃពោះ។ នេះដោយសារតែការពិតដែលថាក្នុងករណីខ្លះផលវិបាកធ្ងន់ធ្ងរអាចធ្វើទៅបានក្នុងកំឡុងពេលនិងក្រោយពេលមានផ្ទៃពោះ។ ភាគច្រើនជាញឹកញាប់នៅក្នុងស្ថានភាពបែបនេះគ្រោះថ្នាក់មិនត្រូវបានធ្វើចំពោះកុមារទេប៉ុន្តែប៉ះពាល់ដល់សុខភាពរបស់ស្ត្រីក្នុងពលកម្ម។ គ្រូពេទ្យអាចណែនាំឱ្យបញ្ឈប់ការមានផ្ទៃពោះប្រសិនបើ៖នៅពេលមានផ្ទៃពោះប្រហែលជាមិនត្រូវបានណែនាំទេ?
ប្រសិនបើឈាមរបស់ស្ត្រីមានផ្ទៃពោះមានមាតិកាខ្ពស់នៃសារធាតុពុលបន្ទាប់មកបញ្ហានេះអាចប៉ះពាល់យ៉ាងធ្ងន់ធ្ងរដល់ស្ថានភាពរបស់ទារក។
ក្នុងករណីដ៏កម្របំផុតជាមួយនឹងការធ្វើឱ្យកាន់តែធ្ងន់ធ្ងរនៃជំងឺនេះការមានផ្ទៃពោះអាចបញ្ចប់ដោយសោកសៅទាំងម្តាយនិងទារក។
ប្រសិនបើមានហានិភ័យខ្ពស់នៃបាតុភូតបែបនេះគ្រូពេទ្យអាចណែនាំឱ្យបញ្ឈប់ការមានផ្ទៃពោះឬមិនមានកូនដោយធម្មជាតិ។
ជារឿយៗអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ១ អាចមានផលវិបាកដែលជះឥទ្ធិពលអាក្រក់ដល់ដំណើរការរបស់តម្រងនោម។ ប្រសិនបើដំបៅនេះរីកចម្រើនតម្រងនោមអាចឈប់ដំណើរការទាំងស្រុង។ ប្រសិនបើវេជ្ជបណ្ឌិតមើលឃើញកត្តាដែលគំរាមកំហែងដល់ជីវិតរបស់ស្ត្រីឬទារកបន្ទាប់មកគាត់មានកាតព្វកិច្ចផ្តល់ជម្រើសដើម្បីបញ្ចប់ការមានផ្ទៃពោះ។
លក្ខណៈពិសេសនៃការមានផ្ទៃពោះដែលមានជំងឺទឹកនោមផ្អែម
ជាធម្មតាក្នុងអំឡុងពេលនៃការមានផ្ទៃពោះស្ត្រីម្នាក់ត្រូវបានគេប្រើក្នុងការប្រើថ្នាំណាមួយ។ ក្នុងករណីអ្នកជំងឺដែលទទួលរងពីជំងឺទឹកនោមផ្អែមស្ថានភាពគឺខុសគ្នាបន្តិចបន្តួច។
ជាមួយនឹងជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ទាំងការមានផ្ទៃពោះនិងការសម្រាលកូនគឺពឹងផ្អែកទាំងស្រុងទៅលើសុខភាពរបស់អ្នកជំងឺ។ ហើយដើម្បីថែរក្សាវាអ្នកត្រូវមានអាំងស៊ុយលីនគ្រប់គ្រាន់។
កំរិតដែលត្រូវការរបស់វាប្រែប្រួលពេញមួយរយៈពេលនៃកាយវិការ។
ជាធម្មតាតំរូវការអាំងស៊ុយលីនមានភាពខុសប្លែកគ្នាក្នុងការកាត់ចេញប៉ុន្តែសរីរាង្គនីមួយៗមានលក្ខណៈបុគ្គលហើយអ្នកជំងឺត្រូវការវិធីសាស្រ្តផ្សេង។ នៅអាយុ ១ ខែតម្រូវការនៃការទទួលទានអាំងស៊ុយលីនច្រើនតែធ្លាក់ចុះ។
ប៉ុន្តែច្បាប់នេះមិនអនុវត្តចំពោះស្ត្រីទាំងអស់ទេ។ តេស្តឈាមគួរតែត្រូវបានធ្វើជាប្រចាំដើម្បីតាមដានជាតិស្ករក្នុងឈាមរបស់អ្នក។
ជួនកាលកង្វះអាំងស៊ុយលីនក្នុងត្រីមាសទី ១ នៃការមានផ្ទៃពោះអាចនាំឱ្យមានជំងឺបន្ទាប់បន្សំនិងការវិវត្តនៃផលវិបាក។
ត្រូវយកចិត្តទុកដាក់ចំពោះការចាក់ថ្នាំក្នុងកំឡុងពេលនេះ។ ដូចដែលអ្នកបានដឹងហើយថាក្នុងអំឡុងពេលត្រីមាសដំបូងនៃស្ត្រីជាធម្មតា toxicosis ។ ហើយតាមរយៈការក្អួតចំនួនធាតុគ្រប់គ្រាន់ចេញពីរាងកាយ។ ប្រសិនបើការចាក់ថ្នាំត្រូវបានធ្វើឡើងរួចហើយហើយស្ត្រីមានការវាយប្រហារអ៊ីស្តាមីនបន្ទាប់មកកាបូអ៊ីដ្រាតប្រហែលជាមិនត្រូវបានផ្គត់ផ្គង់ក្នុងបរិមាណចាំបាច់ទេព្រោះពួកគេនឹងចាកចេញពីរាងកាយ។
ក្នុងកំឡុងពេលកាត់ ២ ដងតម្រូវការអាំងស៊ុយលីនអាចកើនឡើង។ រយៈពេលនេះអាចចំណាយពេលយូរឬយូរ។ បង្កើនតម្រូវការអាំងស៊ុយលីនអាចជារឿងគួរឱ្យកត់សម្គាល់។ ដូច្នេះអ្នកមិនត្រូវភ្លេចវាស់ជាតិស្ករក្នុងឈាមឱ្យបានទៀងទាត់និងតាមដានសុខុមាលភាពរបស់អ្នក។
ក្នុងត្រីមាសទី ៣ តម្រូវការអាំងស៊ុយលីនចាប់ផ្តើមបាត់បន្តិចម្តង ៗ ។ វាចាំបាច់ក្នុងការត្រួតពិនិត្យស្ថានភាពរបស់អ្នកជំងឺដោយប្រុងប្រយ័ត្នហើយមិនត្រូវនាំវាទៅរកការថយចុះជាតិស្ករក្នុងឈាមទេ។ មានឱកាសដើម្បីរំលងពេលវេលានៃការកាត់បន្ថយជាតិស្ករដោយសារតែការពិតដែលថារោគសញ្ញានៃការថយចុះជាតិស្ករក្នុងឈាមប្រហែលជាមិនត្រូវបានគេប្រកាសយ៉ាងច្បាស់នៅក្នុងត្រីមាសទី 3 ទេ។
ប្រសិនបើវេជ្ជបណ្ឌិតគ្រប់គ្រងស្ថេរភាពស្ថានភាពរបស់អ្នកជំងឺនៅដំណាក់កាលដំបូងនៃការមានផ្ទៃពោះនោះលទ្ធភាពនៃផលវិបាកណាមួយគឺតូចណាស់។
ក្នុងករណីភាគច្រើនជាមួយនឹងកម្រិតជាតិស្ករក្នុងឈាមធម្មតាការមានផ្ទៃពោះមានភាពងាយស្រួល។
ប្រសិនបើមានតែម្តាយដែលមានជំងឺទឹកនោមផ្អែមទេនោះប្រូបាប៊ីលីតេដែលជំងឺនេះនឹងត្រូវទទួលមរតកគឺតូចណាស់ហើយមិនលើសពី 4% ។ ប៉ុន្តែក្នុងករណីដែលឪពុកម្តាយទាំងពីរឈឺ, ហានិភ័យកើនឡើងដល់ ២០% ។
របបអាហារសម្ភព
ដើម្បីរក្សាកម្រិតជាតិស្ករក្នុងឈាមអ្នកត្រូវចាប់ផ្តើមព្យាបាលជំងឺទឹកនោមផ្អែមឱ្យបានល្អមុនពេលមានផ្ទៃពោះ។ វគ្គនៃការព្យាបាលរួមមានមិនត្រឹមតែប្រើថ្នាំពិសេសប៉ុណ្ណោះទេ។ ស្ត្រីគួរតែដឹកនាំរបៀបរស់នៅដែលមានសុខភាពល្អចូលរួមយ៉ាងហោចណាស់សកម្មភាពរាងកាយមិនសូវសំខាន់ហើយជាការពិតសង្កេតមើលរបបអាហារត្រឹមត្រូវ។
វាចាំបាច់ក្នុងការឃ្លាំមើលរបបអាហាររបស់អ្នកដើម្បីអាចគ្រប់គ្រងកម្រិតជាតិស្ករនិងដឹងពីវិធីដើម្បីជៀសវាងការថយចុះជាតិស្ករក្នុងឈាម។
ប្រសិនបើមុនពេលមានផ្ទៃពោះសកម្មភាពនៃអាំងស៊ុយលីនគឺលឿនល្មមបន្ទាប់មកចាប់ពីពេលមានផ្ទៃពោះដំណើរការនេះចាប់ផ្តើមថយចុះយ៉ាងខ្លាំង។
នោះហើយជាមូលហេតុដែលឥឡូវនេះការផ្អាករវាងការចាក់និងអាហារគួរតែយូរជាងនេះ។ នេះជាការពិតជាពិសេសនៅពេលព្រឹក។ គួរណែនាំអាំងស៊ុយលីនមួយម៉ោងមុនពេលញ៉ាំ។
ប្រសិនបើអ្នកជំងឺចាប់ផ្តើមការវាយប្រហារនៃការថយចុះជាតិស្ករក្នុងឈាមនោះវាគួរតែឱ្យនាងញ៉ាំកាបូអ៊ីដ្រាតលឿន។ ប្រសិនបើមិនមានការរំលោភបែបនេះទេនោះវាជាការល្អបំផុតក្នុងការបដិសេធការទទួលទានផលិតផលបែបនេះ។ វាចាំបាច់ក្នុងការបដិសេធនូវបង្អែមណាមួយ: បង្អែមនំកុម្មង់សូកូឡា។
ការរឹតបន្តឹងផ្សេងទៀតគួរតែត្រូវបានពិភាក្សាជាមួយវេជ្ជបណ្ឌិតពីព្រោះរាងកាយរបស់ស្ត្រីគ្រប់រូបមានប្រតិកម្មខុសគ្នាចំពោះការមានផ្ទៃពោះហើយប្រតិកម្មទៅនឹងផលិតផលអាចជាការមិនយកចិត្តទុកដាក់។
មានផ្ទៃពោះនិងទឹកនោមផ្អែមប្រភេទ ១
ប្រសិនបើស្ត្រីត្រូវបានគេធ្វើរោគវិនិច្ឆ័យថាមានជំងឺទឹកនោមផ្អែមប្រភេទទី 1 នេះមិនមានន័យថាការមានផ្ទៃពោះអាចត្រូវបានគេបំភ្លេចចោលទេ។ ថាំពទ្យទំនើបអនុញ្ញាតឱ្យស្ត្រីវ័យក្មេងស៊ូទ្រាំនឹងទារកដែលមានសុខភាពល្អសូម្បីតែមានជំងឺធ្ងន់ធ្ងរបែបនេះក៏ដោយ។
ការមានផ្ទៃពោះនាពេលអនាគតគួរតែត្រូវបានគ្រោងទុកយ៉ាងប្រុងប្រយ័ត្នដើម្បីត្រៀមខ្លួនសម្រាប់ព្រឹត្តិការណ៍ដ៏សំខាន់បែបនេះគួរតែជាមុន។
ម្តាយដែលមានសង្ឃឹមត្រូវតែសង្កេតមើលសំណងជាប់លាប់ដើម្បីឱ្យទារកមានការវិវឌ្ឍន៍ក្នុងដែនកំណត់ធម្មតាហើយគ្មានអ្វីគំរាមកំហែងដល់សុខភាពរបស់ស្ត្រីឡើយ។
លក្ខណៈពិសេសនៃការមានផ្ទៃពោះរបស់ស្ត្រីដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ១
ប្រាំមួយខែមុនពេលមានគភ៌ស្ត្រីគួរធ្វើដូចខាងក្រោមៈ
- វាចាំបាច់ក្នុងការធ្វើរោគវិនិច្ឆ័យពេញលេញនៃរាងកាយនិងឆ្លងកាត់ការធ្វើតេស្តចាំបាច់។
- ទៅជួបគ្រូពេទ្យសរសៃប្រសាទពិនិត្យមុខងារតំរងនោម។ នៅពេលសម្រាលកូនបន្ទុកទ្វេដងធ្លាក់លើសរីរាង្គនេះដូច្នេះវាមានសារៈសំខាន់ណាស់ដើម្បីតាមដានស្ថានភាពរបស់ពួកគេ។
- ពិនិត្យមូលនិធិរបស់ភ្នែកជាមួយគ្រូពេទ្យជំនាញខាងភ្នែកប្រសិនបើចាំបាច់ព្យាបាល
- តាមដានសម្ពាធដោយមានការកើនឡើងខ្ពស់វាចាំបាច់ត្រូវទៅជួបគ្រូពេទ្យ។
ច្រើនទសវត្សរ៍កន្លងមកជំងឺទឹកនោមផ្អែមប្រភេទ ១ និងការមានផ្ទៃពោះគឺជាគំនិតមិនត្រូវគ្នា។ ទោះជាយ៉ាងណាក៏ដោយថ្នាំមិនឈរស្ងៀមទេហើយសូម្បីតែការធ្វើរោគវិនិច្ឆ័យបែបនេះអ្នកអាចពឹងផ្អែកលើកំណើតនៃទារកដែលមានសុខភាពល្អ។ ជាមួយនឹងការព្យាបាលអាំងស៊ុយលីនត្រឹមត្រូវអត្រាមរណភាពក្នុងពេលសម្រាលកូនគឺស្ទើរតែសូន្យប៉ុន្តែការគំរាមកំហែងដល់អាយុជីវិតរបស់ទារកនៅតែខ្ពស់ - ប្រហែល ៦% ។
ហានិភ័យដែលអាចកើតមានក្នុងអំឡុងពេលមានផ្ទៃពោះ
ក្មេងស្រីរំពឹងថានឹងមានកូនហើយក្នុងពេលតែមួយដែលទទួលរងពីជំងឺទឹកនោមផ្អែមដែលពឹងផ្អែកលើអាំងស៊ុយលីនគឺមានគ្រោះថ្នាក់ចំពោះហេតុផលដូចខាងក្រោម៖
- ប្រូបាប៊ីលីតេខ្ពស់នៃការរំលូតកូន
- មួយភាគធំនៃការខូចទ្រង់ទ្រាយពីកំណើតរបស់កុមារ,
- អំឡុងពេលមានផ្ទៃពោះផលវិបាកនៃជំងឺទឹកនោមផ្អែមប្រភេទទី ១ អាចទៅរួច។
- ការលេចឡើងនៃជំងឺនៃប្រព័ន្ធ genitourinary,
- ការដឹកជញ្ជូនអាចចាប់ផ្តើមពីរបីសប្តាហ៍មុនកាលវិភាគ។
- ផ្នែក Caesarean គឺជាប្រភេទនៃការដឹកជញ្ជូនដែលមានអំណោយផលបំផុត។
ស្ត្រីដែលមានមុខតំណែងគួរតែត្រៀមចំណាយពេលមានផ្ទៃពោះភាគច្រើននៅមន្ទីរពេទ្យក្រោមការត្រួតពិនិត្យពីអ្នកឯកទេស។ នេះគឺជាតម្រូវការចាំបាច់សម្រាប់ការមានផ្ទៃពោះប្រកបដោយជោគជ័យ។ មន្ទីរពេទ្យមានបីផ្នែកគឺៈ
- ការចូលមន្ទីរពេទ្យលើកដំបូងត្រូវបានអនុវត្តនៅសប្តាហ៍ដំបូងនៃពាក្យ។ ស្ត្រីម្នាក់ឆ្លងកាត់ការពិនិត្យយ៉ាងហ្មត់ចត់នៃសរីរាង្គទាំងអស់ការធ្វើតេស្តរបស់នាងត្រូវបានធ្វើឡើង។ យោងតាមលទ្ធផលនៃការធ្វើរោគវិនិច្ឆ័យគ្រូពេទ្យសំរេចថាតើអាចទទួលបានកូនដែលមានសុខភាពល្អនិងអាចមានហានិភ័យដល់សុខភាពរបស់ម្តាយដែរឬទេ។ បន្ទាប់សកម្មភាពបង្ការចាំបាច់សម្រាប់វគ្គបន្តនៃការមានផ្ទៃពោះត្រូវបានអនុវត្ត។
- ដំណាក់កាលទី ២ នៃការចូលមន្ទីរពេទ្យត្រូវបានអនុវត្តបន្ទាប់ពី ២០ សប្តាហ៍។ ការកើនឡើងយ៉ាងខ្លាំងនៅក្នុងតម្រូវការរបស់រាងកាយសម្រាប់អាំងស៊ុយលីននៅពេលនេះគួរតែកើតឡើងក្រោមការត្រួតពិនិត្យរបស់វេជ្ជបណ្ឌិត។
- ដំណាក់កាលចុងក្រោយ។ ការមានផ្ទៃពោះដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ១ តម្រូវឱ្យមានការសម្រាកព្យាបាលនៅមន្ទីរពេទ្យក្នុងសប្តាហ៍ចុងក្រោយនៃការមានផ្ទៃពោះគ្រូពេទ្យតាមដានការវិវត្តនៃទារកក្នុងករណីមានផលវិបាកការសំរេចចិត្តត្រូវបានធ្វើឡើងនៅដំណាក់កាលដំបូងនៃការមានផ្ទៃពោះ។
មិនថាវិទ្យាសាស្ត្រវិវត្តយ៉ាងណាទេមានប្រភេទស្ត្រីដែលមានជំងឺទឹកនោមផ្អែមដែលពឹងផ្អែកលើអាំងស៊ុយលីនដែលអ្នកមានផ្ទៃពោះត្រូវបានគេធ្វើឱ្យខូច។
- ជាមួយនឹងការខូចខាតទាំងស្រុងចំពោះនាវានៃសរីរាង្គផ្សេងៗគ្នា (មីក្រូជីវសាស្រ្ត) ។
- នៅក្នុងទម្រង់នៃជំងឺនេះនៅពេលការព្យាបាលអាំងស៊ុយលីនមិនមានប្រសិទ្ធិភាពដែលចង់បាន។
- បើប្តីប្រពន្ធទាំងពីរមានជំងឺទឹកនោមផ្អែម។
- នៅក្នុងវត្តមាននៃ Rhesus - ជម្លោះ,
- ជាមួយនឹងជំងឺរបេងនិងទឹកនោមផ្អែមក្នុងពេលតែមួយ។
- ប្រសិនបើការមានផ្ទៃពោះមុនបានបញ្ចប់នៅក្នុងកំណើតនៃទារកស្លាប់ឬកុមារដែលមានពិការភាពពីកំណើត។
វគ្គនៃការសម្រាលកូន
ដើម្បីឱ្យវេជ្ជបណ្ឌិតធ្វើការសម្រេចចិត្តអំពីកំណើតធម្មជាតិកត្តាដូចខាងក្រោមត្រូវតែបំពេញ៖
- ធម្មជាតិនៃវគ្គនៃជំងឺទឹកនោមផ្អែមក្នុងអំឡុងពេលមានផ្ទៃពោះទាំងមូល,
- តើមានផលវិបាកអ្វីទេ
- ស្ថានភាពរបស់ទារក។ ម៉ាស់របស់វាមិនគួរលើសពី 4 គីឡូក្រាមទេ។
ការប្រើប្រាស់អរម៉ូនគឺអាចធ្វើទៅបានដើម្បីជំរុញកម្លាំងពលកម្ម។ ក្នុងអំឡុងពេលនៃដំណើរការសម្រាលកូនស្ថានភាពរបស់ម្តាយដែលកំពុងស្ថិតក្រោមការគ្រប់គ្រងយ៉ាងតឹងរ៉ឹង - កម្រិតជាតិគ្លុយកូសក្នុងឈាមនិងចង្វាក់បេះដូងរបស់ទារកដោយមានជំនួយពីស៊ីស៊ីជីត្រូវបានវាស់វែងជានិច្ច។
ប្រសិនបើមានការកើនឡើងយ៉ាងខ្លាំងនៃជាតិស្ករត្រូវបានរកឃើញនៅក្នុងឈាមស្ត្រីមានផ្ទៃពោះត្រូវបានគេចាក់អាំងស៊ុយលីន។ ជាមួយនឹងការបង្ហាញមិនល្អនៃមាត់ស្បូននិងកម្លាំងពលកម្មខ្សោយផ្នែកវះកាត់ត្រូវបានអនុវត្ត។
នេះនឹងជៀសវាងផលវិបាកសម្រាប់ទាំងម្តាយនិងទារក។
ភាគច្រើនជាញឹកញាប់ចំពោះស្ត្រីដែលពឹងផ្អែកលើអាំងស៊ុយលីនកុមារធំ ៗ បានកើតមក។ នេះដោយសារតែទារកមានជាលិកា adipose ច្រើនជាងកុមារដទៃទៀត។ ដូចគ្នានេះផងដែរកុមារអាចមានស្បែកស្ងួតហើម។ នៅដំណាក់កាលដំបូងនៃជីវិតទារកមិនសម្របខ្លួនបានល្អទៅនឹងបរិស្ថានរូបរាងនៃជម្ងឺខាន់លឿងនិងការថយចុះយ៉ាងខ្លាំងនៃទម្ងន់គឺអាចធ្វើទៅបាន។
លទ្ធភាពនៃការខូចទ្រង់ទ្រាយនៅក្នុងកុមារត្រូវបានកើនឡើងទ្វេដងបើប្រៀបធៀបនឹងការមានផ្ទៃពោះប្រកបដោយជោគជ័យ។ ជំងឺបេះដូងការបង្កើតមិនធម្មតានៃក្រពះពោះវៀនការខូចខាតតម្រងនោម - ទាំងនេះគឺជាជំងឺចម្បងដែលកើតឡើងចំពោះកុមារដែលពឹងផ្អែកលើអាំងស៊ុយលីន។
នៅក្នុងរយៈពេលក្រោយសម្រាលកូនតម្រូវការផ្លាស់ប្តូរអាំងស៊ុយលីន។ ដើម្បីបងា្ករការថយចុះជាតិស្ករក្នុងឈាមកម្រិតដូសអាំងស៊ុយលីនត្រូវបានកាត់បន្ថយ។ អ្នកអាចជ្រើសរើសកំរិតប្រើដ៏ប្រសើរបំផុតជាមួយនឹងការវាស់វែងថេរនៃជាតិស្ករក្នុងឈាម។
ជាមួយនឹងការថយចុះជាតិស្ករក្នុងឈាមការថយចុះនៃលំហូរឈាមទៅកាន់ក្រពេញ mam mam អាចកើតឡើងហើយជាលទ្ធផលនៃការថយចុះបរិមាណទឹកដោះគោនេះ។ ដើម្បីទប់ស្កាត់ស្ថានភាពបែបនេះស្ត្រីត្រូវតែតាមដានសុខភាពរបស់នាងជានិច្ច។
នៅក្នុងសមាសភាពរបស់វាទឹកដោះគោរបស់ស្ត្រីដែលពឹងផ្អែកលើអាំងស៊ុយលីនខុសគ្នាពីទឹកដោះគោរបស់ម្តាយបំបៅដែលមានសុខភាពល្អតែនៅក្នុងគ្លុយកូសខ្ពស់ប៉ុណ្ណោះ។ ប៉ុន្តែទោះបីជាមានកត្តានេះក៏ដោយការបំបៅកូនដោយទឹកដោះម្តាយគឺមានប្រយោជន៍ជាងសម្រាប់ទារក។
សព្វថ្ងៃជំងឺទឹកនោមផ្អែមប្រភេទ ១ និងការមានផ្ទៃពោះគឺជាគំនិតដែលអាចប្រៀបធៀបបាន។ ជំងឺទឹកនោមផ្អែមដែលពឹងផ្អែកលើអាំងស៊ុយលីនគឺជាជំងឺរ៉ាំរ៉ៃធ្ងន់ធ្ងរមួយដែលជះឥទ្ធិពលដល់គ្រប់វិស័យនៃសកម្មភាពមនុស្ស។
ប៉ុន្តែថ្នាំមិននៅដដែលទេហើយឥឡូវនេះជំងឺទឹកនោមផ្អែមប្រភេទ ១ មិនមែនជាឧបសគ្គដល់ការមានផ្ទៃពោះទេ។
អនុសាសន៍ចម្បងរបស់វេជ្ជបណ្ឌិតចំពោះស្ត្រីដែលទទួលរងពីជម្ងឺនេះគឺត្រូវរៀបចំផែនការកំណើតកូនជាមុនពិនិត្យរាងកាយឱ្យបានពេញលេញនិងតាមដានសុខភាពរបស់ពួកគេពេញមួយរយៈ។ ប្រសិនបើអ្នកធ្វើតាមការណែនាំទាំងអស់របស់វេជ្ជបណ្ឌិតអ្នកអាចផ្តល់កំណើតឱ្យទារកដែលមានសុខភាពល្អ។
ជំងឺទឹកនោមផ្អែមប្រភេទទី ១ មានផ្ទៃពោះ
ជំងឺទឹកនោមផ្អែមគឺជាជំងឺ endocrine ធ្ងន់ធ្ងរដែលបរិមាណគ្លុយកូសលើសត្រូវបានបង្កើតឡើងនៅក្នុងឈាម។ ក្នុងអំឡុងពេលមានផ្ទៃពោះស្ថានភាពនេះអាចបង្កឱ្យមានបញ្ហាធ្ងន់ធ្ងរទាំងស្ត្រីខ្លួនឯងនិងកូន។ តើរយៈពេល ៩ ខែសម្រាប់ម្តាយនាពេលអនាគតទទួលរងពីជំងឺទឹកនោមផ្អែមប្រភេទ ១ យ៉ាងដូចម្តេច?
ត្រីមាសទី ១
តម្រូវការសម្រាប់អាំងស៊ុយលីនត្រូវបានកាត់បន្ថយ។ ជាមធ្យមវាធ្លាក់ចុះ 27% ។ ស្ថានភាពនេះមានគ្រោះថ្នាក់នៅក្នុងនោះវាមិនអាចទៅរួចទេក្នុងការទស្សន៍ទាយបរិមាណអរម៉ូនជាមុនដែលមានន័យថាចំនួនឯកតាធម្មតាត្រូវបានណែនាំ។ នេះនាំឱ្យមានស្ថានភាពជាតិស្ករក្នុងឈាម។ ផលវិបាកនឹងក្លាយជាជំងឺក្រិនថ្លើម។ រោគសញ្ញានៃរោគសញ្ញានេះត្រូវបានគេហៅថា postglycemic hyperglycemia ។
បន្ថែមពីលើការប្រែប្រួលនៃកំហាប់ជាតិស្ករការពុលត្រូវបានគេសង្កេតឃើញក្អួតដែលត្រូវបានគេចាត់ទុកថាជារោគសញ្ញាធម្មតា។ ស្ថានភាពនេះមានគ្រោះថ្នាក់នៅក្នុងនោះការឆ្លុះកាំរស្មីបញ្ចេញមាតិកាក្រពះនិងផលិតផលទាំងអស់ចេញទៅខាងក្រៅដោយមិនមានពេលវេលាដើម្បីស្រូបយក។
បន្ទាប់ពីក្អួតបរិមាណចាំបាច់នៃកាបូអ៊ីដ្រាតគួរតែត្រូវបានគេយកចាប់តាំងពីការចាក់អាំងស៊ុយលីនអរម៉ូនចាប់ផ្តើមធ្វើសកម្មភាពហើយដោយសារគ្មានអ្វីដែលត្រូវបំលែងទៅជាគ្លីកូហ្សែនរដ្ឋដែលមានជាតិស្ករក្នុងឈាមលេចឡើងដែលអាចបណ្តាលឱ្យដួលសន្លប់និងប្រកាច់។
ត្រីមាសទីបី
ត្រីមាសទី ៣ គឺស្រដៀងគ្នាទៅនឹងដំណាក់កាលទី ១ ដោយសារតម្រូវការអាំងស៊ុយលីនថយចុះម្តងទៀត។ ស្ថានភាពនេះមានគ្រោះថ្នាក់ដោយសារការវិវត្តជាញឹកញាប់នៃការថយចុះជាតិស្ករក្នុងឈាម។ លក្ខណៈពិសេសមួយនៃត្រីមាសទី ៣ គឺភាពងាយនឹងទទួលជាតិស្ករទាបត្រូវបានកាត់បន្ថយដូច្នេះវាចាំបាច់ត្រូវតាមដានជានិច្ចនូវកំហាប់គ្លុយកូសក្នុងឈាមដើម្បីចៀសវាងការដួលសន្លប់និងផលវិបាកអវិជ្ជមានផ្សេងៗទៀត។
ការសម្រាលកូននិងក្រោយពេល
នៅថ្ងៃកំណើតរបស់កុមារខ្លួនឯងការផ្លាស់ប្តូរគ្លុយកូសគឺខ្លាំងពេកដូច្នេះអ្នកគួរតែបោះបង់ចោលការចាក់បញ្ចូលអរម៉ូនឬធ្វើឱ្យកំរិតតិចតួចបំផុត។ ការកើនឡើងនូវកំហាប់ស្ករកើតឡើងដោយសារតែបទពិសោធន៍និងការថយចុះដោយសារការហាត់ប្រាណខ្លាំងជាពិសេសអំឡុងពេលសម្រាលកូនតាមធម្មជាតិ។ ប៉ុន្តែរាល់ការផ្លាស់ប្តូរចំនួនអាំងស៊ុយលីនគួរតែមានតែបន្ទាប់ពីពិគ្រោះជាមួយអ្នកឯកទេស។
ក្នុងកំឡុងពេលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ប្រហែលជាមិនមានការប្រមូលផ្តុំជាតិគ្លុយកូសថេរទេ។ ជារឿយៗមានការថយចុះនៃការផ្តោតអារម្មណ៍។ ដូច្នេះមុនពេលបំបៅវាត្រូវបានគេណែនាំឱ្យញ៉ាំផលិតផលកាបូអ៊ីដ្រាតខ្លះល្អជាងកាបូអ៊ីដ្រាតលឿន។