តើជំងឺទឹកនោមផ្អែមពេលមានគភ៌កើតឡើងនៅពេលណា
សម្រាប់ស្ត្រីការបង្កើតកូនមិនមែនជាការធ្វើតេស្តសាមញ្ញទេពីព្រោះនៅពេលនេះរាងកាយរបស់នាងធ្វើការក្នុងរបៀបប្រសើរឡើង។ ដូច្នេះនៅក្នុងរយៈពេលនេះជារឿយៗស្ថានភាពរោគសាស្ត្រផ្សេងៗគ្នាលេចឡើងឧទាហរណ៍ជំងឺទឹកនោមផ្អែមរបស់ស្ត្រីមានផ្ទៃពោះ។ ប៉ុន្តែអ្វីដែលជាជំងឺទឹកនោមផ្អែមពេលមានគភ៌និងតើវាអាចប៉ះពាល់ដល់សុខភាពស្ត្រីនិងទារកក្នុងផ្ទៃយ៉ាងដូចម្តេច។
ជំងឺនេះកើតឡើងនៅពេលកម្រិតជាតិស្ករក្នុងឈាមខ្ពស់ក្នុងពេលមានផ្ទៃពោះ។ ជារឿយៗជំងឺនេះបាត់ទៅវិញភ្លាមៗបន្ទាប់ពីកំណើតរបស់ទារក។ ទោះជាយ៉ាងណាក៏ដោយទម្រង់នៃជំងឺទឹកនោមផ្អែមនេះមានគ្រោះថ្នាក់ដល់ស្ត្រីព្រោះវគ្គសិក្សារបស់វាអាចត្រូវបានគេចាត់ទុកថាជាកត្តាហានិភ័យសម្រាប់ការវិវត្តនៃជំងឺប្រភេទទី 2 នាពេលអនាគត។
រោគទឹកនោមផ្អែមពេលមានគភ៌កើតឡើងក្នុងស្ត្រីពី ១-១៤% ។ ជំងឺនេះអាចលេចឡើងនៅដំណាក់កាលផ្សេងៗគ្នានៃការមានផ្ទៃពោះ។ ដូច្នេះក្នុងត្រីមាសទី ១ ជំងឺទឹកនោមផ្អែមកើតឡើងក្នុងអត្រា ២,១% នៃអ្នកជំងឺក្នុងដំណាក់កាលទី ២ - ក្នុង ៥,៦% និងនៅត្រីមាសទី ៣ ក្នុងអត្រា ៣,១% ។
មូលហេតុនិងរោគសញ្ញា
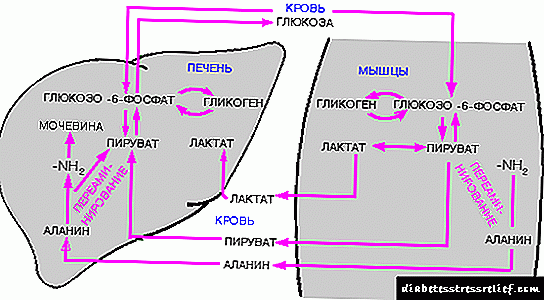
ជាទូទៅគ្រប់ទម្រង់នៃជំងឺទឹកនោមផ្អែមគឺជាជំងឺ endocrine ដែលការបរាជ័យនៃការរំលាយអាហារកាបូអ៊ីដ្រាតកើតឡើង។ ប្រឆាំងនឹងផ្ទៃខាងក្រោយនេះមានភាពទាក់ទងឬពេញលេញនៃអាំងស៊ុយលីនដែលត្រូវតែត្រូវបានផលិតដោយលំពែង។
ហេតុផលសម្រាប់កង្វះអ័រម៉ូននេះអាចខុសគ្នា។ ឧទាហរណ៍ដំណើរការខុសប្រក្រតីនៅក្នុងដំណើរការនៃការបំលែងប្រូសេស្តេរ៉ូនទៅជាអរម៉ូនសកម្មការថយចុះចំនួនកោសិកាបេតានៅក្នុងលំពែងកង្វះការយល់ឃើញរបស់អាំងស៊ុយលីនដោយកោសិកានិងច្រើនទៀត។
ផលប៉ះពាល់នៃអាំងស៊ុយលីនលើការរំលាយអាហារកាបូអ៊ីដ្រាតត្រូវបានកំណត់ដោយវត្តមានរបស់អ្នកទទួលគ្លីសេស្តេរ៉ូនជាក់លាក់នៅក្នុងជាលិកាដែលពឹងផ្អែកលើអរម៉ូន។ នៅពេលដែលពួកវាត្រូវបានធ្វើឱ្យសកម្មការដឹកជញ្ជូនគ្លុយកូសនៅក្នុងកោសិកាកើនឡើងហើយកម្រិតជាតិស្ករក្នុងឈាមថយចុះ។
លើសពីនេះអាំងស៊ុយលីនធ្វើត្រាប់តាមការប្រើប្រាស់ស្ករនិងដំណើរការនៃការប្រមូលផ្តុំរបស់វាជាគ្លីកូហ្សែននៅក្នុងជាលិកាជាពិសេសសាច់ដុំគ្រោងឆ្អឹងនិងថ្លើម។ គួរកត់សម្គាល់ថាការបញ្ចេញជាតិគ្លុយកូសពីគ្លីកូហ្សែនក៏ត្រូវបានអនុវត្តក្រោមឥទ្ធិពលនៃអាំងស៊ុយលីនផងដែរ។
អ័រម៉ូនមួយទៀតប៉ះពាល់ដល់ប្រូតេអ៊ីននិងការរំលាយអាហារជាតិខ្លាញ់។ វាមានប្រសិទ្ធិភាព anabolic, រារាំង lipolysis, ធ្វើឱ្យសកម្មជីវគីមីនៃ DNA និង RNA នៅក្នុងកោសិកាដែលពឹងផ្អែកលើអាំងស៊ុយលីន។
នៅពេលមានជំងឺទឹកនោមផ្អែមពេលមានគភ៌កើតឡើងមូលហេតុរបស់វារួមមានកត្តាជាច្រើន។ សារៈសំខាន់ជាពិសេសក្នុងករណីនេះគឺការបរាជ័យមុខងាររវាងការថយចុះជាតិស្ករនៃអាំងស៊ុយលីននិងឥទ្ធិពលអ៊ីប៉ូលីស្យូមដែលកើតឡើងដោយអរម៉ូនដទៃទៀត។
ភាពធន់នៃអាំងស៊ុយលីនជាលិកាកំពុងរីកចម្រើនជាលំដាប់ធ្វើឱ្យកង្វះអាំងស៊ុយលីនកាន់តែលេចធ្លោ។ កត្តាបង្កហេតុក៏រួមចំណែកដល់បញ្ហានេះផងដែរ៖
- ទំងន់លើសពីបទដ្ឋានលើសពី ២០% រឺលើសនេះអាចរកបានមុនពេលមានគភ៌
- ជាតិស្ករក្នុងឈាមកើនឡើងដែលត្រូវបានបញ្ជាក់ដោយលទ្ធផលនៃការវិភាគទឹកនោម។
- កំណើតមុនរបស់កូនមានទម្ងន់ជាង ៤ គីឡូក្រាម
- សញ្ជាតិ (ជំងឺទឹកនោមផ្អែមដែលច្រើនតែកើតមាននៅអាស៊ី, អេស្ប៉ាញ, ស្បែកខ្មៅនិងជនជាតិអាមេរិកដើម)
- កំណើតនៃកូនស្លាប់ក្នុងអតីតកាល
- កង្វះនៃការអត់ធ្មត់គ្លុយកូស,
- វត្តមាននៃជម្ងឺក្រពេញអូវែ
- polyhydramnios កំណត់ដោយការលើសនៃទឹក amniotic,
- តំណពូជ
- ជំងឺ endocrine ដែលកើតឡើងក្នុងកំឡុងពេលមានផ្ទៃពោះមុន។
ក្នុងអំឡុងពេលមានផ្ទៃពោះការរំខានដល់ប្រព័ន្ធ endocrine កើតឡើងដោយសារតែការផ្លាស់ប្តូរសរីរវិទ្យាពីព្រោះរួចទៅហើយនៅដំណាក់កាលដំបូងនៃកាយវិការការរំលាយអាហារត្រូវបានបង្កើតឡើងវិញ។ ជាលទ្ធផលជាមួយនឹងកង្វះជាតិគ្លុយកូសតិចតួចនៅក្នុងទារករាងកាយចាប់ផ្តើមប្រើទុនបំរុងទទួលថាមពលពីជាតិខ្លាញ់។
នៅដំណាក់កាលដំបូងនៃការមានផ្ទៃពោះការរៀបចំមេតាប៉ូលីសបែបនេះបំពេញនូវតម្រូវការថាមពលទាំងអស់របស់ទារក។ ប៉ុន្តែនៅពេលអនាគតដើម្បីយកឈ្នះភាពធន់នឹងអាំងស៊ុយលីនការលើសឈាមកោសិកាបេតាលំពែងកើតឡើងដែលក៏សកម្មផងដែរ។
ការផលិតអរម៉ូនកើនឡើងត្រូវបានផ្តល់សំណងដោយការបំផ្លាញលឿនរបស់វា។ ទោះជាយ៉ាងណាក៏ដោយនៅត្រីមាសទី 2 នៃការមានផ្ទៃពោះសុកអនុវត្តមុខងារ endocrine ដែលជារឿយៗប៉ះពាល់ដល់ការរំលាយអាហារកាបូអ៊ីដ្រាត។
សុកផលិតអរម៉ូនអ៊ឹស្ត្រូសែនអរម៉ូនស្តេរ៉ូអ៊ីតអរម៉ូនស្តេរ៉ូអ៊ីតនិងអរម៉ូនទីរ៉ូអ៊ីតក្លាយជាអរម៉ូនអាំងស៊ុយលីន។ ជាលទ្ធផលរួចទៅហើយនៅសប្តាហ៍ទី ២០ រោគសញ្ញាដំបូងនៃជំងឺទឹកនោមផ្អែមពេលមានគភ៌កើតឡើង។
ទោះយ៉ាងណាក៏ដោយក្នុងករណីខ្លះស្ត្រីបង្ហាញពីការផ្លាស់ប្តូរតិចតួចនៃភាពងាយនឹងទទួលយកគ្លុយកូសលក្ខខណ្ឌនេះត្រូវបានគេហៅថាជំងឺទឹកនោមផ្អែមមុនពេលមានគភ៌។ ក្នុងករណីនេះកង្វះអាំងស៊ុយលីនត្រូវបានកត់សម្គាល់តែជាមួយនឹងការរំលោភបំពានអាហារកាបូអ៊ីដ្រាតនិងវត្តមាននៃកត្តាបង្កហេតុផ្សេងទៀត។
គួរកត់សម្គាល់ថាជំងឺទឹកនោមផ្អែមអំឡុងពេលមានផ្ទៃពោះមិនត្រូវបានអមដោយការស្លាប់កោសិកាបេតាឬការផ្លាស់ប្តូរម៉ូលេគុលអ័រម៉ូនទេ។ ដូច្នេះទម្រង់នៃការរំខានដល់អរម៉ូន endocrine ត្រូវបានគេចាត់ទុកថាអាចផ្លាស់ប្តូរបានដែលមានន័យថានៅពេលសម្រាលកូនវាត្រូវបានទូទាត់ដោយខ្លួនវាផ្ទាល់។
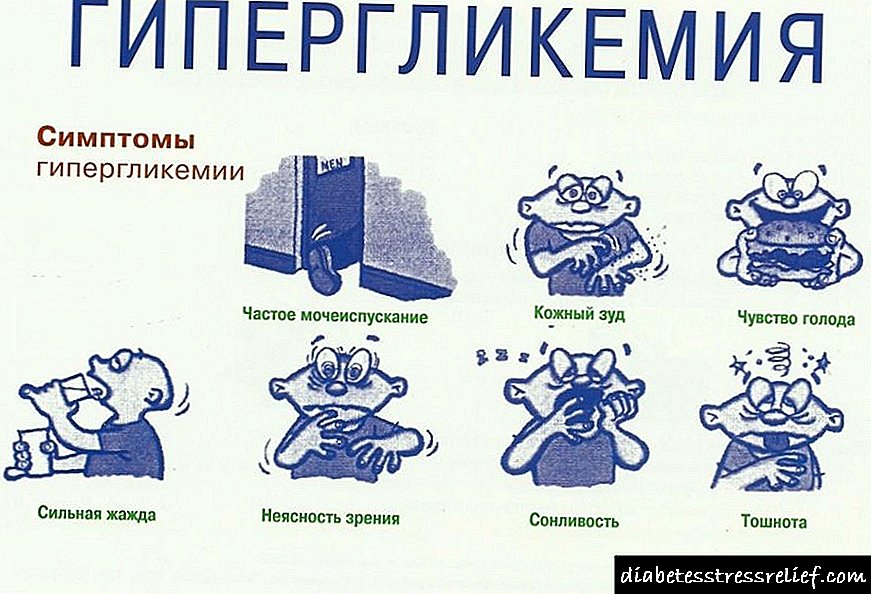
សញ្ញានៃជំងឺទឹកនោមផ្អែមពេលមានគភ៌គឺស្រាលដូច្នេះស្ត្រីច្រើនតែសន្មតថាពួកគេមានលក្ខណៈសរីរវិទ្យានៃការមានផ្ទៃពោះ។ ការបង្ហាញសំខាន់ដែលកើតឡើងនៅក្នុងអំឡុងពេលនេះគឺជារោគសញ្ញាធម្មតានៃទម្រង់ណាមួយនៃការរំខាននៅក្នុងការរំលាយអាហារកាបូអ៊ីដ្រាត:
- ស្រេកទឹក
- dysuria
- ស្បែករមាស់
- ការឡើងទំងន់និងវត្ថុមិនល្អ។
ចាប់តាំងពីរោគសញ្ញានៃជំងឺទឹកនោមផ្អែមពេលមានគភ៌មិនមែនជាលក្ខណៈទេការធ្វើតេស្តមន្ទីរពិសោធន៍គឺជាមូលដ្ឋានសម្រាប់ធ្វើរោគវិនិច្ឆ័យជំងឺ។ ដូចគ្នានេះផងដែរស្ត្រីជាញឹកញាប់ត្រូវបានគេចេញវេជ្ជបញ្ជាឱ្យប្រើអេកូស័រដែលអ្នកអាចកំណត់កម្រិតនៃភាពមិនគ្រប់គ្រាន់នៃសុកនិងរកឃើញរោគសាស្ត្ររបស់ទារក។
រយៈពេលនៃការស្តារឡើងវិញ
ជារឿយៗវាកើតឡើងថាជំងឺទឹកនោមផ្អែមពេលមានគភ៌ឆ្លងកាត់ភ្លាមៗក្រោយពេលកើត។ កម្រិតជាតិស្ករក្នុងឈាមមានលក្ខណៈធម្មតារោគសញ្ញាទាំងអស់នៃជំងឺនេះបាត់ពីជីវិតប្រចាំថ្ងៃ។
ការច្នៃប្រឌិតទឹកនោមផ្អែម - គ្រាន់តែផឹកជារៀងរាល់ថ្ងៃ។
បន្ទាប់ពីរយៈពេល ៦ សប្តាហ៍បន្ទាប់ពីរូបរាងទារកអ្នកត្រូវធ្វើតេស្តឈាមដើម្បីរកមើលកំរិតជាតិគ្លុយកូសដែលមានគ្រោះថ្នាក់។ មានឱកាស 50% ដែលជំងឺទឹកនោមផ្អែមប្រភេទទី 2 អាចវិវត្តក្នុងរយៈពេល 10-20 ឆ្នាំបន្ទាប់ពីមានផ្ទៃពោះ។ វាក៏អាចលេចឡើងក្នុងកំឡុងពេលរំពឹងទុកបន្ទាប់របស់ទារក - ហានិភ័យគឺខ្ពស់ណាស់។
ឱកាសដែលកុមារនឹងធ្លាក់ខ្លួនឈឺដោយជំងឺទឹកនោមផ្អែមប្រភេទទី ១ គឺទាប។ ទោះបីជាយ៉ាងណាក៏ដោយមានភាគរយជាក់លាក់នៃការចាប់ផ្តើមនៃជំងឺទឹកនោមផ្អែមនៃទម្រង់ទី 2 ។
ប្រសិនបើស្ត្រីមានផ្ទៃពោះដែលមាន GDM មានការវះកាត់វះកាត់វាអាចមានផលវិបាក។ ជាធម្មតាកុមារកើតមកធំជាងកូនធម្មតា។ ទោះជាយ៉ាងណាក៏ដោយនេះមិនរាប់បញ្ចូលលទ្ធភាពនៃការមានកូនតាមរបៀបធម្មជាតិដោយគ្មានការវះកាត់ទេ។
ជាធម្មតារបបអាហារពិសេសត្រូវបានចេញវេជ្ជបញ្ជាសម្រាប់ GDM ការប្រកាន់ខ្ជាប់ដែលអាចជួយបាន។ បញ្ជីផលិតផលដែលអាចទទួលយកបានរួមមាន៖
- សាច់គោ (ដោយគ្មានជាតិខ្លាញ់)
- បន្លែបៃតង
- ផលិតផលទឹកដោះគោ (រួមមានឈីក្រុម Fulham មានជាតិខ្លាញ់ទាប)
- ធញ្ញជាតិគ្រាប់ធញ្ញជាតិនិងធញ្ញជាតិ
- នំបុ័ងដុតនំពីម្សៅទាំងមូល។

ក៏មានបញ្ជីអាហារដែលនឹងត្រូវការដកចេញយ៉ាងច្បាស់ពីរបបអាហារ:
ប្រសិនបើជំងឺទឹកនោមផ្អែមពេលមានគភ៌មិនបាត់ទេ
ចម្លើយចំពោះសំណួរថាតើនៅពេលណាជំងឺទឹកនោមផ្អែមពេលមានគភ៌នឹងឆ្លងកាត់ក្រោយពេលសម្រាលកូនភ្លាមៗឬវានឹងត្រូវរកឃើញ។ ប្រសិនបើរយៈពេលយូរបានកន្លងផុតទៅហើយហើយជំងឺក៏មិនបាត់ទៅវិញសូម្បីតែបន្ទាប់ពីការធ្វើឱ្យធម្មតានូវកម្រិតអរម៉ូនការព្យាបាលត្រូវបានចេញវេជ្ជបញ្ជា។
ក្នុងអំឡុងពេលមានផ្ទៃពោះថ្នាំដែលបន្ថយជាតិគ្លុយកូសមិនអាចត្រូវបានគេយកទេ។ ក្នុងករណីក្រោយឆ្លងទន្លេ GDM អ្វីគ្រប់យ៉ាងគឺងាយស្រួលជាង - អ្នកអាចប្រើថ្នាំ។ ក្នុងករណីមានហានិភ័យនៃផលវិបាកធ្ងន់ធ្ងរការព្យាបាលដោយអាំងស៊ុយលីនត្រូវបានចេញវេជ្ជបញ្ជា។
ភាគច្រើនទំនងជាជំងឺវិកលចរិកអាចចូលទៅក្នុងប្រភេទទី ២ ។ ដូច្នេះអ្នកប្រាកដជាត្រូវទាក់ទងអ្នកឯកទេស។ បញ្ជីវេជ្ជបណ្ឌិតត្រូវតែរាប់បញ្ចូលអ្នកជំនាញខាង endocrinologist ក្នុងករណីមានផ្ទៃពោះម្តងហើយម្តងទៀត។
អនុសាសន៍សម្រាប់ម្តាយវ័យក្មេង
បន្ថែមពីលើការធ្វើតាមរបបអាហារចាំបាច់ទាំងអស់មានអនុសាសន៍ (ភាគច្រើននៃពួកគេមិនត្រូវបានពិចារណាទេនៅពេលសរសេររបបអាហារ):
យើងផ្តល់ជូនការបញ្ចុះតំលៃដល់អ្នកអានគេហទំព័ររបស់យើង!
- បំបាត់ទម្លាប់អាក្រក់ទាំងអស់
- កុំទទួលទាន, លើសពីបទដ្ឋាន, ចំនួននៃកាឡូរី,
- ចាប់ផ្តើមលេងកីឡាធ្វើលំហាត់ពេលព្រឹក
- ស្រូបយកផ្លែឈើនិងបន្លែអោយបានច្រើន
- អាហារគួរតែស្ថិតនៅក្នុងចំណែកតូចៗ
- ផឹកទឹកឱ្យបានច្រើន។
អត្តពលកម្មរបៀបរស់នៅសកម្មនិងការនៅខាងក្រៅនឹងរួមចំណែកដល់ការសម្រកទម្ងន់លើសប្រសិនបើមាន។ ប្រសិនបើអ្នកមានហានិភ័យនៃជំងឺទឹកនោមផ្អែមអ្នកត្រូវពិនិត្យម្តងម្កាលដើម្បីកំណត់កម្រិតជាតិស្ករក្នុងឈាមធម្មតា។
រាងកាយអាចផ្តល់នូវ“ សញ្ញា” នៅក្នុងទំរង់នៃការបង្ហាញ៖
- កន្ទួល
- ក្រហម
- ការឆ្លងមេរោគដែលសង្ស័យ
- ស្នាមរបួសដែលមិនអាចយល់បាន។
មានហានិភ័យនៃការភាន់ច្រលំជាមួយនឹងសញ្ញាធម្មតានៃអាឡែរហ្សី។ ទោះយ៉ាងណាក៏ដោយវាត្រូវបានណែនាំឱ្យពិនិត្យមើលវត្តមាននៃជំងឺនេះ។

អនាម័យត្រឹមត្រូវ។ នេះមានន័យថាអ្នកត្រូវងូតទឹករាល់ថ្ងៃលះបង់ពេលវេលាទៅនឹងធ្មេញនិងកាត់ក្រចករៀងរាល់សប្តាហ៍។
ក្នុងករណីប្រើថ្នាំដោយខ្លួនឯងដោយគ្មានចំណេះដឹងពីវេជ្ជបណ្ឌិតគឺមិនត្រូវបានណែនាំទេ។ មានហានិភ័យនៃការជំពប់ដួលលើព័ត៌មានមិនត្រឹមត្រូវការប្រើកម្រិតថ្នាំខុសឬការផឹកថ្នាំដែលមិនត្រូវបានអត់ឱនដោយរាងកាយ។ ក្នុងករណីនេះស្ថានភាពជាមួយ GDM នឹងកាន់តែអាក្រក់ទៅ ៗ ។ វេជ្ជបណ្ឌិតអាចកំណត់បានត្រឹមត្រូវនូវការធ្វើរោគវិនិច្ឆ័យចេញវេជ្ជបញ្ជាថ្នាំនិងចេញវេជ្ជបញ្ជាព្យាបាលដែលមានលក្ខណៈអំណោយផលដល់ការព្យាបាល។
ប្រសិនបើអ្នកមិនព្រងើយកន្តើយចំពោះសុខភាពផ្ទាល់ខ្លួនធ្វើតាមអនុសាសន៍របស់វេជ្ជបណ្ឌិតហើយមិនរំលោភលើច្បាប់សក្ដានុពលដើម្បីសម្រេចបានលទ្ធផលនិងការងើបឡើងវិញត្រូវបានកើនឡើង។ បើមិនដូច្នោះទេស្ថានភាពនឹងកាន់តែអាក្រក់ហើយគ្រោះថ្នាក់នឹងមិនត្រឹមតែរាងកាយរបស់ម្តាយប៉ុណ្ណោះទេប៉ុន្តែថែមទាំងចំពោះកុមារទៀតផង។

ជំងឺទឹកនោមផ្អែមតែងតែនាំឱ្យមានផលវិបាកធ្ងន់ធ្ងរដល់ជីវិត។ ជាតិស្ករក្នុងឈាមច្រើនពេកមានគ្រោះថ្នាក់ខ្លាំងណាស់។
Aronova S.M. បានផ្តល់ការពន្យល់អំពីការព្យាបាលជំងឺទឹកនោមផ្អែម។ អានពេញ
ហេតុផលសម្រាប់រូបរាង

ជំងឺទឹកនោមផ្អែមពេលមានគភ៌ត្រូវបានបង្ហាញនៅក្នុងភាពធន់នឹងអាំងស៊ុយលីន (ការថយចុះភាពប្រែប្រួល) នៃកោសិកាទៅអាំងស៊ុយលីនដែលផលិតដោយរាងកាយប្រឆាំងនឹងផ្ទៃខាងក្រោយនៃការផ្លាស់ប្តូរអ័រម៉ូនអំឡុងពេលមានផ្ទៃពោះ - ឥទ្ធិពលរារាំងត្រូវបានផ្តល់ដោយ lactogen, អរម៉ូនអ៊ឹស្ត្រូសែន, cortisol និងសារធាតុផ្សេងទៀតដែលត្រូវបានផលិតយ៉ាងសកម្មពីសប្តាហ៍ទី ២០ បន្ទាប់ពីការមានផ្ទៃពោះរបស់ទារក។ ទោះយ៉ាងណាជំងឺទឹកនោមផ្អែមពេលមានគភ៌មិនវិវឌ្ឍន៍លើស្ត្រីទាំងអស់នោះទេ - កត្តាហានិភ័យនៃការវិវត្តនៃបញ្ហាគឺ៖
- លើសទម្ងន់។ កត្តាមូលដ្ឋានសម្រាប់ការវិវត្តនៃជំងឺទឹកនោមផ្អែមប្រភេទទី ២ អាចចាប់ផ្តើមការបង្កើត GDM នៅក្នុងរយៈពេលដ៏លំបាកសម្រាប់រាងកាយរបស់ស្ត្រី។
- អាយុជាងសាមសិបឆ្នាំ។ ស្ត្រីក្រោយសម្រាលកូនមានហានិភ័យខ្ពស់ក្នុងការវិវត្តទៅជាជំងឺទឹកនោមផ្អែមពេលមានគភ៌។
- ការថយចុះភាពធន់នឹងជាតិគ្លុយកូសក្នុងការមានផ្ទៃពោះមុន។ ជំងឺទឹកនោមផ្អែមមុននេះអាចរំofកខ្លួនវាកាន់តែច្បាស់និងច្បាស់ទៀតនៅពេលមានផ្ទៃពោះបន្ទាប់។
- ការបន្សាបហ្សែន។ ប្រសិនបើសាច់ញាតិនៃជួរជិតបំផុតត្រូវបានគេធ្វើរោគវិនិច្ឆ័យថាមានជំងឺទឹកនោមផ្អែមប្រភេទណាមួយបន្ទាប់មកហានិភ័យនៃការកើនឡើង GDM ។
- ovary Polycystic ។ ដូចដែលការអនុវត្តវេជ្ជសាស្ត្របង្ហាញថាស្ត្រីដែលមានរោគសញ្ញានេះច្រើនតែត្រូវបានគេធ្វើរោគវិនិច្ឆ័យឃើញថាមានជំងឺទឹកនោមផ្អែមពេលមានគភ៌។
- ប្រវត្តិសម្ភពមិនល្អ។ តើអ្នកធ្លាប់មានការរលូតកូនរ៉ាំរ៉ៃការស្លាប់ឬជាមួយការខូចទ្រង់ទ្រាយខាងសរីរវិទ្យាទេ? ការសម្រាលកូនពីមុនមានការលំបាកទារកមានទំហំធំឬតូចតើមានបញ្ហាជាក់លាក់ផ្សេងទៀតដែលត្រូវបានគេធ្វើរោគវិនិច្ឆ័យទេ (ឧទាហរណ៍ polyhydramnios)? ទាំងអស់នេះបង្កើនហានិភ័យនៃ GDM នាពេលអនាគត។
រោគសញ្ញានៃជំងឺទឹកនោមផ្អែមពេលមានគភ៌

រោគសញ្ញា GDM ច្រើនតែទាក់ទងនឹងការបង្ហាញនៃជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ។ ក្នុងករណីភាគច្រើនអ្នកជំងឺមិនមានអារម្មណ៍ពីការបង្ហាញខាងក្រៅនៃជំងឺទាល់តែសោះដោយផ្សារភ្ជាប់ទៅនឹងជម្ងឺផ្សេងៗគ្នាទៅនឹងការរៀបចំរចនាសម្ព័ន្ធរាង្គកាយនិងដំណើរការនៃការបន្សាំរបស់វាទៅនឹងកំណើតនាពេលអនាគតទោះជាយ៉ាងណាក៏ដោយពេលខ្លះស្ត្រីមានផ្ទៃពោះអាចបង្ហាញពីការស្រេកទឹកខ្លាំងនិងការផឹកទឹកច្រើនពេករួមជាមួយការជម្រុញឱ្យមានតំរូវការតិចតួចសូម្បីតែញឹកញាប់ បើផ្លែឈើនៅតែតូច។ លើសពីនេះទៅទៀតជំងឺទឹកនោមផ្អែមពេលមានគភ៌ត្រូវបានកំណត់ដោយការកើនឡើងនៃសម្ពាធតាមកាលៈទេសៈរោគសញ្ញានៃប្រព័ន្ធសរសៃប្រសាទបន្តិចបន្តួច (ពីការផ្លាស់ប្តូរអារម្មណ៍ជាញឹកញាប់រហូតដល់ការលង់លក់) ក្នុងករណីដ៏កម្រស្ត្រីម្នាក់ត្រូវបានរំខានដោយការឈឺចាប់បេះដូងនិងស្ពឹកនៅចុងបំផុត។
ដូចដែលអាចមើលឃើញពីខាងលើរោគសញ្ញាស្រដៀងគ្នានេះច្រើនតែបង្ហាញពីដំណើរធម្មតានៃការមានផ្ទៃពោះនិងរោគសាស្ត្របុរាណដែលទាក់ទង (ឧទាហរណ៍ការពុល) ។ រូបភាពស្រពិចស្រពិលមិនអនុញ្ញាតឱ្យកំណត់បញ្ហានេះដោយមិនច្បាស់ទេហើយក្នុងករណីភាគច្រើនជំងឺទឹកនោមផ្អែមត្រូវបានគេធ្វើរោគវិនិច្ឆ័យដោយមានជំនួយពីតេស្តសមស្របប៉ុណ្ណោះ។
ការធ្វើរោគវិនិច្ឆ័យ

យោងតាមគ្រោងការណ៍ត្រួតពិនិត្យស្តង់ដារសម្រាប់អ្នកជំងឺក្នុងរយៈពេលពី ២២ ទៅ ២៨ សប្តាហ៍ (នៅពេលនោះតម្រូវការរាងកាយរបស់ស្ត្រីត្រូវការអាំងស៊ុយលីនកើនឡើងគួរឱ្យកត់សម្គាល់ជាមធ្យមរហូតដល់ ៧៥ ភាគរយនៃបទដ្ឋានធម្មតា) ការធ្វើតេស្តភាពអត់ធ្មត់គ្លុយកូសត្រូវបានអនុវត្ត។ ចំពោះការវិភាគនេះឈាមត្រូវបានបរិច្ចាគជាលើកដំបូងពីម្រាមដៃនៅលើពោះទទេនៅពេលព្រឹក។ គួរកត់សម្គាល់ថាដប់ពីរម៉ោងមុនពេលធ្វើតេស្តវាចាំបាច់ក្នុងការបដិសេធមិនទទួលយកអាហារថ្នាំណាមួយដែលមិនយល់ព្រមជាមួយវេជ្ជបណ្ឌិតក៏ដូចជាដើម្បីជៀសវាងភាពតានតឹងខាងរាងកាយ / អារម្មណ៍ដើម្បីជៀសវាងពីការស្រវឹងនិងជក់បារី។
បន្ទាប់ពីទទួលយកឈាម capillary យោងតាមគ្រោងការណ៍ខាងលើអ្នកតំណាងនៃការរួមភេទដោយយុត្តិធម៌ត្រូវបានគ្រប់គ្រងដោយផ្ទាល់នូវកំរិតគ្លុយកូសក្នុងបរិមាណស្មើនឹង ៧៥ ក្រាមបន្ទាប់ពីនោះការធ្វើគំរូឈាមលើកទី ២ និងទី ៣ ត្រូវបានធ្វើឡើងបន្ទាប់ពីរយៈពេលមួយម៉ោងនិង ២ ម៉ោង។
បទដ្ឋាននៃការធ្វើតេស្តខាងលើគឺនៅលើពោះទទេមិនខ្ពស់ជាង ៥.១ មីល្លីលីត្រ / លីគឺមួយម៉ោងបន្ទាប់ពីការគ្រប់គ្រងគ្លុយកូសមិនលើសពី ១០ មិល្លីលីត្រ / លីបន្ទាប់ពី ២ ម៉ោង - មិនលើសពី ៨,៥ មីល្លីលីត្រ / អិល។ តាមក្បួនមួយការធ្វើតេស្តតមតម្លៃចំពោះស្ត្រីមានផ្ទៃពោះដែលមាន GDM គឺទាបជាងធម្មតាប៉ុន្តែវាត្រូវបានគេធ្វើឱ្យលើសពីពេលធ្វើលំហាត់ប្រាណ។
មិនដូចជំងឺទឹកនោមផ្អែមប្រភេទទី ១ និងប្រភេទទី ២ ការធ្វើតេស្តអេម៉ូក្លូប៊ីនគ្លីកូលមិនត្រូវបានអនុវត្តទេប្រសិនបើជំងឺទឹកនោមផ្អែមក្នុងផ្ទៃត្រូវបានគេសង្ស័យព្រោះវាច្រើនតែអវិជ្ជមានអវិជ្ជមានដោយសារភាពបារម្ភនៃការបង្កើត GDM បណ្តោះអាសន្នចំពោះស្ត្រី។
បន្ថែមលើការវិភាគនេះដើម្បីបញ្ជាក់ពីការធ្វើរោគវិនិច្ឆ័យវេជ្ជបណ្ឌិតត្រូវតែដកចេញពីជំងឺដទៃទៀតដែលបណ្តាលឱ្យមានជំងឺក្រិនថ្លើមហើយបើចាំបាច់ចាំបាច់ត្រូវចេញវេជ្ជបញ្ជាទម្រង់ស្រាវជ្រាវផ្សេងទៀត។
ការព្យាបាលជំងឺទឹកនោមផ្អែមពេលមានគភ៌

ដោយសារតែហានិភ័យជាក់លាក់ចំពោះសុខភាពទារកនាពេលអនាគតការព្យាបាលជំងឺទឹកនោមផ្អែមពេលមានគភ៌ត្រូវបានអនុវត្តដោយប្រើវិធីដែលមានសុវត្ថិភាពបំផុតជាមួយនឹងថ្នាំអប្បបរមា។ បន្ទាប់ពីកំណត់អត្តសញ្ញាណ GDM អ្នកតំណាងនៃការរួមភេទដោយយុត្តិធម៌នឹងត្រូវបានចេញវេជ្ជបញ្ជារបបអាហារពិសេសក៏ដូចជារាងកាយកម្រិតមធ្យមអាចធ្វើទៅបានសម្រាប់នាងនៅដំណាក់កាលនៃការវិវត្តរបស់ទារកការផ្ទុក។ ឥលូវនេះរហូតដល់ ៧ ដងក្នុងមួយថ្ងៃអ្នកនឹងត្រូវផ្លាស់ប្តូរកំរិតជាតិស្ករក្នុងឈាមបច្ចុប្បន្នដោយប្រើស្ករនិងរក្សាកំណត់ហេតុប្រចាំថ្ងៃនៃលទ្ធផលតេស្តដើម្បីឱ្យវេជ្ជបណ្ឌិតបើចាំបាច់អាចស្គាល់ស្ថិតិបែបនេះនិងកែវគ្គសិក្សាព្យាបាល។
ក្នុងករណីខ្លះរបបអាហារនិងការធ្វើលំហាត់ប្រាណមិនគ្រប់គ្រាន់ទេ - ក្នុងករណីនេះអ្នកឯកទេសបានចេញវេជ្ជបញ្ជាការព្យាបាលដោយអាំងស៊ុយលីនសម្រាប់រយៈពេលនៃការមានផ្ទៃពោះរហូតដល់ការសម្រាល។ កំរិតនិងកំរិតជាក់លាក់នៃថ្នាំត្រូវបានចេញវេជ្ជបញ្ជាផ្តាច់មុខដោយវេជ្ជបណ្ឌិត! ជាអកុសលការចាក់អាំងស៊ុយលីនមិនផ្តល់នូវប្រសិទ្ធិភាពអតិបរិមាទេដោយសារតែភាពទន់ខ្សោយនៃកោសិកាជាលិកាទៅនឹងអរម៉ូននេះក្នុងករណីមានជំងឺទឹកនោមផ្អែមពេលមានគភ៌។
ថ្នាំបុរាណមួយទៀតសម្រាប់បញ្ចុះជាតិស្ករក្នុងឈាមគឺប្រើថ្នាំបញ្ចុះជាតិស្ករ។ ភាគច្រើននៃពួកគេត្រូវបានហាមឃាត់មិនឱ្យប្រើក្នុងអំឡុងពេលមានផ្ទៃពោះដោយសារតែមានហានិភ័យខ្ពស់ដល់សុខភាពនិងអាយុជីវិតរបស់ទារកដែលមិនទាន់កើត។ ថ្នាំ Metformin គឺជាករណីលើកលែងមួយប៉ុន្តែវាត្រូវបានចេញវេជ្ជបញ្ជាជាមធ្យោបាយចុងក្រោយដោយថ្លឹងថ្លែងដោយប្រុងប្រយ័ត្ននូវរាល់ផលវិបាកដែលអាចកើតមានហើយពិចារណាពីផលប៉ះពាល់ធ្ងន់ធ្ងរ។
របបអាហារសម្រាប់ជំងឺទឹកនោមផ្អែមពេលមានគភ៌

យន្ដការដែលមានប្រសិទ្ធភាពបំផុតក្នុងការប្រយុទ្ធប្រឆាំងនឹងជីឌីអេសគឺជារបបអាហារដែលត្រូវបានជ្រើសរើសត្រឹមត្រូវ - នេះគឺជាអាយស៊ីនដែលពាក់ព័ន្ធអស់រយៈពេលជាងប្រាំទសវត្សមកហើយ។ទោះបីជាភាពស្រដៀងគ្នានៃរោគសញ្ញានិងវិធីសាស្រ្តក្នុងការព្យាបាលជំងឺទឹកនោមផ្អែមពេលមានគភ៌និងជំងឺទឹកនោមផ្អែមប្រភេទ ១.២ ប្រព័ន្ធអាហារូបត្ថម្ភសម្រាប់ពួកគេមានភាពខុសគ្នាខ្លាំង។ ជាមួយនឹង GDM អ្នកមិនអាចប្រើរបបអាហារដែលមានជាតិខាញ់ទាបឬអាហារវ៉ែនតាបានទេព្រោះរបបអាហារបែបនេះអាចប៉ះពាល់យ៉ាងធ្ងន់ធ្ងរដល់សុខភាពនាពេលអនាគតរបស់ទារកបង្កើតកូន។ ការបង្កើតសាកសព ketone គឺមានគ្រោះថ្នាក់ជាពិសេសបន្ទាប់ពីប្តូរទៅខ្លាញ់ខ្លួនឯង។ អ្វីដែលត្រូវធ្វើ? វេជ្ជបណ្ឌិតនៅដំណាក់កាលនៃជីវិតរបស់ម្តាយរហូតដល់ពេលសម្រាលកូនណែនាំឱ្យប្តូរទៅរបបអាហារមានតុល្យភាព។ ចំណុចសំខាន់ៗរបស់នាង៖
- អាហារប្រភាគវិធីសាស្រ្តមូលដ្ឋានចំនួន ៣ (អាហារពេលព្រឹកអាហារថ្ងៃត្រង់អាហារពេលល្ងាច) និងអាហារសម្រន់ ៣ ពេល។
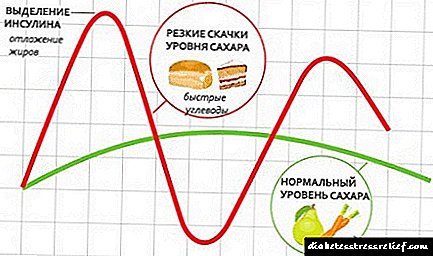
- ការបដិសេធមិនប្រើផលិតផលណាមួយដែលមានកាបូអ៊ីដ្រាតសាមញ្ញ "លឿន" ម្សៅផ្អែមបង្អែមអាហាររហ័សនិងដំឡូងក្នុងទម្រង់ណាមួយ។
- ការទទួលទានកាឡូរីធម្មតាក្នុងមួយ ៣៥ គីឡូកាឡូរីក្នុងមួយគីឡូក្រាមនៃទំងន់រាងកាយ។
- ការបែងចែកជាលក្ខណៈប្រព័ន្ធនៃប៊ីជជគឺ ២៥-៣០ ភាគរយនៃប្រូតេអ៊ីនប្រហែល ៣០ ភាគរយនៃខ្លាញ់និងរហូតដល់ទៅ ៤០-៤៥ ភាគរយនៃកាបូអ៊ីដ្រាត។
- វាចាំបាច់ក្នុងការប្រើអាហារដែលមានជាតិសរសៃ - ធ្វើឱ្យប្រសើរឡើងនូវការរំលាយអាហារនិងស្ថេរភាព peristalsis ។
- ការឃ្លាំមើលថេរនៃកម្រិតជាតិស្ករនិងសាកសពកេតតុនបន្ទាប់ពីមានអាហារនីមួយៗ (បន្ទាប់ពី ៦០ នាទី) ។
ចំពោះរបបអាហារបែបនេះការឡើងទម្ងន់ល្អប្រសើរសម្រាប់ការមានផ្ទៃពោះទាំងមូលប្រែប្រួលក្នុងចន្លោះពី ១១-១៦ គីឡូក្រាម។ ជាទូទៅរបបអាហារសម្រាប់ស្ត្រីដែលមាន GDM ក្នុងកំឡុងពេលចាប់ផ្តើមពីការមានផ្ទៃពោះរហូតដល់ពេលសម្រាលកូនគឺស្ទើរតែដូចគ្នាបេះបិទពីរបបអាហារដែលមានសុខភាពល្អជាមូលដ្ឋាននៃការរួមភេទដោយយុត្តិធម៌នៅក្នុងទីតាំងគួរឱ្យចាប់អារម្មណ៍ដោយគ្មានបញ្ហាសុខភាពប៉ុន្តែតម្រូវឱ្យមានការប្រុងប្រយ័ត្នកាន់តែខ្លាំងចំពោះចង្វាក់ប្រចាំថ្ងៃនិងការគ្រប់គ្រងរាងកាយស្ករ / ketone ពេញលេញ។ ឈាម។
ម៉ឺនុយសម្រាប់សប្តាហ៍

ម៉ឺនុយប្រចាំសប្តាហ៍បុរាណជាមួយនឹងរបបអាហារប្រចាំថ្ងៃរយៈពេល ៦ ថ្ងៃផ្តល់ឱ្យស្ត្រីមានផ្ទៃពោះនូវធាតុចាំបាច់ទាំងអស់ខណៈពេលដែលជួយរក្សាការរំលាយអាហារកាបូអ៊ីដ្រាតធម្មតានិងកាត់បន្ថយហានិភ័យនៃផលវិបាក GDM ។
យើងនឹងមាននំសាំងវិចដ៏ធំមួយដែលមានឈីសរឹងនិងប៉េងប៉ោះពីរក៏ដូចជាស៊ុតឆ្អិនមួយ។ សម្រាប់អាហារសម្រន់មុនពេលអាហារពេលល្ងាច - ចានតូចមួយជាមួយឈីក្រុម Fulham និង raisins មួយក្តាប់តូច។ យើងមានអាហារថ្ងៃត្រង់ជាមួយស៊ុបបន្លែ។ ទទួលទានអាហារសម្រន់ពេលរសៀលជាមួយទឹកដោះគោជូរធម្មជាតិមួយកែវធំ។ យើងមានអាហារពេលល្ងាចជាមួយសាឡាត់បន្លែនិងផ្លែបឺរមួយផ្លែ។ មុនពេលចូលគេងអ្នកអាចប្រើកែវ rosehip decoction ។
យើងនឹងមានអាហារពេលព្រឹកជាមួយនឹងចានមួយដែលត្រូវបានគេចម្អិននៅក្នុងទឹកដោះគោ។ យើងមានខាំផ្លែប៉ោមពីរ។ យើងមានអាហារថ្ងៃត្រង់ជាមួយស៊ុបមាន់ជាមួយសាច់។ យើងមានអាហារពេលថ្ងៃត្រង់ជាមួយឈីក្រុម Fulham មានជាតិខ្លាញ់ទាបមួយរយក្រាម។ យើងនឹងទទួលទានអាហារពេលល្ងាចជាមួយសម្លបន្លែនិងសាច់គោឆ្អិនមួយចំណែកតូច។ មុនពេលចូលគេងយើងអាចផឹកកែវ kefir មួយភាគរយដោយគ្មានជាតិស្ករ។
យើងមានចានរាងពងមាន់ជាមួយត្រសក់ពីរ។ សម្រាប់អាហារថ្ងៃត្រង់ទឹកដោះគោយ៉ាអួមួយកែវ។ យើងមានអាហារថ្ងៃត្រង់ជាមួយស៊ុបត្រី។ ញ៉ាំបាយចេកពីររសៀល។ យើងមានអាហារពេលល្ងាចជាមួយបបរទឹកដោះគោ។ មុនពេលចូលគេងយើងប្រើសាឡាត់បន្លែកន្លះចាន។
យើងមានអាហារពេលព្រឹកជាមួយឈីសឈីសលាយជាមួយផ្លែ raisins និងបន្ថែមក្រែមជូរធម្មជាតិ ១៥ ភាគរយ។ សម្រាប់អាហារសម្រន់ - Walnut មួយក្តាប់តូច។ យើងមានអាហារថ្ងៃត្រង់ជាមួយស៊ុបសណ្តែកមួយចាន។ មានអាហារសម្រន់ពេលរសៀលជាមួយផ្លែពួរតូចពីរ។ ចានបាយចំហុយសាច់មាន់ដុតនំជាមួយប៉េងប៉ោះ (១០០ ក្រាម) ។ មុនពេលចូលគេងផឹកតែ។
សម្រាប់អាហារពេលព្រឹកសូមរៀបចំពងក្រពើជាមួយសាំងវិចមួយ (ប៊ឺឈីសរឹងនំប៉័ងនំប៉័ង) ។ មុនពេលអាហារពេលល្ងាចសូមផឹកទឹកប៉េងប៉ោះមួយកែវ។ យើងមានអាហារថ្ងៃត្រង់ជាមួយសម្លបន្លែនិងសាច់ចំហុយ ១០០ ក្រាម។ មានរសៀលពីរផ្លែប៉ែសមួយ។ សម្រាប់អាហារពេលល្ងាច - ចានមួយ spaghetti ពីស្រូវសាលី durum ជាមួយនឹងការបន្ថែមទឹកជ្រលក់ប៉េងប៉ោះ។ មុនពេលចូលគេងអ្នកអាចផឹកតែឱសថមួយកែវ។
យើងមានអាហារពេលព្រឹកជាមួយឈីក្រុម Fulham ជាមួយការបន្ថែមនៃ berries ដឹងគុណ។ យើងមានខាំជាមួយសាំងវិចតូចមួយជាមួយចំណិតឈីសរឹង។ យើងមានចានបបរជាមួយទឹកជ្រលក់សាឡាត់បន្លែនិងតែបៃតង។ មានកែវពេលរសៀលស្រស់។ យើងមានអាហារពេលល្ងាចជាមួយសាឡាត់បន្លែនិងសុដន់សាច់មាន់ 100 ក្រាមជាមួយប៉េងប៉ោះ។ មុនពេលចូលគេងអ្នកអាចផឹកទឹកដោះគោ ១ ភាគរយ។
យើងនឹងមានអាហារពេលព្រឹកជាមួយចានបបរពោតទឹកដោះគោជាមួយផ្លែ apricots ស្ងួត។ យើងមានខាំផ្លែប៉ោមពីរ។ អាហារថ្ងៃត្រង់ជាមួយសាឡាត់ប៉េងប៉ោះបុរាណ / ត្រសក់និងស៊ុបស្ព។ មានពេលរសៀលផ្លែឈើស្ងួតមួយក្តាប់។ បង្អែមអាហារពេលល្ងាចនៅលើហ្សុកឈីនីជាមួយការបន្ថែមក្រែមជូរក៏ដូចជាទឹកមួយកែវ។ មុនពេលចូលគេងអ្នកអាចផឹកទឹកផ្កាកុលាប។

យើងសូមណែនាំឱ្យស្ត្រីមានផ្ទៃពោះទាំងអស់ដែលត្រូវបានធ្វើរោគវិនិច្ឆ័យថាមានជំងឺទឹកនោមផ្អែមក្នុងកាយវិការមិនភ័យស្លន់ស្លោ - រោគសញ្ញានេះដែលត្រូវបានបង្ហាញដោយស្ថិតិវេជ្ជសាស្ត្រពិភពលោកត្រូវបានគេធ្វើរោគវិនិច្ឆ័យឃើញជារៀងរាល់ឆ្នាំក្នុងចំនួនបួនភាគរយនៃម្តាយដែលមានផ្ទៃពោះ។ បាទ / ចាសនេះគឺជាកណ្តឹងដែលគួរឱ្យព្រួយបារម្ភដែលមិនមែនអ្វីៗទាំងអស់មានសណ្តាប់ធ្នាប់ក្នុងខ្លួនទេប៉ុន្តែក្នុងករណីភាគច្រើន GDM បាត់ទៅវិញបន្ទាប់ពីសម្រាលកូន។ តាមធម្មជាតិក្នុងអំឡុងពេលមួយនិងកន្លះទៅពីរឆ្នាំបន្ទាប់ពីការសម្រាលកូនស្ត្រីគួរតែតាមដានស្ថានភាពនៃរាងកាយ, បរិច្ចាគឈាមសម្រាប់ជាតិស្ករជាទៀងទាត់និងព្យាយាមជៀសវាងពីការមានផ្ទៃពោះថ្មីក្នុងកំឡុងពេលដែលបានបញ្ជាក់ - ហានិភ័យនៃការកើតឡើងវិញនៃជំងឺនិងការផ្លាស់ប្តូររបស់វាទៅនឹងជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ឬទី ២ ត្រូវបានកើនឡើងគួរឱ្យកត់សម្គាល់។
បរិភោគឱ្យបានត្រឹមត្រូវនិងត្រឹមត្រូវចំណាយពេលច្រើនក្នុងខ្យល់ស្រស់ធ្វើលំហាត់ប្រាណដែលហួសចិត្តនិងណែនាំដោយគ្រូពេទ្យ - ការសម្រាលកូនដែលបានគ្រោងទុកនឹងមានដំណើរការល្អហើយអ្នកថែមទាំងអាចបំបៅកូនដោយទឹកដោះម្តាយដោយតាមដានតាមដានរោគសញ្ញាទឹកនោមផ្អែមដែលអាចកើតមាននាពេលអនាគត។
តើជំងឺទឹកនោមផ្អែមពេលមានគភ៌មានគ្រោះថ្នាក់អ្វីខ្លះសម្រាប់ការមានផ្ទៃពោះ?
GDM មានហានិភ័យជាក់លាក់ទាំងទារកនិងម្តាយ។ អ្នកតំណាងនៃការរួមភេទដោយយុត្តិធម៌ដែលជាផលវិបាកនៃ GDM អាចវិវត្តទៅជាជំងឺទឹកនោមផ្អែមនិងជំងឺសរសៃប្រសាទដែលបណ្តាលឱ្យមានការវិវត្តនៃទារកនិងការផ្គត់ផ្គង់ឈាមខ្សោយទៅនឹងសុកជាមួយនឹងការខ្សោយតំរងនោមក្នុងម្តាយ។ លើសពីនេះទៀតការប្រមូលផ្តុំជាតិស្ករថេរក្នុងឈាមជំរុញឱ្យមានការលូតលាស់យ៉ាងខ្លាំងរបស់ទារកជាពិសេសនៅត្រីមាសចុងក្រោយនៃការមានផ្ទៃពោះដែលបង្កើនហានិភ័យទាំងកំណើតមិនគ្រប់ខែនិងពិបាកសម្រាលកូន។ ទោះបីជាមានទិន្នន័យគួរឱ្យព្រួយបារម្ភទាំងនេះក៏ដោយក៏ស្ថិតិវេជ្ជសាស្រ្តទំនើបបង្ហាញពីអត្រាមរណភាពទារកទាបពីជំងឺទឹកនោមផ្អែមពេលមានគភ៌ - ខ្ពស់ជាងម្តាយដែលមានសុខភាពល្អនិងកូនដែលមិនទាន់កើតរបស់ពួកគេត្រឹមតែ ១ ភាគរយ។
ខ្ញុំមានជំងឺទឹកនោមផ្អែមពេលមានគភ៌។ តើវានឹងមានឥទ្ធិពលអ្វីលើទារក?
ក្នុងករណីមានការគ្រប់គ្រងពេញលេញនៃជំងឺត្រួតពិនិត្យស្ថានភាពបច្ចុប្បន្នរបស់ស្ត្រីមានផ្ទៃពោះនិងទារកការកែសារធាតុចិញ្ចឹមនិងវិធានការព្យាបាលចាំបាច់ផ្សេងទៀត GDM នឹងមិនមានផលប៉ះពាល់គួរឱ្យកត់សម្គាល់ចំពោះទារកដែលមិនទាន់កើតរបស់អ្នកទេ - ការសម្រាលកូននឹងចាប់ផ្តើមទាន់ពេលវេលាហើយនឹងកើតឡើងតាមបែបធម្មជាតិ។ ប្រសិនបើស្ត្រីមានផលវិបាក (ជំងឺសរសៃប្រសាទ, ស្លាកស្នាមនៅលើស្បូន, ជំងឺសរសៃប្រសាទ, ឆ្អឹងអាងត្រគាកតូចចង្អៀតជាដើម) បន្ទាប់មកជម្រើសផ្សេងៗអាចធ្វើទៅបាន - ពីកំណើតមុនដល់ផ្នែកវះកាត់។ កម្រិតជាតិគ្លុយកូសខ្ពស់អាចបណ្តាលឱ្យទារកវិវត្តទៅជាម៉ាក្រូម៉ា - ការលូតលាស់របស់ទារកហួសកំរិតនិងការកើនឡើងនូវម៉ាសរបស់វាដែលបង្កើនហានិភ័យនៃការសម្រាលកូននិងរបួសពេលសម្រាលកូនទាំងទារកទើបនឹងកើតនិងម្តាយរបស់គាត់។ ការសម្រេចចិត្តជាក់លាក់មួយនៅក្នុងស្ថានភាពនេះត្រូវបានធ្វើឡើងដោយការពិគ្រោះយោបល់វេជ្ជសាស្រ្តរបស់វេជ្ជបណ្ឌិតជំនាញ។
អ្វីដែលអាចនិងមិនអាចបរិភោគជាមួយជំងឺទឹកនោមផ្អែមពេលមានគភ៌?
អ្នកជំនាញខាងចំណីអាហារសម័យទំនើបណែនាំឱ្យមានរបបអាហារមានតុល្យភាពដែលមានតុល្យភាពសម្រាប់ GDM ។ របបអាហារប្រចាំថ្ងៃគួរតែមានប្រូតេអ៊ីន (២៥-៣០ ភាគរយ) ខ្លាញ់ (៣០ ភាគរយ) និងកាបូអ៊ីដ្រាត (៤០-៤៥ ភាគរយ) ហើយមាតិកាកាឡូរីនៃចានមិនគួរត្រូវបានកាត់បន្ថយឡើយ - ផ្តោតលើ ៣៥ គីឡូកាឡូរីក្នុងមួយគីឡូក្រាមនៃទំងន់រាងកាយធម្មតារបស់អ្នក។
របបអាហារមានជាតិខាញ់ទាបនិងជាពិសេសរបបអាហារវ៉ែនតាក្នុងអំឡុងពេលមានផ្ទៃពោះត្រូវបានហាមឃាត់យ៉ាងតឹងរ៉ឹង! វាចាំបាច់ក្នុងការដកចេញពីរបបអាហារមានតែផលិតផលម្សៅស្ករបង្អែមដំឡូងអាហាររហ័សអាហារចៀននិងអាហារផ្សេងទៀតដែលសំបូរទៅដោយកាបូអ៊ីដ្រាតរំលាយលឿនក៏ដូចជាកូលេស្តេរ៉ុលអាក្រក់។ មិនត្រូវបានរៀបរាប់នៅក្នុងបញ្ជីនេះអាចនិងគួរត្រូវបានប្រើទោះយ៉ាងណាក្នុងកម្រិតមធ្យមនិងតិចតួច។ ចែករបបអាហារប្រចាំថ្ងៃទៅជាអាហារ ៦ ពេល - អាហារពេលព្រឹកដ៏រីករាយអាហារសម្រន់ស្រាលអាហារថ្ងៃត្រង់ល្អអាហារសម្រន់ពេលរសៀលធម្មតាអាហារពេលល្ងាចធម្មតានិងអាហារសម្រន់លើកទី ២ មុនពេលចូលគេង (៣ បន្ថែមនិង ៣ បន្ថែម) ។
តើការសម្រាលកូនទាក់ទងនឹងជំងឺទឹកនោមផ្អែមពេលមានគភ៌យ៉ាងដូចម្តេច?
តាមរបៀបផ្សេងៗគ្នា។ អាស្រ័យលើកាលៈទេសៈនិងកត្តាជាច្រើន។ ជាមួយនឹង GDM និងស្ករតមធម្មតាក៏ដូចជាការគ្រប់គ្រងពេញលេញនៃជំងឺនេះកាលពីប៉ុន្មានខែមុនស្ត្រីជាធម្មតាដឹកទារករហូតដល់ថ្ងៃខែឆ្នាំកំណើត។ ការផ្តល់ផ្នែកសរីរវិទ្យាដោយមិនមានការវះកាត់សំរាប់ជំងឺទឹកនោមផ្អែមពេលមានគភ៌ត្រូវបានអនុញ្ញាតក្នុងករណីដែលមិនមានផលវិបាកផ្នែកសម្ភពដោយមានទំងន់តិចជាង ៤ គីឡូក្រាមនិងលទ្ធភាពនៃការតាមដានពេលវេលាជាក់ស្តែងនៃរាល់រោគសញ្ញាសំខាន់ៗរបស់ម្តាយ / កូន។ ប្រសិនបើម្តាយទទួលរងពីជំងឺទឹកនោមផ្អែមជំងឺទឹកនោមផ្អែមនាងមានឆ្អឹងអាងត្រគាកតូចចង្អៀតឬមានស្នាមនៅលើស្បូននោះការវះកាត់នឹងត្រូវបានចេញវេជ្ជបញ្ជា។ យោងតាមស្ថិតិស្ត្រី 4 នាក់ក្នុងចំណោម 5 នាក់ដែលមាន GDM សម្រាលកូនដោយខ្លួនឯង។ ក្នុងករណីណាក៏ដោយការសម្រេចចិត្តត្រូវបានធ្វើឡើងដោយការរួញរាខាងវេជ្ជសាស្ត្រ។
ខ្ញុំត្រូវបានគេធ្វើរោគវិនិច្ឆ័យថាមានជំងឺទឹកនោមផ្អែមពេលមានគភ៌។ តើនេះមានន័យយ៉ាងណា?
GDM គឺជាការរំលោភលើការរំលាយអាហារកាបូអ៊ីដ្រាតដែលត្រូវបានបង្ហាញនៅក្នុងការកាត់បន្ថយភាពប្រែប្រួលនៃកោសិកាជាលិកាទៅអាំងស៊ុយលីន។ ប្រឆាំងនឹងផ្ទៃខាងក្រោយនៃការរំលោភបែបនេះកម្រិតជាតិស្ករក្នុងឈាមកើនឡើងជាលក្ខណៈប្រព័ន្ធហើយមានរោគសញ្ញាលក្ខណៈមួយចំនួនកើតឡើង - ស្រេកទឹកនោមញឹកញាប់សម្ពាធកើនឡើងស្ពឹកនិងហើមអវយវៈការផ្លាស់ប្តូរអារម្មណ៍រហ័សបែកញើស។
ការបង្ហាញខាងលើនេះគឺស្រដៀងគ្នាទៅនឹងជំងឺទឹកនោមផ្អែមប្រភេទទី ២ តែវាស្ទើរតែបាត់ទៅវិញក្រោយពេលសម្រាលកូនព្រោះវាបណ្តាលមកពីការផ្លាស់ប្តូរអ័រម៉ូនក្នុងរាងកាយស្ត្រីនៅសប្តាហ៍ ២២–២៨ (អេស្ត្រូសែន, lactogen និង cortisol ចុះខ្សោយភាពរំញោចនៃជាលិកាទៅអាំងស៊ុយលីន) រួមជាមួយកត្តាហានិភ័យផ្សេងៗ - ពីការលើសទម្ងន់និង មានអាយុច្រើនជាងសាមសិបឆ្នាំមុនពេល ovary polycystic, ការត្រៀមលក្ខណៈហ្សែននិងប្រវត្តិសម្ភពពីមុនខ្សោយ។
តើធ្វើដូចម្តេចដើម្បីបញ្ចុះជាតិស្ករក្នុងឈាមចំពោះស្ត្រីមានផ្ទៃពោះ?
ដំបូងបង្អស់ដោយវិធីធម្មជាតិ - អាហារបំប៉នត្រឹមត្រូវដែលជួយកាត់បន្ថយការទទួលទានកាបូអ៊ីដ្រាត "លឿន" និងសកម្មភាពរាងកាយហួសកំរិត។ ការប្រើប្រាស់ថ្នាំត្រូវបានហាមឃាត់ដោយគ្មានការយល់ព្រមពីគ្រូពេទ្យដែលចូលរួម។ ក្នុងករណីធ្ងន់ធ្ងរស្ត្រីមានផ្ទៃពោះអាចត្រូវបានគេចេញវេជ្ជបញ្ជាឱ្យចាក់អាំងស៊ុយលីនឬប្រើថ្នាំបញ្ចុះជាតិស្ករ (ម៉េតហ្វីលីន) ដោយថ្លឹងថ្លែងដោយប្រុងប្រយ័ត្ននូវហានិភ័យដែលអាចកើតមានចំពោះសុខភាពទារកនិងអត្ថប្រយោជន៍ដែលអាចកើតមានក្នុងការប្រើប្រាស់ថ្នាំ។ សូមអានបន្ថែមអំពីវិធីបន្ថយជាតិស្ករក្នុងឈាមនៅទីនេះ។
ក្រុមហានិភ័យ
ភាគច្រើនជំងឺទឹកនោមផ្អែមពេលមានគភ៌កើតឡើងចំពោះស្ត្រីដែល៖
- លើសទម្ងន់,
- ជារបស់ប្រភេទអាយុជាង ៤០ ឆ្នាំ
- មានជំងឺទឹកនោមផ្អែមអំឡុងពេលមានផ្ទៃពោះមុន,
- មានបញ្ហាអូវែរ (ឧ។ ពហុបច្ចេកទេស)
- ផ្តល់កំណើតឱ្យកូនធំ ៗ (លើសពី ៤ គីឡូក្រាម),
- មានរោគសាស្ត្រនៃការមានផ្ទៃពោះមួយចំនួនឧទាហរណ៍ប៉ូលីហ្វេមម៉ានីនីស។
ជារឿយៗជំងឺទឹកនោមផ្អែមវិវត្តប្រឆាំងនឹងផ្ទៃខាងក្រោយនៃជំងឺរ៉ាំរ៉ៃ។ ដូច្នេះវេជ្ជបណ្ឌិតសូមផ្តល់អនុសាសន៍យ៉ាងខ្លាំងឱ្យរៀបចំផែនការមានផ្ទៃពោះជាមុន។ ការយកចិត្តទុកដាក់ជាពិសេសចំពោះសុខភាពរបស់អ្នកគួរតែជាអ្នកដែលមានកម្រិតជាតិស្ករនៅក្នុងទឹកនោមរបស់ពួកគេដែលលើសពីបទដ្ឋានដែលអាចអនុញ្ញាតបាន។ តួនាទីសំខាន់ត្រូវបានលេងដោយសញ្ជាតិរបស់ម្តាយ។ អ្នកវិទ្យាសាស្ត្របានរកឃើញថាអ្នកតំណាងនៃការប្រណាំង Negroid, អ្នកនិយាយភាសាអេស្ប៉ាញ, ជនជាតិអាមេរិកដើមនិងស្ត្រីអាស៊ីមានជំងឺទឹកនោមផ្អែមពេលមានគភ៌ច្រើនដងជាងនៅអឺរ៉ុប។
គ្រោះថ្នាក់ដល់កុមារ
ប្រសិនបើជំងឺទឹកនោមផ្អែមពេលមានគភ៌កើតឡើងនៅពេលមានផ្ទៃពោះដំបូងវាច្រើនតែនាំឱ្យរលូតកូនឬរូបរាងនៃការខូចទ្រង់ទ្រាយពីកំណើត។ ភាគច្រើនជាញឹកញាប់បេះដូងនិងខួរក្បាលរបស់ crumbs ទទួលរង។
ជាមួយនឹងការវិវត្តនៃជំងឺទឹកនោមផ្អែមនៅត្រីមាសទី 2 ឬទី 3 វាក្លាយជាមូលហេតុនៃការលូតលាស់របស់ទារកហួសប្រមាណនិងការកើតឡើងនៃជំងឺ hyperinsulinemia ។ បន្ទាប់ពីកំណើតទារកឈប់ទទួលពីម្តាយបរិមាណគ្លុយកូសដែលគាត់ត្រូវបានប្រើ។ នេះនាំឱ្យមានការពិតដែលថាកម្រិតជាតិស្ករនៅក្នុងឈាមរបស់គាត់ធ្លាក់ចុះដល់កម្រិតធ្ងន់ធ្ងរ។ ទារកបែបនេះត្រូវតែស្ថិតនៅក្រោមការត្រួតពិនិត្យថេររបស់វេជ្ជបណ្ឌិត។ ប្រសិនបើកុមារស្ថិតនៅលើការបំបៅសិប្បនិម្មិតបន្ទាប់មកល្បាយពិសេសត្រូវបានប្រើដើម្បីធ្វើឱ្យធម្មតានៃការផលិតអាំងស៊ុយលីន។
វាជាការសំខាន់ដែលត្រូវចងចាំ: ប្រសិនបើស្ត្រីមានផ្ទៃពោះមានជំងឺទឹកនោមផ្អែមនាងចាំបាច់ត្រូវចាត់វិធានការជាបន្ទាន់។ កង្វះការព្យាបាលអាចនាំឱ្យមានការវិវត្តនៃជំងឺទឹកនោមផ្អែមក្នុងទារក។ ដោយសារតែការពិតដែលថានៅក្នុងខ្លួនម្តាយមានបញ្ហានៃការរំលាយអាហារកាបូអ៊ីដ្រាតកុមារអាចបង្ហាញពីរោគសាស្ត្រដូចជាការរំលោភលើសមាមាត្ររាងកាយ (ពោះធំនិងអវយវៈស្គម) ហើមហើមលើសទម្ងន់ (ច្រើនជាង ៤-៥ គីឡូក្រាម) ជម្ងឺខាន់លឿងបញ្ហាផ្លូវដង្ហើម។ ការថយចុះជាតិស្ករក្នុងឈាម។
តើទម្ងន់ធម្មតាសម្រាប់ការមានផ្ទៃពោះគឺជាអ្វី?
តើគ្លុយកូសត្រូវបានកំណត់យ៉ាងដូចម្តេចអំឡុងពេលមានផ្ទៃពោះ?
តើវត្តមានរបស់អាសេតូននៅក្នុងទឹកនោមក្នុងពេលមានផ្ទៃពោះបង្ហាញយ៉ាងដូចម្តេច?
ការដឹកជញ្ជូន
វិធានការណ៍ទាន់ពេលវេលាដើម្បីរកមើលជំងឺទឹកនោមផ្អែមពេលមានគភ៌នឹងជៀសវាងបញ្ហាជាច្រើន។ ទោះជាយ៉ាងណាក៏ដោយជារឿយៗជំងឺនេះនាំទៅរកការកើតមិនគ្រប់ខែឬផ្នែកវះកាត់។ ការចង្អុលបង្ហាញសម្រាប់វាគឺជារោគសញ្ញាទឹកនោមផ្អែមរបស់ទារក (មានទំហំលើសពី ៤ គីឡូក្រាម), ប៉ារ៉ាម៉ែត្រនៃអាងត្រគាករបស់ម្តាយ, ជំងឺធ្ងន់ធ្ងរនិងរោគសាស្ត្រមួយចំនួនទៀតដែលមិនទាក់ទងនឹងជំងឺទឹកនោមផ្អែម។ ការត្រួតពិនិត្យគ្លីសេម៉ាត្រូវបានអនុវត្តមុនពេលវះកាត់មុនពេលយកកូនចេញបន្ទាប់ពីដកសុកចេញហើយបន្ទាប់មករៀងរាល់ 2 ម៉ោងម្តង។ ក្នុងការសម្រាលកូនតាមធម្មជាតិការតាមដានកម្រិតជាតិស្ករក្នុងខ្លួនស្ត្រីម្នាក់ក្នុងពលកម្មត្រូវបានអនុវត្តរៀងរាល់ 1-2 ម៉ោងម្តង។ ប្រសិនបើម្តាយសង្ឃឹមថានឹងទទួលការព្យាបាលដោយអាំងស៊ុយលីនក្នុងកំឡុងពេលសម្រាលកូននាងត្រូវបានគេចាក់បញ្ចូលថ្នាំដោយប្រើ infusomat ។
ការតាមដានក្រោយពេលសម្រាល
ជាធម្មតាភ្លាមៗក្រោយពេលសម្រាលកូនស្ត្រីត្រូវបានលុបចោលដោយការព្យាបាលដោយអាំងស៊ុយលីន។ ប៉ុន្តែក្នុងរយៈពេល ៣ ថ្ងៃនាងប្រាកដជាត្រូវការតាមដានជាតិស្ករក្នុងឈាម។ ក្នុងករណីភាគច្រើនបន្ទាប់ពីកំណើតរោគសញ្ញាទាំងអស់នៃជំងឺទឹកនោមផ្អែមរលាយបាត់ដោយគ្មានដាន។ ទោះយ៉ាងណាស្ត្រីមានហានិភ័យនៃជំងឺទឹកនោមផ្អែមនាពេលអនាគត។ ដូច្នេះនាងត្រូវបានគេណែនាំឱ្យទៅជួបគ្រូពេទ្យឯកទេសខាង endocrinologist ជាទៀងទាត់និងធ្វើតេស្ត។
ជាមួយនឹងជំងឺទឹកនោមផ្អែមពេលមានគភ៌ទារកកើតមកមានជាតិស្ករក្នុងឈាមទាប។ ប៉ុន្តែអរគុណចំពោះការផ្តល់ចំណីឱ្យបានត្រឹមត្រូវស្ថានភាពអាចត្រូវបានកែតម្រូវភ្លាមៗ។ ប្រសិនបើម្តាយមិនមានជាតិកូឡាជែនគ្រប់គ្រាន់ហើយទឹកដោះគោមិនទាន់ចាប់ផ្តើមផលិតទេទារកគួរតែត្រូវបានចុកជាមួយល្បាយពិសេស។ ដល់ពេលចេញពីមន្ទីរពេទ្យបុគ្គលិកពេទ្យនឹងប្រាប់ម្តាយពីវិធីតាមដាននិងកំណត់កំរិតជាតិស្ករក្នុងឈាមអោយបានត្រឹមត្រូវដើម្បីឱ្យវាវិលមករកភាពធម្មតាវិញ។
ជំងឺទឹកនោមផ្អែមពេលមានគភ៌គឺជាជម្ងឺធ្ងន់ធ្ងរ។ ទោះយ៉ាងណាក៏ដោយជាមួយនឹងការធ្វើរោគវិនិច្ឆ័យទាន់ពេលវេលាចំពោះម្តាយនិងទារកអ្វីៗទាំងអស់រីកចម្រើនតាមរបៀបអំណោយផល។ ទោះយ៉ាងណាកុមារមានហានិភ័យនៃការស្លាប់របស់ទារកហើយត្រូវការការត្រួតពិនិត្យយ៉ាងជិតស្និទ្ធដោយគ្រូពេទ្យខាងសរសៃប្រសាទនិងគ្រូពេទ្យក្នុងតំបន់។ ទោះជាយ៉ាងណាក៏ដោយម៉ាក់អាចប្រឈមនឹងផលវិបាកជាច្រើនឆ្នាំបន្ទាប់ពីកំណើត។ ដើម្បីជៀសវាងផលវិបាកមិនល្អដឹកនាំរបៀបរស់នៅដែលមានសុខភាពល្អ: តាមដានរបបអាហាររបស់អ្នកត្រួតពិនិត្យទំងន់និងហាត់ប្រាណឱ្យបានទៀងទាត់។