ការការពារជំងឺបេះដូង - សរសៃឈាមក្នុងទឹកនោមផ្អែម
សមា្ភារៈនៃសមាជទឹកនោមផ្អែមរុស្ស៊ីលើកទី ២
ជំងឺទឹកនោមផ្អែមនិងជំងឺសរសៃឈាមបេះដូង៖ ស្ថានភាពនៃបញ្ហា
I.I. ជីតា, M.V. Shestakova
ជំងឺទឹកនោមផ្អែមប្រភេទទី ២ គឺស្ថិតនៅជួរខាងមុខក្នុងចំណោមបញ្ហាវិទ្យាសាស្ត្រវេជ្ជសាស្ត្រនិងការថែរក្សាសុខភាព។ ជំងឺនេះរាលដាលក្នុងល្បឿននៃ“ ការរីករាលដាល” ធ្វើឱ្យប៉ះពាល់ដល់សុខភាពរបស់ប្រជាជនស្ទើរតែគ្រប់ប្រជាជាតិនិងគ្រប់វ័យ។ អ្នកជំនាញផ្នែករោគរាតត្បាតនៃអង្គការសុខភាពពិភពលោក (WHO) ព្យាករណ៍ថាក្នុងរយៈពេលតែជាង ២០ ឆ្នាំ (ដល់ឆ្នាំ ២០២៥) ចំនួនអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ នឹងកើនឡើងទ្វេដងនិងលើសពី ៣០០ លាននាក់។
ជំងឺទឹកនោមផ្អែមគឺជាគំរូមួយនៃជំងឺមីក្រូ - និងម៉ាក្រូសេដែលត្រូវបានបង្ហាញនៅក្នុងការវិវត្តនៃភាពស្មុគស្មាញនៃជំងឺនេះ៖ ជំងឺទឹកនោមផ្អែមក្នុងខួរក្បាល ៨០-៩០% នៃអ្នកជំងឺទឹកនោមផ្អែមជំងឺទឹកនោមផ្អែមក្នុង ៣៥-៤០% ។ atherosclerosis នៃនាវាសំខាន់ៗ (បេះដូងខួរក្បាលចុងទាបបំផុត) នៅទសវត្សឆ្នាំ ៧០? ឈឺ។ ដំបៅទ្រង់ទ្រាយធំនៃគ្រែសរសៃឈាមទាំងមូលមិនកើតឡើងជាមួយជំងឺដទៃទៀតទេ (ភាពស៊ាំឬធម្មជាតិផ្សេងទៀត) ។ មូលហេតុចំបងនៃភាពពិការនិងមរណភាពខ្ពស់ចំពោះអ្នកជំងឺទឹកនោមផ្អែមប្រភេទ ២ គឺការខូចខាតប្រព័ន្ធសរសៃឈាមបេះដូង - គាំងបេះដូងខ្សោយបេះដូងដាច់សរសៃឈាមខួរក្បាល។ យោងតាមការចុះឈ្មោះរដ្ឋរបស់អ្នកជម្ងឺទឹកនោមផ្អែមនៅសហព័ន្ធរុស្ស៊ី | អត្រាមរណភាពរបស់អ្នកជំងឺទឹកនោមផ្អែម ២ ពីជំងឺ myocardial infarction និងជំងឺខ្សោយបេះដូងគឺប្រហែល ៦០% ។ ជាមួយនឹងជំងឺទឹកនោមផ្អែមប្រភេទទី ២ អត្រានៃការវិវត្តនៃជំងឺបេះដូង - សរសៃឈាមគឺខ្ពស់ជាង ៣ ដងបើប្រៀបធៀបទៅនឹងមនុស្សដែលមិនមានជំងឺទឹកនោមផ្អែម។ ។ ខ្ញុំសូមបង្ហាញថាការសិក្សាដែលរំពឹងទុកលើប្រជាជនចំនួនធំនៃអ្នកជំងឺទឹកនោមផ្អែមប្រភេទ ២ នៅហ្វាំងឡង់។ ហានិភ័យនៃការស្លាប់ដោយសារជំងឺសរសៃឈាមបេះដូងចំពោះអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ដែលមិនមានជំងឺសរសៃឈាមបេះដូង (CHD) ។ ដូចគ្នាទៅនឹងមនុស្សដែលមិនមានជំងឺទឹកនោមផ្អែមដែលមានជំងឺ myocardial infarction 7 | តើមានហេតុផលអ្វីដែលធ្វើឱ្យអ្នកជំងឺមានជំងឺទឹកនោមផ្អែមខ្ពស់ទៅនឹងរោគសាស្ត្រនៃប្រព័ន្ធសរសៃឈាមបេះដូង? ដើម្បីឆ្លើយសំនួរនេះវាចាំបាច់ត្រូវវិភាគកត្តាហានិភ័យដែលអាចកើតមានសម្រាប់ការវិវត្តនៃជំងឺក្រិនសរសៃឈាមចំពោះអ្នកជំងឺទឹកនោមផ្អែម។ កត្តាទាំងនេះអាចបែងចែកជាលក្ខខណ្ឌដោយមិនសមហេតុផលដែលអាចកើតមានចំពោះមនុស្សណាម្នាក់ដែលមានឬគ្មានជំងឺទឹកនោមផ្អែម 2. និងជាក់លាក់ដែលត្រូវបានរកឃើញតែចំពោះអ្នកជំងឺទឹកនោមផ្អែម (តារាងទី ១) ។
កត្តាមិនជាក់លាក់ដែលបានចុះបញ្ជីនៅក្នុងជំងឺទឹកនោមផ្អែម ២ ទទួលបានអាតូមអ៊ីដ្រូសែនកាន់តែច្រើនបើប្រៀបធៀបទៅនឹង
មជ្ឈមណ្ឌលវិទ្យាសាស្រ្តវិទ្យាសាស្ត្រហ្គូអេសទី ១ (ឌី។ អេ - អេដ។ អាយ។ អេស។ អាយ។ ជីតា) រ៉េអ៊ីអាយ, មូស្គូ ១
កត្តាហានិភ័យមិនជាក់លាក់សម្រាប់ការវិវត្តនៃជំងឺសរសៃឈាមបេះដូង
•ជំងឺលើសឈាមក្នុងសរសៃឈាម•ជំងឺទឹកនោមផ្អែម - ធាត់ជ្រុល•ការជក់បារី•ជំងឺទឹកនោមផ្អែម•មនុស្សចាស់•បុរស•អស់រដូវ•បន្ទុកតំណពូជនៃជំងឺបេះដូង ischemic
ជាមួយមនុស្សដែលមានការអត់ធ្មត់គ្លុយកូសធម្មតា។ យោងតាមការស្រាវជ្រាវМЯР1Т។ ជាមួយនឹងកម្រិតកើនឡើងនៃសម្ពាធឈាមស៊ីស្តូលីកអត្រាមរណភាពពីផលវិបាកនៃជំងឺសរសៃឈាមបេះដូងចំពោះអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ គឺខ្ពស់ជាងអ្នកជំងឺទឹកនោមផ្អែម ២-៣ ដង។ នៅក្នុងការសិក្សាដូចគ្នានេះដែរវាត្រូវបានបង្ហាញថាជាមួយនឹងភាពធ្ងន់ធ្ងរស្មើគ្នានៃការលើសឈាមអត្រាមរណភាពនៃសរសៃឈាមបេះដូងគឺខ្ពស់ជាងមនុស្សដែលមិនមានជំងឺទឹកនោមផ្អែម ២-៤ ដង។ ចុងបញ្ចប់ជាមួយនឹងការរួមបញ្ចូលគ្នានៃកត្តាហានិភ័យចំនួនបី (លើសឈាម, លើសឈាមនិងការជក់បារី) ជាថ្មីម្តងទៀតអត្រាមរណភាពចំពោះអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ២ គឺខ្ពស់ជាងមនុស្សដែលមិនមានជំងឺទឹកនោមផ្អែម 2-3 ដង។
ផ្អែកលើទិន្នន័យដែលទទួលបានយើងអាចសន្និដ្ឋានបាន។ កត្តាគ្រោះថ្នាក់ជាក់លាក់ដែលមិនជាក់លាក់សម្រាប់ជំងឺ atherogenesis តែមួយមិនអាចពន្យល់ពីអត្រាមរណភាពខ្ពស់ក្នុងទឹកនោមផ្អែមបានទេ។ ជាក់ស្តែង, ជំងឺទឹកនោមផ្អែមមានកត្តាហានិភ័យបន្ថែម (ជាក់លាក់) ដែលមានឥទ្ធិពលអវិជ្ជមានឯករាជ្យលើប្រព័ន្ធសរសៃឈាមបេះដូងឬបង្កើនភាពមិនប្រក្រតីនៃកត្តាហានិភ័យដែលមិនជាក់លាក់។ ទៅពិសេស
កត្តាហានិភ័យជាក់លាក់សម្រាប់ជំងឺ atherogenesis ក្នុងទឹកនោមផ្អែមប្រភេទទី ២ រួមមាន៖ hyperglycemia: hyperinsulinemia, ភាពធន់នឹងអាំងស៊ុយលីន។
Hyperglycemia ជាកត្តាហានិភ័យនៃជំងឺ atherogenesis ក្នុងទឹកនោមផ្អែមប្រភេទទី ២
នៅក្នុងការសិក្សារបស់អាយអាយអេសទំនាក់ទំនងទំនាក់ទំនងផ្ទាល់ត្រូវបានរកឃើញរវាងគុណភាពនៃសំណងសម្រាប់ការរំលាយអាហារកាបូអ៊ីដ្រាត (HbA1c) និងការកើតឡើងនៃអតិសុខុមប្រាណនិងផលវិបាកនៃម៉ាក្រូស្យូមរបស់ T2DM ។ ការគ្រប់គ្រងមេតាប៉ូលីសកាន់តែអាក្រក់ភាពញឹកញាប់នៃផលវិបាកនៃសរសៃឈាម។
ដំណើរការស្ថិតិនៃវត្ថុធាតុដើមដែលទទួលបានក្នុងការសិក្សាអាយ។ ភី។ អ ៥៥ បានបង្ហាញថាការផ្លាស់ប្តូរ HbA1c ១ ពិន្ទុ (ពី ៨ ទៅ ១%) ត្រូវបានអមដោយការផ្លាស់ប្តូរគួរឱ្យកត់សម្គាល់នៃភាពញឹកញាប់នៃការវិវឌ្ឍន៍នៃអតិសុខុមប្រាណ (តារាងទី ២) ។ ។
ផលប៉ះពាល់នៃគុណភាពនៃសំណងនៃការរំលាយអាហារកាបូអ៊ីដ្រាតលើភាពញឹកញាប់នៃការវិវត្តនៃមីក្រូ - និងម៉ាក្រូទីធ្យូមនៅក្នុងទឹកនោមផ្អែមប្រភេទទី ២ (យោងតាមអាយអឹមប៊ីប៊ី)
ផលវិបាកថយចុះ NYALs1% | បានកើនឡើង NYALs ។ 1% |
មីក្រូជីវធីតា ២៥% ៣៧%
ការរំលោភបំពានលើខួរក្បាល ១៦% (អិន។ ឌី។ អេស) ១ ៤%
អិន - មិនអាចជឿទុកចិត្តបាន (ទំ> 0.05) ។
ស្ថានភាពប្លែកមួយត្រូវបានបង្កើតឡើង: ការកើនឡើងកម្រិត HbA1c នាំឱ្យមានការកើនឡើងគួរឱ្យកត់សម្គាល់នៃភាពញឹកញាប់នៃការរំលោភបំពាននៃប្រព័ន្ធ myocardial ប៉ុន្តែការថយចុះនៃមាតិកានៃ HbA1c មិនត្រូវបានអមដោយការថយចុះគួរឱ្យកត់សម្គាល់នៃរោគសាស្ត្រនៃសរសៃឈាមបេះដូងទេ។ ហេតុផលសម្រាប់រឿងនេះគឺមិនច្បាស់ទេ។ ការពន្យល់មួយចំនួនអាចត្រូវបានណែនាំ។
1. សមិទ្ធិផលនៃកំរិត HbA1c = 7% មិនមែនជាសូចនាករនៃសំណងល្អគ្រប់គ្រាន់នៃកាបូនទេ
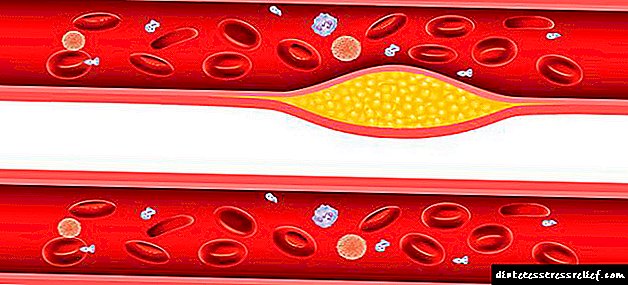
រូបភព។ 2. ជំងឺក្រិនថ្លើមនិងហានិភ័យនៃផលវិបាកនៃជំងឺទឹកនោមផ្អែម។
ការផ្លាស់ប្តូរទឹកក្នុងគោលបំណងដើម្បីកាត់បន្ថយអត្រានៃការវិវត្តនៃជំងឺ atherosclerosis ។
2. ការថយចុះកម្រិត HbAlc ដល់ ៧% មិនមានន័យថាការធ្វើឱ្យប្រក្រតីនៃសូចនាករកាបូអ៊ីដ្រាតកាបូអ៊ីដ្រាតផ្សេងទៀត - ការឡើងជាតិស្ករគ្លីសេមីនិង / ឬគ្លីសេមីក្រោយពេលបរិភោគដែលអាចមានឥទ្ធិពលឯករាជ្យលើការវិវត្តនៃជំងឺក្រិនសរសៃឈាម។
3. ការធ្វើឱ្យធម្មតានៃការរំលាយអាហារកាបូអ៊ីដ្រាតដែលមានបញ្ហាកង្វះឈាមក្រហមនិងសរសៃឈាមលើសឈាមគឺមិនគ្រប់គ្រាន់ដើម្បីកាត់បន្ថយហានិភ័យនៃជំងឺ atherogenesis ទេ។
សម្មតិកម្មដំបូងត្រូវបានគាំទ្រដោយទិន្នន័យលើនោះ។ ភាពស្មុគស្មាញនៃម៉ាក្រូវ៉ែរចាប់ផ្តើមវិវឌ្ឍន៍ជាមួយនឹងតម្លៃរបស់ HbAlc តិចជាង ១% ។ ដូច្នេះ។ ចំពោះមនុស្សដែលមានការអត់ធ្មត់គ្លុយកូសខ្សោយ (NTG) ជាមួយនឹងតម្លៃ HbAlc ខ្ញុំមិនអាចរកឃើញអ្វីដែលអ្នកត្រូវការទេ? សាកល្បងសេវាកម្មជ្រើសរើសអក្សរសាស្ត្រ។
HbAlc ក្នុងចន្លោះ ៧% ប្រហែលជា ១១% នៃអ្នកជំងឺមានជំងឺ glycemia ក្រោយការវះកាត់លើសពី ១០ មីល្លីលីត្រក្នុងមួយលីដែលមានហានិភ័យខ្ពស់ក្នុងការវិវត្តទៅជាផលវិបាកនៃប្រព័ន្ធសរសៃឈាមបេះដូង។ ផ្អែកលើទិន្នន័យពីការសិក្សាពិសោធន៍និងគ្លីនិក។ វាអាចត្រូវបានសន្និដ្ឋានថាដើម្បីការពារជំងឺសរសៃឈាមបេះដូងចំពោះជំងឺទឹកនោមផ្អែមប្រភេទទី ២ វាចាំបាច់ត្រូវគ្រប់គ្រងមិនត្រឹមតែការតមអាហារនិងកម្រិតនៃ HbAlc ប៉ុណ្ណោះទេប៉ុន្តែថែមទាំងបំបាត់នូវកំពូល glycemic ក្រោយការសរសើរផងដែរ។
ថ្នាំដែលបានបង្ហាញខ្លួនថ្មីៗនេះ (អាថ៌កំបាំង) ។ អាចធ្វើបានយ៉ាងលឿន (ក្នុងរយៈពេលពីរបីនាទីឬវិនាទី) រំញោចដំណាក់កាលទី ១ នៃអាថ៌កំបាំងអាំងស៊ុយលីនឆ្លើយតបទៅនឹងការសរសេរទទួលភ្ញៀវ។ ថ្នាំទាំងនេះរួមមានថ្នាំ repaglinide (Novonorm) ដែលជាដេរីវេនៃអាស៊ីត benzoic និង nateglinide (Starlix) ដែលជាដេរីវេនៃឌី-phenylalanine ។ គុណប្រយោជន៍នៃថ្នាំទាំងនេះគឺការផ្សារភ្ជាប់លឿននិងបញ្ច្រាសរបស់ពួកគេទៅនឹងអ្នកទទួលនៅលើផ្ទៃ (កោសិកា ៣ នៃលំពែង។ នេះផ្តល់នូវការរំញោចរយៈពេលខ្លីនៃការសំងាត់អាំងស៊ុយលីនដែលដើរតួតែពេលញ៉ាំអាហារពាក់កណ្តាលជីវិតយ៉ាងលឿនប៉ុណ្ណោះ) ជៀសវាងគ្រោះថ្នាក់នៃស្ថានភាពថយចុះជាតិស្ករក្នុងឈាម។
សម្មតិកម្មនៃឥទ្ធិពលអាតូមអ៊ីដ្រូសែននៃការហៀរសំបោរក្រោយពេលមានអាយុអាចត្រូវបានសាកល្បងតែនៅក្នុងការសាកល្បងចៃដន្យនាពេលអនាគត។ ក្នុងខែវិច្ឆិកាឆ្នាំ ២០០១ ការស្រាវជ្រាវអន្តរជាតិខ្នាតធំ“ ណៅវឺរ” ត្រូវបានបង្កើតឡើងក្នុងគោលបំណងដើម្បីវាយតំលៃតួនាទីការពារនៃការបែងចែកប្រភេទក្នុងការវិវត្តនៃជំងឺសរសៃឈាមបេះដូងចំពោះអ្នកដែលមានបញ្ហាកង្វះជាតិស្ករ។ រយៈពេលនៃការសិក្សានឹងមានរយៈពេល ៦ ឆ្នាំ។
ជំងឺ hyperinsulinemia ដែលជាកត្តាហានិភ័យនៃជំងឺទឹកនោមផ្អែមប្រភេទទី ២
ជំងឺទឹកនោមផ្អែមអ៊ីនសូលីនអ៊ីនជៀសមិនរួចអមជាមួយការវិវត្តនៃជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ដែលជាប្រតិកម្មតបដើម្បីជម្នះភាពធន់នឹងអាំងស៊ុយលីន (IR) នៃជាលិកាគ្រឿង។ មានភ័ស្តុតាងព្យាបាលតិចតួចដែលបង្ហាញថា hyperinsulinemia គឺជាកត្តាហានិភ័យឯករាជ្យសម្រាប់ការវិវត្តនៃជំងឺសរសៃឈាមបេះដូងចំពោះមនុស្សដែលមិនមានជំងឺទឹកនោមផ្អែមប្រភេទទី ២៖ ការសិក្សាអំពីអនាគតនៅប៉ារីស (ប្រហែលជា ៧.០០០ នាក់បានពិនិត្យ), Busselton (ច្រើនជាង ១០០០
ស៊ើបអង្កេត) និងប៉ូលីសហេលីនគី (បានពិនិត្យ ៩៨២) (ការវិភាគមេតាប៊ីរបស់បាឡាក់) ។ ដូច្នេះ។ ការសិក្សានៅទីក្រុងប៉ារីសបានរកឃើញការទាក់ទងគ្នាដោយផ្ទាល់រវាងការតមអាហារអាំងស៊ុយលីនប្លាស្មានិងហានិភ័យនៃការស្លាប់របស់សរសៃឈាម។
ក្នុងប៉ុន្មានឆ្នាំថ្មីៗនេះទំនាក់ទំនងស្រដៀងគ្នាត្រូវបានកំណត់ចំពោះអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមរួចហើយ។ មានយុត្តិកម្មពិសោធន៍សម្រាប់ទិន្នន័យនេះ។ ការងាររបស់ R. Stout ក្នុងទសវត្ស ៨០ និងខេ។ ណារិចក្នុងប៉ុន្មានឆ្នាំថ្មីៗនេះបានបង្ហាញថាអាំងស៊ុយលីនមានឥទ្ធិពលអាតូមអ៊ីដ្រូហ្សែនដោយផ្ទាល់ទៅលើជញ្ជាំងសរសៃឈាមបណ្តាលឱ្យមានការរីកសាយនិងការធ្វើចំណាកស្រុកនៃកោសិកាសាច់ដុំរលោងការសំយោគ lipid នៅក្នុងកោសិកាសាច់ដុំរលោងការរីកសាយនៃសរសៃឈាមនិងការធ្វើឱ្យសកម្មនៃការ coagulation ប្រព័ន្ធឈាម, ការថយចុះសកម្មភាព fibrinolysis ។ ដូច្នេះ hyperinsulinemia ដើរតួយ៉ាងសំខាន់ក្នុងការអភិវឌ្ឍនិងការវិវត្តនៃជំងឺ atherosclerosis ដូចនៅក្នុងបុគ្គលដែរ។ predisposed ទៅនឹងការអភិវឌ្ឍនៃជំងឺទឹកនោមផ្អែម។ និងចំពោះអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ។
ភាពធន់នឹងអាំងស៊ុយលីន (IR) ដែលជាកត្តាហានិភ័យនៃជំងឺទឹកនោមផ្អែមប្រភេទទី ២
នៅឆ្នាំ ១៩៨៨ ជីរេវែលគឺជាអ្នកដំបូងដែលណែនាំតួនាទីរបស់អ៊ីអ៊ីក្នុងរោគសាស្ត្រនៃក្រុមទាំងមូលនៃបញ្ហាមេតាប៉ូលីសរួមមានភាពមិនចុះខ្សោយនៃជាតិគ្លុយកូស, កង្វះឈាមក្រហម, ធាត់, លើសឈាមសរសៃឈាមនិងរួមបញ្ចូលគ្នាជាមួយពាក្យ“ រោគសញ្ញាមេតាប៉ូលីស” ។ នៅក្នុងឆ្នាំបន្តបន្ទាប់គំនិតនៃរោគសញ្ញាមេតាប៉ូលីសបានពង្រីកនិងត្រូវបានបំពេញបន្ថែមដោយការរំខាននៃប្រព័ន្ធ coagulation និង fibrinosis, hyperuricemia, dysfunction endothelial, microalbuminuria និងការផ្លាស់ប្តូរប្រព័ន្ធផ្សេងទៀត។ ដោយគ្មានករណីលើកលែងសមាសធាតុទាំងអស់ដែលបានរួមបញ្ចូលនៅក្នុងគំនិតនៃ "រោគសញ្ញារំលាយអាហារ" ដែលផ្អែកលើ IR ។ គឺជាកត្តាហានិភ័យសម្រាប់ការវិវត្តនៃជំងឺ atherosclerosis (សូមមើលតារាង) ។
រោគសញ្ញាមេតាប៉ូលីស (Reaven G. ) '
បដិវត្តខាបូនបូលីន
៣៧-៥៧ ៥៧-៧៩ ៨០-១០៨ និង> ១០៩
អាំងស៊ុយលីនប្លាស្មា។ mmol / l
រូបភព។ 3. ការផ្សារភ្ជាប់នៃអត្រាមរណភាពសរសៃឈាមនិងកម្រិតអាំងស៊ុយលីនប្លាស្មា។
តាមក្បួនក្នុងការសាកល្បងគ្លីនិកអេសអិលត្រូវបានកំណត់ដោយប្រយោលដោយកម្រិតអាំងស៊ុយលីននៅក្នុងប្លាស្មាឈាមដោយពិចារណាលើ hyperinsulinemia ស្មើនឹងអ៊ីអ៊ី។ ទន្ទឹមនឹងនេះ។ វិធីសាស្រ្តត្រឹមត្រូវបំផុតសំរាប់ការរាវរក IR គឺការគណនានៃភាពប្រែប្រួលនៃជាលិកាទៅអាំងស៊ុយលីនក្នុងកំឡុងពេលមានការគៀបសង្កត់អរម៉ូនអ៊ីដ្រូសែនឬក្នុងអំឡុងពេលធ្វើតេស្តភាពអត់ធ្មត់នៃជាតិគ្លុយកូស (IV TSH) ។ ទោះយ៉ាងណាក៏ដោយមានការងារតិចតួចណាស់ដែលទំនាក់ទំនងរវាងអ៊ីអ៊ែរ (វាស់ដោយវិធីសាស្ត្រជាក់លាក់) និងហានិភ័យនៃជំងឺសរសៃឈាមបេះដូងត្រូវបានគេសិក្សា។
ការសិក្សា IRAS ដែលទើបបញ្ចប់បានបញ្ចប់ការសិក្សា (អាំងស៊ុយលីនធន់ទ្រាំនឹងជំងឺទឹកនោមផ្អែម) ដែលមានគោលបំណងវាយតម្លៃទំនាក់ទំនងរវាងអាយអេសអេស (ត្រូវបានកំណត់ដោយ iv TSH) និងកត្តាហានិភ័យនៃប្រព័ន្ធសរសៃឈាមបេះដូងចំពោះប្រជាជនដែលមិនមានជំងឺទឹកនោមផ្អែមនិងអ្នកជំងឺទឹកនោមផ្អែម ២ ៦ | ក្នុងនាមជាសញ្ញាសម្គាល់នៃដំបៅសរសៃឈាម atherosclerotic, កម្រាស់ជញ្ជាំងនៃសរសៃឈាម carotid ត្រូវបានវាស់។ ការសិក្សាបានបង្ហាញពីទំនាក់ទំនងច្បាស់លាស់រវាងកំរិត IR និងភាពធ្ងន់ធ្ងរនៃការធាត់ពោះ, ភាពមិនប្រក្រតីនៃប្រព័ន្ឋខ្លាញ់ក្នុងឈាមការធ្វើឱ្យសកម្មនៃប្រព័ន្ធ coagulation និងកម្រាស់ជញ្ជាំងនៃសរសៃឈាម carotid ដូចមនុស្សដែលមិនមានជំងឺទឹកនោមផ្អែម។ និងចំពោះអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ។ ដោយវិធីសាស្រ្តគណនាវាត្រូវបានបង្ហាញថាសម្រាប់អ៊ីយូអេសនីមួយៗចំនួនកំរាស់ជញ្ជាំងនៃសរសៃឈាម carotid កើនឡើងដល់ 30 μm 9) ។
ដោយតួនាទីមិនច្បាស់របស់អាយអេសក្នុងការវិវត្តនៃរោគសាស្ត្រនៃសរសៃឈាមបេះដូងវាអាចត្រូវបានសន្និដ្ឋានថាការលុបបំបាត់ IR នឹងមានឥទ្ធិពលការពារទៅលើការវិវត្តនៃផលវិបាកនៃជំងឺបេះដូងនៅទឹកនោមផ្អែម 2 ។
រហូតមកដល់ពេលថ្មីៗនេះថ្នាំតែមួយគត់ដែលមានគោលបំណងកាត់បន្ថយ IR (ជាចម្បងជាលិកាថ្លើម) គឺ metformin ពីក្រុម bigu-anide ។ ទោះយ៉ាងណានៅចុងទសវត្សទី ៩០ ក្រុមថ្នាំថ្មីមួយបានលេចចេញដែលអាចកាត់បន្ថយ IR នៃសាច់ដុំនិងជាលិកា adipose - thiazolidinediones (glitazones) ។ ថ្នាំទាំងនេះដើរតួជាអ្នកទទួលកោសិការកោសិកា (អ្នកទទួល PPARy) ។ ជាលទ្ធផលការបង្ហាញនៃហ្សែនដែលទទួលខុសត្រូវចំពោះការរំលាយអាហារគ្លុយកូសនិងលីពីតត្រូវបានកើនឡើងនៅក្នុងគោលដៅស៊ីអេសអេច។ ជាពិសេសសកម្មភាពរបស់អ្នកដឹកជញ្ជូនគ្លុយកូសនៅក្នុងជាលិកា (GLUT-1 និង GLUT-4) កើនឡើង។ គ្លូកូកូស៊ីននីកូលលីនហ្វីលីននិងអង់ស៊ីមផ្សេងទៀត។ បច្ចុប្បន្ននេះថ្នាំចំនួនពីរពីក្រុមនេះត្រូវបានចុះបញ្ជីហើយត្រូវបានប្រើប្រាស់យ៉ាងសកម្មក្នុងការព្យាបាលអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ គឺ pi-oglitazone (Actos) និង rosiglitazone (Avandia) ។ សំណួរគឺថាតើថ្នាំទាំងនេះអាចមានឥទ្ធិពល prophylactic លើការវិវត្តនៃជំងឺសរសៃឈាមបេះដូងចំពោះជំងឺទឹកនោមផ្អែមប្រភេទទី 2 - នៅតែបើកចំហ។ ចម្លើយនឹងតម្រូវឱ្យមានការសាកល្បងព្យាបាលស្របតាមវិធានទាំងអស់នៃថ្នាំដែលមានមូលដ្ឋានលើភ័ស្តុតាង។
ក្នុងឆ្នាំ ២០០២ ការស្រាវជ្រាវថ្មីមួយដែលត្រូវបានគ្រប់គ្រងដោយអន្តរជាតិគឺ DREAM ត្រូវបានបង្កើតឡើងដែលមានគោលបំណងដើម្បីវាយតម្លៃពីប្រសិទ្ធភាពការពាររបស់រ៉ូស្កាលីសហ្សូនចំពោះអ្នកជំងឺដែលមានការអត់ឱនចំពោះជាតិគ្លុយកូសទាក់ទងនឹងហានិភ័យនៃការវិវត្តទៅជាជំងឺទឹកនោមផ្អែមប្រភេទ ២ និងជំងឺសរសៃឈាមបេះដូង។ លទ្ធផលត្រូវបានគ្រោងនឹងវាយតម្លៃបន្ទាប់ពីការព្យាបាលរយៈពេល ៥ ឆ្នាំ។
លក្ខណៈពិសេសនៃរោគសាស្ត្រនៃប្រព័ន្ធសរសៃឈាមបេះដូងក្នុងទឹកនោមផ្អែម
ជំងឺទឹកនោមផ្អែមបន្សល់ទុកស្លាកសញ្ញារបស់វានៅលើវគ្គសិក្សានៃជម្ងឺសរសៃឈាមបេះដូងធ្វើឱ្យស្មុគស្មាញដល់ការធ្វើរោគវិនិច្ឆ័យនិងការព្យាបាល។ លក្ខណៈពិសេសនៃផ្នែករោគសាស្ត្រនៃជំងឺទឹកនោមផ្អែមប្រភេទ ២ គឺ៖
ភាពញឹកញាប់នៃការវិវឌ្ឍន៍នៃជំងឺសរសៃឈាមបេះដូងចំពោះមនុស្សទាំងពីរភេទ៖ មានជំងឺទឹកនោមផ្អែមស្ត្រីបាត់បង់ការការពារធម្មជាតិពីការវិវត្តនៃជំងឺសរសៃឈាមបេះដូង៖
ភាពញឹកញាប់ខ្ពស់នៃទំរង់មិនគ្រប់គ្រាន់នៃជំងឺខ្សោយសរសៃឈាមរ៉ាំរ៉ៃនិងស្រួចស្រាវដែលបណ្តាលអោយមានហានិភ័យខ្ពស់នៃការស្លាប់ភ្លាមៗ។ មូលហេតុនៃទំរង់ដែលមិនឈឺចាប់នៃការរលាកសាច់ដុំបេះដូងត្រូវបានគេចាត់ទុកថាជាការរំលោភលើផ្នែកខាងក្នុងនៃសាច់ដុំបេះដូងដោយសារតែការវិវត្តនៃជំងឺទឹកនោមផ្អែមជំងឺសរសៃប្រសាទ។
ភាពញឹកញាប់ខ្ពស់នៃផលវិបាកក្រោយឆ្លងទន្លេ៖ ការគាំងបេះដូង, ការគាំងបេះដូងស្ទះ, ការស្ទះសរសៃឈាមបេះដូង,
អត្រាមរណភាពក្រោយឆ្លងទន្លេខ្ពស់៖
ប្រសិទ្ធភាពទាបនៃថ្នាំ nitro ក្នុងការព្យាបាលជំងឺបេះដូង។
ការលំបាកក្នុងការធ្វើរោគវិនិច្ឆ័យជំងឺសរសៃឈាមបេះដូងចំពោះជំងឺទឹកនោមផ្អែមបង្ហាញពីតម្រូវការនៃការតាមដានសកម្មនៃជំងឺបេះដូងចំពោះអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ២ នៅក្នុងក្រុមដែលមានហានិភ័យខ្ពស់សូម្បីតែអវត្ដមាននៃរោគសញ្ញា។ ការធ្វើរោគវិនិច្ឆ័យជំងឺបេះដូងគួរតែផ្អែកលើវិធីពិនិត្យដូចខាងក្រោម។
វិធីសាស្រ្តដែលចាំបាច់: ECG នៅពេលសម្រាកនិងក្រោយពេលធ្វើលំហាត់ប្រាណ: កាំរស្មីអ៊ិចទ្រូង (ដើម្បីកំណត់ទំហំបេះដូង) ។
វិធីសាស្រ្តបន្ថែម (នៅក្នុងមន្ទីរពេទ្យដែលមានបេះដូងនិងបំពាក់): ការត្រួតពិនិត្យ Holter ECG: ការធ្វើលំហាត់ប្រាណតាមកង់, អេកូក្រាឌី, ភាពតានតឹងផ្នែកអេកូក្រូតូស, សរសៃឈាមបេះដូង, សរសៃឈាមបេះដូង, សរសៃឈាមបេះដូង, សរសៃឈាមខួរក្បាល។
គោលការណ៍នៃការព្យាបាលជំងឺបេះដូង - សរសៃឈាមចំពោះអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២
គោលការណ៍នៃការព្យាបាលជំងឺសរសៃឈាមបេះដូងចំពោះជំងឺទឹកនោមផ្អែមប្រភេទទី ២ គឺផ្អែកលើការកែកត្តាហានិភ័យជាក់លាក់និងមិនជាក់លាក់៖ ជំងឺលើសឈាមនិងភាពធន់នឹងអាំងស៊ុយលីន, លើសឈាមសរសៃឈាម, ជំងឺខ្វះឈាមក្រហម។ ភាពមិនប្រក្រតីនៃប្រព័ន្ធ coagulation ។ សមាសធាតុចាំបាច់ក្នុងការព្យាបាលជំងឺអេស។ អាយ។ អេសនិងការការពារជំងឺស្ទះសរសៃឈាមគឺការប្រើថ្នាំអាស្ពីរីនក្នុងកំរិតតូច។ ប្រសិនបើការព្យាបាលដោយថ្នាំមិនមានប្រសិទ្ធភាពការព្យាបាលដោយការវះកាត់នៃជំងឺសរសៃឈាមបេះដូងត្រូវបានគេណែនាំឱ្យប្រើ - ការដាក់កន្លែងដាច់សរសៃឈាមខួរក្បាលការដាច់សរសៃឈាមខួរក្បាល។
ការព្យាបាលប្រកបដោយប្រសិទ្ធភាពនៃជំងឺសរសៃឈាមបេះដូងចំពោះជំងឺទឹកនោមផ្អែមគឺអាចធ្វើទៅបានលុះត្រាតែមានការគ្រប់គ្រងរួមនៃកត្តាហានិភ័យទាំងអស់។ យោងទៅតាម“ ស្តង់ដារជាតិសម្រាប់ការថែទាំអ្នកជំងឺទឹកនោមផ្អែម” ។ ផ្អែកលើអនុសាសន៍អន្តរជាតិគោលដៅចំបងក្នុងការព្យាបាលអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ គឺស្ថេរភាពនៃការរំលាយអាហារកាបូអ៊ីដ្រាតនិងការថែរក្សាសូចនាករ HbAlc ខ្ញុំមិនអាចរកឃើញអ្វីដែលអ្នកត្រូវការទេ? សាកល្បងសេវាកម្មជ្រើសរើសអក្សរសាស្ត្រ។
អាហារូបត្ថម្ភនិង HLS សម្រាប់ជំងឺទឹកនោមផ្អែម
របៀបរស់នៅដែលមានសុខភាពល្អគឺជាកត្តាសំខាន់ក្នុងការការពារនិងព្យាបាលជំងឺទឹកនោមផ្អែម។
ការផ្លាស់ប្តូររបៀបរស់នៅ៖
- អាចការពារការវិវត្តនៃជំងឺទឹកនោមផ្អែមចំពោះអ្នកដែលមានការកើនឡើងហានិភ័យនៃជំងឺទឹកនោមផ្អែមប្រភេទទី ២
- កាត់បន្ថយហានិភ័យនៃផលវិបាកជំងឺទឹកនោមផ្អែមចំពោះអ្នកជំងឺទឹកនោមផ្អែម។
នៅក្នុងរបបអាហារគួរតែមានៈ
- ផ្លែឈើបន្លែ
- ធញ្ញជាតិទាំងមូល
- ប្រភពប្រូតេអ៊ីនមានជាតិខ្លាញ់ទាប (សាច់មានជាតិខ្លាញ់ទាប) ។
- ជាតិសរសៃចំណីអាហារ។
អ្នកជំងឺត្រូវរកវិធីដែលអាចទទួលយកបានដើម្បីបង្កើនសកម្មភាពរាងកាយ។ ផ្សំលំហាត់ប្រាណនិងភាពធន់ទ្រាំទៅនឹងរាងពងក្រពើ។

ខិតខំប្រឹងប្រែងដើម្បីផ្តាច់ការជក់បារីដែលបង្កើនហានិភ័យទ្វេដងនៃជំងឺបេះដូងនិងការស្លាប់មុនអាយុ។
ហានិភ័យនៃសរសៃឈាមបេះដូង
ជាមួយនឹងការចាប់ផ្តើមនៃជំងឺទឹកនោមផ្អែមដំបូងអ្នកជំងឺមានផលវិបាកកាន់តែច្រើន។ វត្តមានទាំងជំងឺសរសៃឈាមបេះដូងនិងទឹកនោមផ្អែមបង្កើនហានិភ័យសរសៃឈាមយ៉ាងខ្លាំងនិងកាត់បន្ថយអាយុជីវិត។
ប្រសិនបើជំងឺទឹកនោមផ្អែមត្រូវបានគេរកឃើញចំពោះមនុស្សដែលមានអាយុក្រោម 40 ឆ្នាំ, ថ្នាំ Statins ត្រូវបានណែនាំអោយបន្ថយកូលេស្តេរ៉ុល។ នេះអនុញ្ញាតឱ្យអ្នកពន្យារពេលហានិភ័យសរសៃឈាមខ្ពស់។
ចំពោះអ្នកជំងឺដែលមានអាយុ ៤០-៥០ ឆ្នាំ, ថ្នាំ Statins មិនអាចត្រូវបានចេញវេជ្ជបញ្ជាតែក្នុងករណីកម្រយោងទៅតាមការសម្រេចចិត្តរបស់វេជ្ជបណ្ឌិតក្នុងករណីមានហានិភ័យទាប ១០ ឆ្នាំ (អ្នកមិនជក់បារី, មានសម្ពាធឈាមនិងខ្លាញ់ក្នុងឈាមធម្មតា) ។
ការគ្រប់គ្រងជាតិស្ករក្នុងឈាម
UKPDS (ការសិក្សាអំពីជំងឺទឹកនោមផ្អែមអនាគតរបស់ចក្រភពអង់គ្លេស) បានបង្ហាញពីសារៈសំខាន់នៃការត្រួតពិនិត្យដោយប្រុងប្រយ័ត្ននូវកម្រិតជាតិស្ករក្នុងឈាម (សារៈសំខាន់នៃការរក្សាកម្រិតជាតិស្ករក្នុងកំរិតល្អបំផុត) ។ ថ្នាំសំខាន់គឺ metforminចាប់តាំងពីវាមានមូលដ្ឋានភស្តុតាងធំបំផុត។

ការសិក្សាផ្សេងទៀតបានរកឃើញថាគោលដៅជាតិស្ករក្នុងឈាមមិនគួរតឹងរឹងចំពោះអ្នកជំងឺវ័យចំណាស់ដែលមានជំងឺទឹកនោមផ្អែមដែលមានជំងឺទឹកនោមផ្អែមរយៈពេលវែងនិងមានវត្តមាននៃជំងឺសរសៃឈាមបេះដូងនោះទេព្រោះបញ្ហានេះអាចបង្កើនអត្រាស្លាប់ដោយសារជំងឺសរសៃឈាមបេះដូង។
ថ្នាំថ្មី empagliflozin (យីហោ Jardins) ដែលបានដាក់លក់នៅលើទីផ្សារក្នុងឆ្នាំ ២០១៤ ត្រូវបានប្រើដើម្បីព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ។ ថ្នាំនេះបានបន្ថយកម្រិត HbA1c (អេម៉ូក្លូប៊ីនគ្លីសេរីន) ជាមធ្យម ០,៤%, ទំងន់រាងកាយ ២,៥ គីឡូក្រាមនិងសម្ពាធឈាម ៤ ម។ ម។ អេ។ អិល។ សិល្បៈ។ Empagliflozin រារាំងការទទួលជាតិគ្លុយកូសឡើងវិញនៅក្នុងបំពង់ទឹកនោមពីទឹកនោមបឋម។ ដូច្នេះ empagliflozin ជួយបង្កើនការបញ្ចេញជាតិគ្លុយកូសក្នុងទឹកនោម។ ការសិក្សាបង្ហាញថា empagliflozin កាត់បន្ថយអត្រាមរណភាពសរសៃឈាមត្រឹម ៣៨% និងអត្រាមរណភាពសរុប ៣២ ភាគរយដូច្នេះនៅពេលអ្នកជំងឺរួមផ្សំជំងឺទឹកនោមផ្អែមនិងជំងឺបេះដូង - សរសៃឈាមត្រូវបានណែនាំអោយចាប់ផ្តើមព្យាបាលឱ្យបានឆាប់។ empagliflozin។ យន្ដការពិតប្រាកដសម្រាប់ការកាត់បន្ថយអត្រាស្លាប់ទូទៅដោយថ្នាំនេះនៅតែកំពុងត្រូវបានសិក្សា។
ចាប់តាំងពីឆ្នាំ ២០១៤ ថ្នាំមួយទៀតរបស់ក្រុមនេះមាននៅលើទីផ្សារខាងលិចដែលជួយបង្កើនការបញ្ចេញជាតិស្ករនៅក្នុងទឹកនោម។ dapagliflozin (ឈ្មោះពាណិជ្ជកម្ម Forsiga, Forxiga) ។ វាក៏បង្ហាញពីលទ្ធផលលើកទឹកចិត្តផងដែរ។

កំណត់សំគាល់របស់អ្នកនិពន្ធគេហទំព័រ។ គិតត្រឹមថ្ងៃទី ១៦ ខែសីហាឆ្នាំ ២០១៨ នៅតាមឱសថស្ថាននានាក្នុងប្រទេសរុស្ស៊ីចាឌីននិងហ្វុហ្គីត្រូវបានលក់ (តម្លៃ ២៥០០-២៩០០ រូប្លិ៍) ក៏ដូចជាអ៊ីណូកូណា (canagliflozin) មានតែចាឌីនប៉ុណ្ណោះដែលត្រូវបានលក់នៅបេឡារុស្ស។
ការគ្រប់គ្រងសម្ពាធឈាម
ចំពោះអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ការលើសឈាមគឺកើតមានច្រើនជាងមនុស្សទូទៅ។
ជាមួយនឹងជំងឺទឹកនោមផ្អែមគួរតែមានការត្រួតពិនិត្យយ៉ាងតឹងរឹងមិនត្រឹមតែកម្រិតជាតិគ្លុយកូសប៉ុណ្ណោះទេប៉ុន្តែថែមទាំងកម្រិតនៃសម្ពាធឈាមជាមួយនឹងកូលេស្តេរ៉ុលផងដែរ។ ក្នុងករណីទាំងអស់វាចាំបាច់ដើម្បីសម្រេចបាននូវតម្លៃសម្ពាធឈាមគោលដៅដោយមិនគិតពីហានិភ័យនៃសរសៃឈាមបេះដូង៖
- ឈានដល់សម្ពាធឈាមខ្ពស់ ក្រោម ១៤០ mmHg សិល្បៈ។ កាត់បន្ថយអត្រាស្លាប់ទូទៅនិងហានិភ័យនៃផលវិបាកទាំងអស់
- ឈានដល់សម្ពាធឈាមខ្ពស់ ក្រោម ១៣០ mmHg សិល្បៈ។ កាត់បន្ថយហានិភ័យនៃការវិវត្តទៅជាប្រូតេអ៊ីនururia (ប្រូតេអ៊ីននៅក្នុងទឹកនោម), ការវិវត្តទៅជាជំងឺខ្សោយសរសៃឈាមខួរក្បាលនិងជំងឺដាច់សរសៃឈាមខួរក្បាលប៉ុន្តែមិនប៉ះពាល់ដល់អត្រាមរណភាពជាទូទៅទេដោយសារតែការកើនឡើងនៃភាពស្មុគស្មាញនៃផលវិបាកដែលបណ្តាលមកពីសម្ពាធឈាមទាប។ ដូច្នេះចំពោះមនុស្សដែលមានអាយុលើសពី ៨០ ឆ្នាំសម្ពាធឈាមឡើងខ្ពស់ត្រូវបានអនុញ្ញាតរហូតដល់ ១៥០ ម។ ម។ ហ។ សិល្បៈ, ប្រសិនបើមិនមានបញ្ហាធ្ងន់ធ្ងរជាមួយនឹងតម្រងនោម។
អត្ថប្រយោជន៍នៃការបញ្ចុះសម្ពាធឈាម ជាមួយជំងឺទឹកនោមផ្អែម៖
- ការកាត់បន្ថយហានិភ័យនៃសរសៃឈាមបេះដូង ភាពស្មុគស្មាញជំងឺដាច់សរសៃឈាមខួរក្បាល, ជំងឺខ្សោយបេះដូង,
- ការកាត់បន្ថយហានិភ័យ retinopathies (ការខូចខាតឆ្អឹងខ្នងដែលកើតឡើងទាំងជំងឺលើសឈាមនិងទឹកនោមផ្អែម)
- កាត់បន្ថយហានិភ័យនៃការចាប់ផ្តើមនិងការវិវត្ត albuminuria (ប្រូតេអ៊ីននៅក្នុងទឹកនោម, នេះគឺជាផលវិបាកទូទៅនៃជំងឺទឹកនោមផ្អែម) និងខ្សោយតំរងនោម,
- ធ្លាក់ចុះ ហានិភ័យនៃការស្លាប់ ពីហេតុផលទាំងអស់។
សូមអរគុណ ប្រសិទ្ធិភាពការពារបង្ហាញឱ្យឃើញ ទាក់ទងនឹងតម្រងនោមថ្នាំមួយពីក្រុមណាមួយត្រូវបញ្ចូលក្នុងការព្យាបាលជំងឺលើសឈាមក្នុងសរសៃឈាមទឹកនោមផ្អែម៖
- ACE inhibitors (ការបំលែងអង់ស៊ីម angiotensin-)៖ lisinopril, perindopril និងផ្សេងទៀត
- ថ្នាំទប់ស្កាត់ angiotensin II៖ losartan, candesartan, irbesartan និងផ្សេងទៀត
ការព្យាបាលនៃបញ្ហារំលាយអាហារ lipid
នៅក្នុងវត្តមាននៃជំងឺបេះដូងនិងជំងឺតម្រងនោមរ៉ាំរ៉ៃកម្រិតជាតិខ្លាញ់ក្នុងឈាមចំពោះអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ គួរតែមានភាពតឹងរ៉ឹងជាងមុនដោយសារតែមានហានិភ័យខ្ពស់នៃជំងឺសរសៃឈាមបេះដូង។ ទោះយ៉ាងណាចំពោះអ្នកជំងឺទឹកនោមផ្អែមដែលមានអាយុលើសពី ៨៥ ឆ្នាំការព្យាបាលគួរតែមានការប្រុងប្រយ័ត្នជាងមុន (ដោយសារមិនសូវប្រើថ្នាំ) ព្រោះការប្រើថ្នាំច្រើនអាចជំនួសឱ្យការបង្កើនអាយុកាលបង្កើនហានិភ័យនៃផលរំខានដែលអ្នកជំងឺស្លាប់។
ចំពោះអ្នកជំងឺទឹកនោមផ្អែមបន្ថយហានិភ័យសរសៃឈាមបេះដូងយ៉ាងខ្លាំង Statins ឬការរួមបញ្ចូលគ្នានៃថ្នាំ Statins ជាមួយ ezetimibe។ អ្នករារាំង PCSK9 (evolokumab, ឈ្មោះពាណិជ្ជកម្ម Repat, alirocoumabឈ្មោះពាណិជ្ជកម្ម Praluent) ដែលមានអង្គបដិប្រាណ monoclonal មានតម្លៃទាបបញ្ចុះកូឡេស្តេរ៉ុលអាក្រក់ LDL ប៉ុន្តែវាមិនទាន់ច្បាស់ទេថាតើវាជះឥទ្ធិពលដល់ហានិភ័យទូទៅនៃការស្លាប់ (ការសិក្សាកំពុងបន្តយ៉ាងដូចម្តេច) ។
ជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ត្រូវបានកើនឡើងជាធម្មតា ទ្រីគ្លីសេរីដ (អាស៊ីតខ្លាញ់) ក្នុងឈាមពេលបញ្ចុះកូលេស្តេរ៉ុល HDL (កូលេស្តេរ៉ុលមានប្រយោជន៍) ។ ទោះជាយ៉ាងណាក៏ដោយការតែងតាំងសរសៃដែលធ្វើឱ្យប្រសើរឡើងនូវសូចនាករទាំងពីរបច្ចុប្បន្នមិនត្រូវបានណែនាំទេព្រោះមានភស្តុតាងមិនគ្រប់គ្រាន់នៃអត្ថប្រយោជន៍របស់ពួកគេ។
កាត់បន្ថយហានិភ័យនៃការស្ទះសរសៃឈាម
ចំពោះអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមប្រភេទ ១ និងប្រភេទទី ២ ការកកឈាមក្នុងឈាមកើនឡើង។ យើងត្រូវការការព្យាបាលដោយប្រើថ្នាំសំលាប់មេរោគ (ការថយចុះនៃការកកឈាម) ។
នៅក្នុងវត្តមាននៃជំងឺបេះដូង ischemic ឬ atherosclerosis នៃនាវាខួរក្បាល, ការព្យាបាលដោយប្រើថ្នាំសំលាប់មេរោគ (ភាគច្រើនទទួលយក ថ្នាំអាស្ពីរីន) កាត់បន្ថយហានិភ័យនៃផលវិបាកនៃសរសៃឈាមបេះដូង ២៥% (ទិន្នន័យវិភាគមេតា) ។ ទោះយ៉ាងណាចំពោះអ្នកជំងឺដែលមិនមានជំងឺបេះដូង, ថ្នាំអាស្ពីរីនមិនមានផលប៉ះពាល់ដល់សរសៃឈាមបេះដូងនិងអត្រាមរណភាពទូទៅទេ (ដោយសារតែការហូរឈាមតិចតួចដែលស្មើនឹងផលចំណេញតិចតួចពីអាស្ពីរីនចំពោះអ្នកជំងឺបែបនេះ) ។ ការស្រាវជ្រាវកំពុងបន្ត។
មីក្រូម៉ារីលីនៀរៀ
មីក្រូម៉ារីលីនៀរៀ - ការបញ្ចេញជាតិអាល់កុលពី ៣០ ទៅ ៣០០ មីលីក្រាមជាមួយនឹងទឹកនោមក្នុងមួយថ្ងៃ។ នេះគឺជាសញ្ញានៃ ជំងឺទឹកនោមប្រៃទឹកនោមផ្អែម (ខូចតំរងនោម) ។ ជាធម្មតាការបញ្ចេញជាតិប្រូតេអ៊ីនក្នុងទឹកនោមមិនលើសពី ៣០ មីលីក្រាមក្នុងមួយថ្ងៃ។
Albuminuria (ការបញ្ចេញទឹកនោមជាមួយអាបូរប៊ីនលើសពី ៣០០ មីលីក្រាមក្នុងមួយថ្ងៃ) ច្រើនតែត្រូវបានផ្សំជាមួយគំនិតនេះ ប្រូតេអ៊ីន (ប្រូតេអ៊ីនណាមួយនៅក្នុងទឹកនោម) ព្រោះជាមួយនឹងការកើនឡើងនៃការបញ្ចេញជាតិប្រូតេអ៊ីននៅក្នុងទឹកនោមការជ្រើសរើសរបស់វា (ភាពជាក់លាក់) ត្រូវបានបាត់បង់ (ភាគរយនៃអាល់ប៊ុមថយចុះ) ។ ប្រូតេអ៊ីនគឺជាសូចនាករនៃការខូចខាតតំរងនោមដែលមានស្រាប់។
ចំពោះអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមនិងជំងឺលើសឈាម, សូម្បីតែអាល់មីណូមីរីតិចបំផុតព្យាករណ៍ពីផលវិបាកនៃសរសៃឈាមបេះដូងនាពេលអនាគត។
តើអ្វីទៅជាវិធីល្អបំផុតដើម្បីវាស់អាល់ប៊ុយណឺរីនិងប្រូតេអ៊ីន។
ដើម្បីកំណត់កំហាប់ប្រូតេអ៊ីនក្នុងទឹកនោមវាចាំបាច់ត្រូវប្រមូលទឹកនោមក្នុងរយៈពេល ២៤ ម៉ោងមុន។ ប៉ុន្តែការសិក្សាបានបង្ហាញថាវាពិបាកក្នុងការសំរេចបាននូវលទ្ធផលត្រឹមត្រូវ៖ អ្នកជំងឺដោយសារហេតុផលផ្សេងៗជារឿយៗរំលោភនីតិវិធីក្នុងការប្រមូលទឹកនោមហើយមនុស្សដែលមានសុខភាពល្អមួយចំនួនក៏មានអ្វីដែលគេហៅថាផងដែរ។ ប្រូសេស្តេរ៉ូន (ការហូរចេញប្រូតេអ៊ីនយ៉ាងខ្លាំងក្នុងទឹកនោមនៅពេលប្រធានបទកំពុងឈរ) ។ បញ្ហាមួយបន្ថែមទៀតជាមួយនឹងការធ្វើរោគវិនិច្ឆ័យជំងឺទឹកនោមផ្អែមគឺថានៅក្នុងទឹកនោមប្រមូលផ្តុំមាតិកាប្រូតេអ៊ីនខ្ពស់ហើយនៅក្នុងទឹកនោមដែលពនរ (ឧទាហរណ៍បន្ទាប់ពីទទួលទានផ្លែឪឡឹក) វាទាបជាង។
ឥឡូវសូមណែនាំឱ្យវាស់ទឹកនោម សមាមាត្ររវាងប្រូតេអ៊ីននិង creatinine នៅក្នុងទឹកនោមឈ្មោះអង់គ្លេសគឺ UPC (ប្រូតេអ៊ីនទឹកនោម៖ សមាមាត្រ Creatinine) ។ UPC មិនដែលពឹងផ្អែកលើបរិមាណនិងកំហាប់ / រំលាយទឹកនោមទេ។ វាជាការល្អបំផុតដើម្បីវាស់សមាមាត្រនៃជាតិប្រូតេអ៊ីន / អរឌីននីនក្នុងទឹកនោមដោយផ្នែកជាមធ្យមនៃទឹកនោមពេលព្រឹកក្នុងករណីនេះប្រូតេអ៊ីនដែលអាចធ្វើទៅបាននឹងមិនអាចប៉ះពាល់ដល់លទ្ធផលបានទេ។ ប្រសិនបើទឹកនោមពេលព្រឹកដំបូងមិនមានទេនោះវាត្រូវបានអនុញ្ញាតឱ្យវាស់សម្រាប់ផ្នែកណាមួយនៃទឹកនោម។
ត្រូវបានបង្ហាញឱ្យឃើញ ទំនាក់ទំនងផ្ទាល់ រវាងសរសៃឈាមបេះដូង / មរណភាពសរុបនិងសមាមាត្រនៃប្រូតេអ៊ីន / អរឌីននីនក្នុងទឹកនោម។
ប្រូតេអីុនទឹកនោម / ដេឌីននីន (UPC) ប្រហាក់ប្រហែល៖
- ក្រោម ១០ មីលីក្រាម / ក្រាម, ឧ។ តិចជាង ១០ មីលីក្រាមនៃប្រូតេអ៊ីនក្នុង ១ ក្រាមនៃ creatinine (ក្រោម ១ មីលីក្រាម / មីល្លីម) - ល្អប្រសើរបំផុតធម្មតាសម្រាប់យុវវ័យ។
- ក្រោម ៣០ មីលីក្រាម / ក្រាម (ក្រោម ៣ មីលីក្រាម / មីល្លីម) - បទដ្ឋានសម្រាប់មនុស្សគ្រប់គ្នា
- ៣០-៣០០ មីលីក្រាម / ក្រាម (៣-៣០ មីលីក្រាម / មិល្លីល) - មីក្រូសារជាតិប៊ីរីយ៉ា (ការកើនឡើងល្មម)
- ច្រើនជាង 300 មីលីក្រាម / ក្រាម - ម៉ាក្រូក្រូឡូលីនធ្យារី, អាល់ប៊ុយណូរៀ, ជាតិប្រូតេអ៊ីន ("ការកើនឡើងយ៉ាងខ្លាំង") ។
អ្នកជំងឺដែលមាន microalbuminuria គួរតែត្រូវបានចេញវេជ្ជបញ្ជាឱ្យប្រើថ្នាំ ACE inhibitor (perindopril, lisinopril et al ។ ) ឬថ្នាំទប់ស្កាត់ angiotensin II (losartan, candesartan ល។ ) អ្វីក៏ដោយ ពីកម្រិតដំបូងនៃសម្ពាធឈាម។
រឿងសំខាន់ក្នុងការព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទទី ២
- សមាសធាតុសំខាន់ៗនៃការព្យាបាល៖
- ការផ្លាស់ប្តូររបៀបរស់នៅ +
- ការផ្លាស់ប្តូរអាហារូបត្ថម្ភរយៈពេលវែង +
- បង្កើនសកម្មភាពរាងកាយ +
- ការគ្រប់គ្រងទំងន់រាងកាយ។
- ខ្លាំង ការគ្រប់គ្រងជាតិគ្លុយកូស ជាមួយនឹងជំងឺទឹកនោមផ្អែមកាត់បន្ថយហានិភ័យនៃផលវិបាកនៃសរសៃឈាម។ ទោះយ៉ាងណាការគ្រប់គ្រងគួរតែមានភាពតឹងរ៉ឹងជាងចំពោះមនុស្សវ័យចំណាស់ដែលខ្សោយនិងឈឺធ្ងន់ធ្ងរ។
- គោលដៅ BP ក្រោម ១៤០ ម។ ម ហ។ សិល្បៈ។ កាត់បន្ថយហានិភ័យនៃផលវិបាកនៃសរសៃឈាម។ ចំពោះអ្នកជំងឺខ្លះវាចាំបាច់ក្នុងការតស៊ូដើម្បីសម្ពាធឈាមទាបជាង ១៣០ មីលីម៉ែតហឺតដែលជួយកាត់បន្ថយហានិភ័យបន្ថែមទៀត ជំងឺដាច់សរសៃឈាមខួរក្បាលរីទីនហ្វីណានិងអាល់ប៊ុម.
- អ្នកជំងឺទឹកនោមផ្អែមដែលមានអាយុលើសពី ៤០ ឆ្នាំត្រូវបានគេណែនាំអោយប្រើ Statins ដើម្បីកាត់បន្ថយហានិភ័យនៃជំងឺសរសៃឈាមបេះដូង។ នៅក្នុងវត្តមាននៃកត្តាហានិភ័យជាច្រើនថ្នាំ Statins ត្រូវបានចេញវេជ្ជបញ្ជាសម្រាប់អ្នកជំងឺដែលមានអាយុតិចជាង 40 ឆ្នាំ។
- អ្នកហាមឃាត់អ្នកបញ្ជូនគ្លុយកូសដែលពឹងផ្អែកលើសូដ្យូមប្រភេទទី ២ (empagliflozin កាត់បន្ថយអត្រាស្លាប់និងសរសៃឈាមសរុបដោយមិនមានផលប៉ះពាល់ធ្ងន់ធ្ងរ។ ត្រូវបានណែនាំសម្រាប់ប្រើចំពោះអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ដែលមានជំងឺសរសៃឈាមបេះដូង។
លក្ខណៈពិសេសនៃការព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទទី ១
ជំងឺទឹកនោមផ្អែមប្រភេទ ១ មានការវិវឌ្ឍន៍ដោយសារកង្វះអ័រម៉ូនសំងាត់ អាំងស៊ុយលីនដែលបណ្តាលមកពីការស្លាប់នៃកោសិកាលំពែងដែលត្រូវគ្នាដោយសារតែការរលាកអូតូអ៊ុយមីន។ អាយុជាមធ្យមនៅពេលចាប់ផ្តើមនៃជំងឺទឹកនោមផ្អែមប្រភេទ ១ គឺ ១៤ ឆ្នាំទោះបីជាវាអាចកើតឡើងនៅអាយុណាមួយក៏ដោយរួមទាំងចំពោះមនុស្សពេញវ័យផងដែរ (សូមមើលជំងឺទឹកនោមផ្អែមអូតូអ៊ុយមីនចំពោះមនុស្សពេញវ័យ) ។
ជំងឺទឹកនោមផ្អែមប្រភេទទី ១ បង្កើនហានិភ័យនៃជំងឺសរសៃឈាមបេះដូងដល់ទៅ ២,៣ ដងចំពោះបុរសនិង ៣ ដងចំពោះស្ត្រី។ ចំពោះអ្នកជំងឺដែលមានការត្រួតពិនិត្យកម្រិតជាតិស្ករមិនបានល្អ (កម្រិតជាតិអេម៉ូក្លូប៊ីនលើស ៩,៧%), គ្រោះថ្នាក់សរសៃឈាមបេះដូងខ្ពស់ជាង ១០ ដង។ ហានិភ័យខ្ពស់បំផុតនៃការស្លាប់ត្រូវបានគេសង្កេតឃើញ ជំងឺទឹកនោមប្រៃទឹកនោមផ្អែម (ការខូចខាតតម្រងនោម) ការឆ្លុះឆ្អឹងខ្នងរីកសាយ (ដំបៅឆ្អឹងទឹកនោមផ្អែមដំណាក់កាលចុងក្រោយ) និង ជំងឺសរសៃប្រសាទស្វ័យប្រវត្តិកម្ម (ការបំផ្លាញប្រព័ន្ធសរសៃប្រសាទស្វយ័ត) ក៏បង្កើនហានិភ័យផងដែរ។
ការសិក្សារយៈពេលវែងនៃឌី។ ស៊ី។ ធី។ (ការត្រួតពិនិត្យទឹកនោមផ្អែមនិងផលវិបាកនៃជំងឺទឹកនោមផ្អែម) បានបង្ហាញថាជាមួយនឹងការត្រួតពិនិត្យកម្រិតជាតិគ្លុយកូសក្នុងទឹកនោមផ្អែមប្រភេទទី ១ យ៉ាងប្រុងប្រយ័ត្នអត្រាមរណភាពពីបុព្វហេតុទាំងអស់ត្រូវបានកាត់បន្ថយ។ តម្លៃគោលដៅនៃអេម៉ូក្លូប៊ីនគ្លីកូក្លូប៊ីន (HbA1c) សម្រាប់ការព្យាបាលរយៈពេលវែងគឺ ពី ៦.៥ ទៅ ៧.៥%.
ការសិក្សារបស់អ្នកព្យាបាលការព្យាបាលដោយកូឡេស្តេរ៉ុលបានបង្ហាញថាការប្រើថ្នាំ Statins ដើម្បីបន្ថយកម្រិតជាតិខ្លាញ់ក្នុងឈាមគឺមានប្រសិទ្ធភាពដូចគ្នាទាំងជំងឺទឹកនោមផ្អែមប្រភេទទី ១ និងជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ។
Statins ជាមួយនឹងជំងឺទឹកនោមផ្អែមប្រភេទ ១ ខាងក្រោមនេះគួរតែត្រូវបានចេញវេជ្ជបញ្ជា៖
- អ្នកជំងឺទាំងអស់ដែលមានអាយុលើសពី ៤០ ឆ្នាំ (ករណីលើកលែងអាចត្រូវបានធ្វើឡើងសម្រាប់តែអ្នកជំងឺដែលមានប្រវត្តិទឹកនោមផ្អែមខ្លីនិងអវត្តមាននៃកត្តាហានិភ័យប៉ុណ្ណោះ)
- អ្នកជំងឺដែលមានអាយុតិចជាង ៤០ ឆ្នាំប្រសិនបើពួកគេបានប៉ះពាល់ដល់សរីរាង្គគោលដៅ (ជំងឺសរសៃប្រសាទ, ជំងឺឆ្អឹងខ្នង, ជំងឺសរសៃប្រសាទ) ឬមានកត្តាហានិភ័យជាច្រើន។
នៅក្នុងទឹកនោមផ្អែមប្រភេទទី ១ គោលដៅនៃសម្ពាធឈាមគឺ ១៣០/៨០ ម ហ។ សិល្បៈ។ ការប្រើប្រដាប់ទប់ ACE ឬឧបករណ៍ទប់អេកូទីនស៊ីន - II ដែលទប់ស្កាត់ការបរាជ័យនៃនាវាតូចៗគឺមានប្រសិទ្ធភាពជាពិសេស។ តម្លៃសម្ពាធឈាមតឹងរ៉ឹងជាង (១២០ / ៧៥-៨០ មីលីក្រាមហឺត) ត្រូវបានណែនាំសម្រាប់អ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមប្រភេទ ១ ក្រោម ៤០ ឆ្នាំដែលមាន microalbuminuria។ ក្នុងវ័យចំណាស់ (អាយុ ៦៥-៧៥ ឆ្នាំ) កម្រិតសម្ពាធឈាមគោលដៅប្រហែលជាមិនសូវតឹង (លើសពី ១៤០ មីលីម៉ែតហឺត) ដើម្បីចៀសវាងផលប៉ះពាល់។
- កំរិតជាតិអេម៉ូក្លូប៊ីន (HbA1c) ដែលត្រូវបានណែនាំអោយប្រើសម្រាប់ជំងឺទឹកនោមផ្អែម - ពី ៦.៥ ដល់ ៧.៥%,
- សម្រាប់អ្នកជំងឺភាគច្រើនសម្ពាធឈាមគោលដៅគឺ 130/80 mmHg សិល្បៈ។ (បទដ្ឋានតឹងរឹងគឺចាំបាច់សម្រាប់អ្នកជំងឺដែលមានអាយុតិចជាង ៤០ ឆ្នាំដែលមានកត្តាហានិភ័យនិងមិនសូវតឹងរឹងចំពោះមនុស្សវ័យចំណាស់) ។
ស្ថានភាពនៃរាងកាយនៅក្នុងវត្តមាននៃជំងឺទឹកនោមផ្អែម
ការធ្វើចលនានៃជាតិគ្លុយកូសក្នុងឈាមហួសសរសៃឈាមតាមរយៈសរសៃឈាមធ្វើអោយមានការបរាជ័យ។
បញ្ហាសុខភាពជាក់ស្តែងបំផុតសម្រាប់អ្នកជំងឺទឹកនោមផ្អែមគឺ៖

- រីទីផតថល។ មុខងារចក្ខុវិស័យខ្សោយ។ ដំណើរការនេះអាចទាក់ទងទៅនឹងភាពងាយរងគ្រោះនៃសរសៃឈាមនៅក្នុងរីទីណានៃគ្រាប់ភ្នែក។
- ជំងឺនៃប្រព័ន្ធ excretory នេះ។ ពួកគេក៏អាចបណ្តាលមកពីការពិតដែលថាសរីរាង្គទាំងនេះត្រូវបានជ្រាបចូលដោយសរសៃឈាមមួយចំនួនធំ។ ហើយចាប់តាំងពីពួកគេតូចណាស់ហើយត្រូវបានកំណត់លក្ខណៈដោយភាពផុយស្រួយកើនឡើងបន្ទាប់មកស្របទៅតាមពួកគេទទួលរងនូវការលំបាកដំបូង។
- ជើងទឹកនោមផ្អែម. បាតុភូតនេះគឺជាចរិតលក្ខណៈរបស់អ្នកជំងឺទាំងអស់ដែលមានជំងឺទឹកនោមផ្អែមហើយត្រូវបានសម្គាល់ដោយការរំខាននៃចរន្តឈាមជាចម្បងនៅផ្នែកខាងក្រោមដែលបណ្តាលឱ្យមានដំណើរការជាប់គាំងផ្សេងៗ។ ជាលទ្ធផលនៃបញ្ហានេះរោគហឺតអាចលេចឡើង (necrosis នៃជាលិកានៃរាងកាយមនុស្សដែលលើសពីនេះទៀតក៏ត្រូវបានអមដោយការរលួយផងដែរ)
- microangiopathy ។ ជម្ងឺនេះអាចប៉ះពាល់ដល់សរសៃឈាមដែលមានទីតាំងនៅជុំវិញបេះដូងនិងចិញ្ចឹមវាដោយអុកស៊ីសែន។
ហេតុអ្វីបានជាទឹកនោមផ្អែមធ្វើឱ្យមានជំងឺនៃប្រព័ន្ធសរសៃឈាមបេះដូង?




ចាប់តាំងពីជំងឺទឹកនោមផ្អែមគឺជាជំងឺ endocrine វាមានឥទ្ធិពលយ៉ាងខ្លាំងទៅលើដំណើរការមេតាប៉ូលីសផ្សេងៗដែលកើតឡើងនៅក្នុងខ្លួន។
អសមត្ថភាពក្នុងការទទួលបានថាមពលដ៏សំខាន់ពីអាហារចូលមកបង្ខំឱ្យរាងកាយបង្កើតឡើងវិញនិងយកអ្វីគ្រប់យ៉ាងដែលអ្នកត្រូវការពីបម្រុងទុកនៃប្រូតេអ៊ីននិងខ្លាញ់។ ជំងឺមេតាប៉ូលីសដ៏គ្រោះថ្នាក់មួយប៉ះពាល់ដល់បេះដូង។
សាច់ដុំបេះដូងផ្តល់សំណងដល់ការខ្វះខាតថាមពលដែលផ្គត់ផ្គង់ដោយគ្លុយកូសដោយប្រើអាស៊ីតខ្លាញ់ដែលគេហៅថា - សមាសធាតុអុកស៊ីតកម្មកកកុញនៅក្នុងកោសិកានៃរាងកាយដែលជះឥទ្ធិពលដល់រចនាសម្ព័ន្ធសាច់ដុំ។ ជាមួយនឹងការប៉ះពាល់ទៀងទាត់និងយូររបស់ពួកគេរោគវិទ្យាគឺជំងឺទឹកនោមផ្អែម។ ជំងឺនេះជះឥទ្ធិពលអវិជ្ជមានដល់ដំណើរការនៃសាច់ដុំបេះដូងដែលត្រូវបានឆ្លុះបញ្ចាំងជាចម្បងនៅក្នុងការរំខានចង្វាក់ - ជំងឺបេះដូង atrial fibrillation កើតឡើង។
ជំងឺរយៈពេលវែងដែលគេហៅថាជំងឺទឹកនោមផ្អែមអាចនាំឱ្យមានការវិវត្តនៃរោគសាស្ត្រដែលមានគ្រោះថ្នាក់ដូចគ្នា - ជំងឺទឹកនោមផ្អែមជំងឺបេះដូងស្វ័យប្រវត្តិ។ ការប្រមូលផ្តុំជាតិគ្លុយកូសខ្ពស់នៅក្នុងប្លាស្មាឈាមអាចបណ្តាលឱ្យខូចខាតដល់សរសៃប្រសាទ myocardial ។ រឿងដំបូងដែលគាបសង្កត់លើដំណើរការនៃប្រព័ន្ធប៉ារ៉ាស៊ីតដែលទទួលខុសត្រូវចំពោះការថយចុះអត្រាចង្វាក់បេះដូងក្នុងទឹកនោមផ្អែម។

ជាលទ្ធផលនៃការថយចុះអត្រាចង្វាក់បេះដូងរោគសញ្ញាខាងក្រោមលេចឡើង៖
- ការរំខានចង្វាក់, តេតាគ្រីស៊ីយ៉ានិងជំងឺទឹកនោមផ្អែម - បាតុភូតដែលតែងតែកើតឡើងជាមួយគ្នា
- ដំណើរការនៃការដកដង្ហើមមិនប៉ះពាល់ដល់ភាពញឹកញាប់នៃការកន្ត្រាក់បេះដូងនិងសូម្បីតែដង្ហើមពេញលេញចំពោះអ្នកជំងឺចង្វាក់ក៏មិនចុះខ្សោយដែរ។
ជាមួយនឹងការវិវត្តបន្ថែមទៀតនៃរោគសាស្ត្រនៅក្នុងបេះដូងការបញ្ចប់សរសៃប្រសាទដែលមានទំនួលខុសត្រូវដែលទទួលខុសត្រូវក្នុងការបង្កើនប្រេកង់ចង្វាក់ក៏ទទួលរងផងដែរ។
សម្រាប់ការវិវត្តនៃរោគសាស្ត្របេះដូងរោគសញ្ញានៃសម្ពាធឈាមទាបគឺជាលក្ខណៈ:

- ចំណុចខ្មៅនៅចំពោះមុខភ្នែកខ្ញុំ
- ភាពទន់ខ្សោយទូទៅ
- ភាពងងឹតនៅក្នុងភ្នែក
- វិលមុខភ្លាមៗ។
តាមក្បួនមួយជំងឺសរសៃប្រសាទស្វ័យភាពទឹកនោមផ្អែមផ្លាស់ប្តូរយ៉ាងខ្លាំងនូវរូបភាពទូទៅនៃដំណើរនៃការស្ទះសរសៃឈាមបេះដូង។
ឧទាហរណ៍អ្នកជំងឺអាចនឹងមិនមានអារម្មណ៍ឈឺក្រពះនិងឈឺទ្រូងអំឡុងពេលវិវត្តនៃជំងឺសរសៃឈាមបេះដូងនៅជំងឺទឹកនោមផ្អែម។ គាត់ទទួលរងនូវជំងឺ myocardial infarction ដែលមានគ្រោះថ្នាក់ដល់ជីវិតដោយមិនមានការឈឺចាប់ច្រើន។
បាតុភូតនេះពិតជាមិនគួរឱ្យចង់បានសម្រាប់រាងកាយមនុស្សទេពីព្រោះអ្នកជំងឺដោយមិនមានអារម្មណ៍ពីបញ្ហាអាចយឺតយ៉ាវក្នុងការស្វែងរកការព្យាបាលភ្លាមៗ។ ក្នុងអំឡុងពេលនៃការបរាជ័យនៃសរសៃប្រសាទដែលមានការអាណិតអាសូរ, ហានិភ័យនៃការចាប់ខ្លួនបេះដូងភ្លាមៗកើនឡើងរួមទាំងការចាក់ថ្នាំស្ពឹកអំឡុងពេលវះកាត់។
ជាមួយនឹងជំងឺទឹកនោមផ្អែមប្រភេទទី ២, ការឈឺទ្រូងឈឺពោះច្រើនតែលេចឡើង។ ដើម្បីលុបបំបាត់ការឈឺទ្រូង, ការរញ្ជួយនិងស្ត្រេសត្រូវបានប្រើសម្រាប់ជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ។ វាជាការសំខាន់ណាស់ដើម្បីតាមដានស្ថានភាពសុខភាពដើម្បីកុំអោយអ្នកជំនាញទាក់ទង។
កត្តាហានិភ័យ

ដូចដែលអ្នកបានដឹងហើយថាបេះដូងដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ២ គឺមានគ្រោះថ្នាក់ខ្លាំងណាស់។
ហានិភ័យនៃបញ្ហាជាមួយនឹងសរសៃឈាមកើនឡើងនៅក្នុងវត្តមាននៃទម្លាប់អាក្រក់ (ជាពិសេសការជក់បារី) អាហាររូបត្ថម្ភមិនល្អរបៀបរស់នៅមិនសូវស្រួលភាពតានតឹងថេរនិងផោនបន្ថែម។
ផលប៉ះពាល់អវិជ្ជមាននៃការធ្លាក់ទឹកចិត្តនិងអារម្មណ៍អវិជ្ជមានលើការចាប់ផ្តើមនៃជំងឺទឹកនោមផ្អែមត្រូវបានបញ្ជាក់ជាយូរមកហើយដោយអ្នកជំនាញវេជ្ជសាស្ត្រ។
ក្រុមហានិភ័យមួយទៀតរួមមានមនុស្សធាត់។ មានមនុស្សតិចណាស់ដែលដឹងថាការលើសទម្ងន់អាចបណ្តាលឱ្យស្លាប់មុនអាយុ។ សូម្បីតែការធាត់ល្មមក៏ដោយអាយុកាលមធ្យមអាចត្រូវបានកាត់បន្ថយក្នុងរយៈពេលច្រើនឆ្នាំ។ កុំភ្លេចថាចំនួនអ្នកស្លាប់ច្រើនបំផុតត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងការងារមិនគ្រប់គ្រាន់នៃបេះដូងនិងសរសៃឈាម - ភាគច្រើនគឺការគាំងបេះដូងនិងជំងឺដាច់សរសៃឈាមខួរក្បាល។

តើផោនបន្ថែមប៉ះពាល់ដល់រាងកាយយ៉ាងដូចម្តេច?
- រោគសញ្ញាមេតាប៉ូលីសនៅក្នុងវត្តមាននៃការដែលភាគរយនៃខ្លាញ់ visceral កើនឡើង (ការកើនឡើងនៃទំងន់រាងកាយនៅក្នុងពោះ) និងភាពធន់ទ្រាំអាំងស៊ុយលីនកើតឡើង។
- នៅក្នុងប្លាស្មាឈាមភាគរយនៃជាតិខ្លាញ់ "អាក្រក់" កើនឡើងដែលបង្កឱ្យមានការកើតឡើងនៃជំងឺសរសៃឈាមបេះដូងនិងការស្ទះសរសៃឈាមខួរក្បាល។
- សរសៃឈាមលេចឡើងនៅក្នុងស្រទាប់ខ្លាញ់កើនឡើងដូច្នេះប្រវែងសរុបរបស់វាចាប់ផ្តើមលូតលាស់យ៉ាងឆាប់រហ័ស (ដើម្បីច្របាច់ឈាមឱ្យមានប្រសិទ្ធភាពបេះដូងត្រូវតែធ្វើការជាមួយនឹងការកើនឡើងនៃបន្ទុក) ។
បន្ថែមលើអ្វីៗទាំងអស់នេះវាគួរតែត្រូវបានបន្ថែមថាវត្តមាននៃទំងន់លើសគឺមានគ្រោះថ្នាក់សម្រាប់ហេតុផលសំខាន់មួយទៀតគឺការកើនឡើងនូវកំហាប់ជាតិស្ករនៅក្នុងទឹកនោមផ្អែមប្រភេទទី ២ គឺបណ្តាលមកពីអ័រម៉ូនអរម៉ូនលំពែងដែលទទួលខុសត្រូវក្នុងការដឹកជញ្ជូនគ្លុយកូសទៅកោសិកាបញ្ឈប់ការស្រូបយកដោយជាលិកានៃរាងកាយ។ អាំងស៊ុយលីនត្រូវបានផលិតដោយលំពែងប៉ុន្តែមិនបំពេញភារកិច្ចសំខាន់របស់វាទេ។
ដូច្នេះគាត់នៅតែបន្តស្ថិតនៅក្នុងឈាមដដែល។ នោះហើយជាមូលហេតុដែលរួមជាមួយនឹងកម្រិតជាតិស្ករខ្ពស់នៅក្នុងជំងឺនេះភាគរយដ៏ធំនៃអរម៉ូនលំពែងត្រូវបានរកឃើញ។
បន្ថែមពីលើការដឹកជញ្ជូនគ្លុយកូសទៅកោសិកាអាំងស៊ុយលីនក៏ទទួលខុសត្រូវចំពោះចំនួនដ៏ច្រើននៃដំណើរការមេតាប៉ូលីសផ្សេងទៀត។
វាធ្វើអោយប្រសើរឡើងនូវការប្រមូលផ្តុំជាតិខ្លាញ់បម្រុងចាំបាច់។ ដូចដែលអាចយល់បានពីព័ត៌មានទាំងអស់ខាងលើជំងឺសរសៃប្រសាទ, ការគាំងបេះដូង, HMB និងជំងឺទឹកនោមផ្អែមទាក់ទងគ្នា។
យោហ្គា Kalmyk ប្រឆាំងនឹងជំងឺទឹកនោមផ្អែមនិងជំងឺនៃប្រព័ន្ធសរសៃឈាមបេះដូង

ជំងឺទឹកនោមផ្អែមខ្លាចការព្យាបាលនេះដូចជាភ្លើង!
អ្នកគ្រាន់តែត្រូវការដាក់ពាក្យសុំ ...

មានប្រព័ន្ធនៃការសន្សំសំរួលដល់សុខភាពនិងការលើកកម្ពស់សុខភាពទូទៅដែលគេហៅថាយោគៈ Kalmyk ។
ដូចដែលអ្នកបានដឹងហើយថាការផ្គត់ផ្គង់ឈាមទៅខួរក្បាលគឺអាស្រ័យលើប្រភេទសកម្មភាពរបស់មនុស្ស។ ផ្នែករបស់វាត្រូវបានផ្គត់ផ្គង់យ៉ាងសកម្មជាមួយអុកស៊ីសែនគ្លុយកូសនិងសារធាតុចិញ្ចឹមផ្សេងៗដោយសារតែផ្នែកផ្សេងទៀតនៃខួរក្បាល។
ជាមួយនឹងអាយុ, ការផ្គត់ផ្គង់ឈាមដល់សរីរាង្គសំខាន់នេះកាន់តែអាក្រក់ទៅ ៗ ដូច្នេះវាត្រូវការការរំញោចសមស្រប។ វាអាចត្រូវបានសម្រេចដោយការស្រូបយកខ្យល់ដែលសំបូរទៅដោយកាបូនឌីអុកស៊ីត។ អ្នកក៏អាច saturate alveoli នៃសួតដោយមានជំនួយពីដង្ហើម។
យូហ្គា Kalmyk ធ្វើអោយប្រសើរឡើងនូវលំហូរឈាមនៅក្នុងខ្លួននិងការពារការលេចចេញនូវជម្ងឺសរសៃឈាមបេះដូង។
ជំងឺទឹកនោមផ្អែម Cardiomyopathy

Cardiomyopathy ក្នុងទឹកនោមផ្អែមគឺជារោគសាស្ត្រដែលលេចឡើងចំពោះអ្នកដែលមានបញ្ហាជាមួយនឹងប្រព័ន្ធ endocrine ។
វាមិនបណ្តាលមកពីការផ្លាស់ប្តូរទាក់ទងនឹងអាយុផ្សេងៗគ្នាភាពមិនប្រក្រតីនៃសន្ទះបេះដូងការបន្ថយសម្ពាធឈាមនិងកត្តាដទៃទៀត។
លើសពីនេះទៅទៀតអ្នកជំងឺអាចមានវិសាលគមគួរឱ្យចាប់អារម្មណ៍នៃការរំលោភផ្សេងៗទាំងជីវគីមីនិងរចនាសម្ព័ន្ធ។ ពួកគេធ្វើឱ្យសតិអារម្មណ៍យឺត ៗ និងមុខងារខ្សោយបេះដូងក៏ដូចជាខ្សោយបេះដូង។
ប្រហែលពាក់កណ្តាលនៃទារកដែលកើតពីម្តាយដែលមានជំងឺទឹកនោមផ្អែមមានជំងឺបេះដូង - ទឹកនោមផ្អែម។
តើ Panangin អាចធ្វើទៅបានសម្រាប់អ្នកជំងឺទឹកនោមផ្អែមដែរឬទេ?
មនុស្សជាច្រើនដែលទទួលរងពីជំងឺ endocrine និងជំងឺបេះដូងសួរខ្លួនឯងថាតើ Panangin អាចមានជំងឺទឹកនោមផ្អែមដែរឬទេ?

ដើម្បីឱ្យថ្នាំនេះផ្តល់លទ្ធផលល្អនិងជះឥទ្ធិពលជាវិជ្ជមានដល់ការព្យាបាលវាចាំបាច់ត្រូវសិក្សាការណែនាំឱ្យបានលំអិតហើយអនុវត្តតាមនីតិវិធី។
Panangin ត្រូវបានចេញវេជ្ជបញ្ជាសម្រាប់បរិមាណប៉ូតាស្យូមនិងម៉ាញេស្យូមមិនគ្រប់គ្រាន់នៅក្នុងខ្លួន។ ការប្រើថ្នាំនេះជៀសវាងការចង្វាក់បេះដូងនិងការវិវត្តនៃជំងឺធ្ងន់ធ្ងរក្នុងការងារសាច់ដុំបេះដូង។
វីដេអូពាក់ព័ន្ធ
ជំងឺសរសៃឈាមបេះដូងនិងជំងឺ myocardial infarction ចំពោះជំងឺទឹកនោមផ្អែម៖
ដូចដែលអាចយល់បានពីព័ត៌មានទាំងអស់ដែលបានបង្ហាញនៅក្នុងអត្ថបទជំងឺទឹកនោមផ្អែមនិងជំងឺសរសៃឈាមបេះដូងត្រូវបានផ្សារភ្ជាប់គ្នាដូច្នេះអ្នកត្រូវប្រកាន់ខ្ជាប់នូវអនុសាសន៍របស់វេជ្ជបណ្ឌិតដើម្បីជៀសវាងផលវិបាកនិងការស្លាប់។ ដោយសារជម្ងឺមួយចំនួនដែលទាក់ទងនឹងការងាររបស់បេះដូងនិងសរសៃឈាមគឺស្ទើរតែមិនស្មើគ្នាអ្នកត្រូវយកចិត្តទុកដាក់លើសញ្ញារាងកាយទាំងអស់និងត្រូវបានពិនិត្យជាប្រចាំដោយអ្នកឯកទេស។
ប្រសិនបើអ្នកមិនយកចិត្តទុកដាក់លើសុខភាពផ្ទាល់ខ្លួនរបស់អ្នកទេនោះវាមានហានិភ័យនៃផលវិបាកមិនល្អ។ ក្នុងករណីនេះការព្យាបាលដោយថ្នាំមិនអាចជៀសវាងបានទៀតទេ។ វាត្រូវបានណែនាំឱ្យទៅជួបគ្រូពេទ្យជំនាញបេះដូងជាទៀងទាត់និងធ្វើ ECG សម្រាប់ជំងឺទឹកនោមផ្អែមប្រភេទទី 2 ។ យ៉ាងណាមិញជំងឺបេះដូងក្នុងទឹកនោមផ្អែមមិនមែនជារឿងចម្លែកទេដូច្នេះអ្នកត្រូវដោះស្រាយឱ្យបានម៉ឺងម៉ាត់និងទាន់ពេលវេលាជាមួយនឹងការព្យាបាលរបស់ពួកគេ។
លក្ខណៈពិសេសនៃជំងឺសរសៃឈាមបេះដូងចំពោះជំងឺទឹកនោមផ្អែម
ការផ្លាស់ប្តូរសរសៃឈាមនិងបេះដូងគឺជាផលវិបាកនៃជំងឺទឹកនោមផ្អែម។ អាចទប់ស្កាត់ការវិវត្តនៃជំងឺបេះដូងក្នុងទឹកនោមផ្អែមដោយរក្សាកម្រិតគ្លីសេម៉ាធម្មតាព្រោះយើងបានដឹងរួចមកហើយថាវាជាកត្តាហានិភ័យជាក់លាក់ (hyperglycemia, hyperinsulinemia, ភាពធន់នឹងអាំងស៊ុយលីន) ដែលជះឥទ្ធិពលអវិជ្ជមានដល់ជញ្ជាំងសរសៃឈាមដែលបណ្តាលឱ្យមានការវិវត្តនៃមីក្រូនិងម៉ាក្រូក្រាត។
ជំងឺបេះដូងត្រូវបានគេរកឃើញ ៤ ដងក្នុងចំនោមអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែម។ ការសិក្សាក៏បានបង្ហាញផងដែរថានៅក្នុងវត្តមាននៃជំងឺទឹកនោមផ្អែមវគ្គនៃជំងឺសរសៃឈាមបេះដូងមានលក្ខណៈពិសេសមួយចំនួន។ តោះពិចារណាពួកវានៅលើឧទាហរណ៍នៃ nosologies ដាច់ដោយឡែក។
លើសឈាមសរសៃឈាម
ឧទាហរណ៍ចំពោះអ្នកជំងឺលើសឈាមដែលមានជំងឺទឹកនោមផ្អែមជំងឺទឹកនោមផ្អែមហានិភ័យនៃការស្លាប់ដោយសារជំងឺបេះដូងគឺខ្ពស់ជាងទ្វេដងចំពោះអ្នកដែលទទួលរងពីជំងឺលើសឈាមក្នុងសរសៃឈាមដែលមានកម្រិតជាតិស្ករក្នុងឈាមធម្មតា។ នេះក៏ព្រោះតែទាំងជំងឺទឹកនោមផ្អែមនិងជំងឺលើសឈាមគោលដៅគឺសរីរាង្គដូចគ្នា៖
- Myocardium
- សរសៃឈាមបេះដូង
- នាវា Cerebral
- នាវាតំរងនោម
- រីទីណានៃភ្នែក។
ដូច្នេះការវាយដំដល់សរីរាង្គគោលដៅកើតឡើងដោយប្រើកម្លាំងទ្វេហើយរាងកាយនឹងមានការលំបាកទ្វេដងក្នុងការទប់ទល់នឹងវា។
ការរក្សាកម្រិតសម្ពាធឈាមក្នុងប៉ារ៉ាម៉ែត្របទបញ្ញត្តិកាត់បន្ថយហានិភ័យនៃផលវិបាកនៃសរសៃឈាមបេះដូងបាន ៥០% ។ នោះហើយជាមូលហេតុដែលអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមនិងជំងឺលើសឈាមក្នុងសរសៃឈាមត្រូវការលេបថ្នាំប្រឆាំងនឹងឈាម។
ជំងឺសរសៃឈាមបេះដូង

ជាមួយនឹងជំងឺទឹកនោមផ្អែម, ហានិភ័យនៃការវិវត្តទៅជាជំងឺសរសៃឈាមបេះដូងកើនឡើងនិងគ្រប់ទម្រង់ទាំងអស់រួមទាំងគ្មានការឈឺចាប់៖
- Angina pectoris,
- ការរំលោភបំពាន Myocardial
- ជំងឺខ្សោយបេះដូង
- ការស្លាប់ភ្លាមៗនៃសរសៃឈាម។
Angina pectoris
ជំងឺសរសៃឈាមបេះដូងអាចកើតមានជាមួយនឹងការឈឺទ្រូង (angina pectoris) - ការវាយប្រហារស្រួចស្រាវនៃការឈឺចាប់នៅក្នុងបេះដូងឬនៅពីក្រោយ sternum និងដង្ហើមខ្លី។
នៅក្នុងវត្តមាននៃជំងឺទឹកនោមផ្អែម, ការឈឺទ្រូង (angina pectoris) មានការវិវត្តទ្វេដងជាញឹកញាប់ការបារម្ភរបស់វាគឺជាដំណើរដែលគ្មានការឈឺចាប់។ ក្នុងករណីនេះអ្នកជំងឺត្អូញត្អែរមិនមែនពីការឈឺទ្រូងទេប៉ុន្តែពីចង្វាក់បេះដូងដង្ហើមខ្លីញើស។
ជាញឹកញាប់ atypical និងមិនអំណោយផលជាងនៅក្នុងលក្ខខណ្ឌនៃការព្យាករណ៍នៃការឈឺទ្រូង angina pectoris មានការរីកចម្រើន - ការឈឺទ្រូងមិនស្ថិតស្ថេរ, angina Prinzmetal ។
ជំងឺបេះដូង Myocardial
អត្រាមរណភាពពីជំងឺ myocardial infarction ក្នុងទឹកនោមផ្អែមគឺ ៦០% ។ ការគាំងបេះដូងសាច់ដុំមានការរីកចម្រើនដែលមានប្រេកង់ដូចគ្នាទាំងស្ត្រីនិងបុរស។ លក្ខណៈពិសេសមួយគឺការអភិវឌ្ឍជាញឹកញាប់នៃទម្រង់ដែលគ្មានការឈឺចាប់របស់វា។ នេះបណ្តាលមកពីការខូចខាតដល់សរសៃឈាម (angiopathy) និងសរសៃប្រសាទ (ជំងឺសរសៃប្រសាទ) ដែលជៀសមិនរួចនៅក្នុងជំងឺទឹកនោមផ្អែម។
លក្ខណៈពិសេសមួយទៀតគឺការវិវត្តនៃទំរង់ដ៍សាហាវនៃជំងឺ myocardial infarction - ការផ្លាស់ប្តូរនៅក្នុងសរសៃឈាមសរសៃប្រសាទនិងសាច់ដុំបេះដូងមិនអនុញ្ញាតឱ្យបេះដូងងើបឡើងវិញបន្ទាប់ពី ischemia ។ ភាគរយខ្ពស់នៃការវិវត្តនៃផលវិបាកក្រោយឆ្លងទន្លេចំពោះអ្នកជំងឺទឹកនោមផ្អែមក៏ត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងកត្តានេះផងដែរបើប្រៀបធៀបទៅនឹងមនុស្សដែលមិនមានប្រវត្តិនៃជំងឺនេះ។
ជំងឺខ្សោយបេះដូង
ការវិវត្តនៃជំងឺខ្សោយបេះដូងក្នុងទឹកនោមផ្អែមកើតឡើង 4 ដងញឹកញាប់។ នេះរួមចំណែកដល់ការបង្កើតអ្វីដែលគេហៅថា "បេះដូងទឹកនោមផ្អែម" ដែលត្រូវបានផ្អែកលើរោគសាស្ត្រមួយដែលត្រូវបានគេហៅថា cardiomyopathy ។
Cardiomyopathy គឺជាដំបៅបឋមនៃបេះដូងដោយកត្តាណាមួយដែលនាំឱ្យមានការកើនឡើងនូវទំហំរបស់វាជាមួយនឹងការបង្កើតការខ្សោយបេះដូងនិងការរំខានចង្វាក់។
ជំងឺទឹកនោមផ្អែមជំងឺបេះដូងវិវត្តកើតឡើងដោយសារតែការវិវត្តនៃការផ្លាស់ប្តូរជញ្ជាំងសរសៃឈាម - សាច់ដុំបេះដូងមិនទទួលបានបរិមាណឈាមចាំបាច់ហើយជាមួយវាអុកស៊ីសែននិងសារធាតុចិញ្ចឹមដែលនាំឱ្យមានការផ្លាស់ប្តូរផ្នែក morphological និងមុខងារនៅក្នុង cardiomyocytes ។ ហើយការផ្លាស់ប្តូរសរសៃប្រសាទក្នុងពេលមានជំងឺសរសៃប្រសាទក៏នាំឱ្យមានការរំខានដល់ចរន្តអគ្គិសនីនៃបេះដូងដែរ។ ជំងឺលើសឈាមនៃ cardiomyocytes មានការរីកចម្រើនដំណើរការ hypoxic នាំឱ្យមានការបង្កើតដំណើរការ sclerotic រវាងសរសៃនៃ myocardium - ទាំងអស់នេះនាំទៅរកការពង្រីកបែហោងធ្មែញនៃបេះដូងនិងការបាត់បង់ការបត់បែននៃសាច់ដុំបេះដូងដែលជះឥទ្ធិពលអវិជ្ជមានដល់ការចុះកិច្ចសន្យានៃ myocardium ។ ជំងឺខ្សោយបេះដូងមានការរីកចម្រើន។
ការស្លាប់ភ្លាមៗនៃសរសៃឈាម
ការសិក្សានៅក្នុងប្រទេសហ្វាំងឡង់បានបង្ហាញថាចំពោះអ្នកដែលមានជំងឺទឹកនោមផ្អែម, ហានិភ័យនៃការស្លាប់ដោយសារជំងឺបេះដូងគឺស្មើនឹងអ្នកដែលមានជំងឺ myocardial infarction ប៉ុន្តែអ្នកដែលមិនមានប្រវត្តិនៃជំងឺលើសឈាម។
ជំងឺទឹកនោមផ្អែមក៏ជាកត្តាហានិភ័យមួយផងដែរសម្រាប់ការវិវត្តនៃការស្លាប់ភ្លាមៗក្នុងឈាមដែលអ្នកជំងឺបានស្លាប់ក្នុងរយៈពេលខ្លីពីជំងឺសរសៃប្រសាទឬជំងឺដាច់សរសៃឈាមក្នុងខួរក្បាល។ បន្ថែមពីលើជំងឺទឹកនោមផ្អែមក្រុមនៃកត្តាហានិភ័យរួមមានជំងឺសរសៃឈាមបេះដូង, ជំងឺបេះដូងនិងធាតុបង្កជំងឺធាត់, ប្រវត្តិនៃការគាំងបេះដូង, ជំងឺខ្សោយបេះដូងនិងកត្តាទាំងនេះជា“ ដៃគូ” នៃជំងឺទឹកនោមផ្អែម។ ដោយសារតែវត្តមាននៃកត្តាហានិភ័យទាំងមូល - ការវិវឌ្ឍន៍នៃការស្លាប់ភ្លាមៗនៃជំងឺទឹកនោមផ្អែមក្នុងទឹកនោមផ្អែមកើតឡើងញឹកញាប់ជាងប្រជាជនដែលមិនទទួលរងពីជំងឺនេះ។
ដូច្នេះជំងឺបេះដូងនិងជំងឺទឹកនោមផ្អែម - ជំងឺទាក់ទងនឹងជំងឺ - មួយធ្វើឱ្យស្មុគស្មាញដល់វគ្គសិក្សានិងការព្យាករណ៍របស់ផ្សេងទៀត។