Baeta Long - ការណែនាំជាផ្លូវការសម្រាប់ការប្រើប្រាស់
វាជាដំណោះស្រាយសំរាប់រដ្ឋបាលក្រោមដី។ នៅក្នុងសឺរាុំងសឺរាុំងអាចមានចំនួន ១,២ ឬ ២,៤ មីលីលីត្រនៃសារធាតុសកម្ម។ កញ្ចប់នេះមានប៊ិចសឺរាុំងមួយ។
សមាសភាពរួមមាន៖
- Exenatide -250 mcg,
- trihydrate សូដ្យូម
- អាស៊ីតអាសេទិក
- mannitol
- មេតាណុល
- ទឹកសំរាប់ចាក់។
"បាតេតាឡុង" គឺជាម្សៅសម្រាប់ការរៀបចំនៃការផ្អាកការលក់ពេញលេញជាមួយសារធាតុរំលាយ។ ថ្លៃដើមនៃថ្នាំប្រភេទនេះខ្ពស់ជាងវាត្រូវបានគេប្រើតិចជាងមុន។ វាត្រូវបានគ្រប់គ្រងតែ subcutaneously ។
សកម្មភាពឱសថសាស្ត្រ
វាមានឥទ្ធិពលជាតិស្ករក្នុងឈាម។ ធ្វើឱ្យប្រសើរឡើងនូវការគ្រប់គ្រងគ្លុយកូសក្នុងឈាមបង្កើនប្រសិទ្ធភាពមុខងាររបស់កោសិកាបេតាលំពែងទប់ស្កាត់ការបញ្ចេញគ្លុយកូសច្រើនពេកបង្កើនការរក្សាអាំងស៊ុយលីនពឹងផ្អែកលើគ្លុយកូសនិងបន្ថយល្បឿនរំលាយក្រពះ។
Exenatide មានភាពខុសប្លែកគ្នានៅក្នុងសមាសភាពពីអាំងស៊ុយលីនស៊ុលហ្វីលីននិងសារធាតុផ្សេងទៀតដូច្នេះវាមិនអាចជាការជំនួសរបស់ពួកគេក្នុងការព្យាបាលបានទេ។
អ្នកជំងឺដែលលេបថ្នាំ Bayeta បន្ថយចំណង់អាហារឈប់ឡើងទម្ងន់និងមានអារម្មណ៍ល្អ។
Pharmacokinetics
វាត្រូវបានស្រូបយកបានលឿនការផ្តោតអារម្មណ៍អតិបរមា - បន្ទាប់ពី 2 ម៉ោង។ ផលប៉ះពាល់មិនអាស្រ័យលើកន្លែងចាក់ថ្នាំទេ។ វាត្រូវបានរំលាយនៅក្នុងក្រពះពោះវៀនរលាកលំពែង។ វាត្រូវបានបញ្ចេញដោយតម្រងនោមបន្ទាប់ពីរយៈពេល ១០ ម៉ោង។
ជំងឺទឹកនោមផ្អែមប្រភេទទី ២ និងត្រូវបានគេប្រើទាំងការព្យាបាលដោយប្រើថ្នាំ monotherapy និងក្នុងការរួមផ្សំជាមួយនឹងថ្នាំជាតិស្ករក្នុងឈាមដទៃទៀត។
Contraindications
- ប្រតិកម្មទៅនឹងសមាសធាតុ
- ជំងឺធ្ងន់ធ្ងរនៃការរលាក gastrointestinal ជាមួយ gastroparesis concomitant,
- ប្រវត្តិជំងឺទឹកនោមផ្អែម ketoacidosis
- ជំងឺខ្សោយតំរងនោមធ្ងន់ធ្ងរ
- ជំងឺទឹកនោមផ្អែមប្រភេទ ១
- ការមានផ្ទៃពោះនិងការបំបៅកូន
- អាយុក្រោម ១៨ ឆ្នាំ។
សេចក្តីណែនាំសម្រាប់ការប្រើប្រាស់ (វិធីសាស្ត្រនិងកំរិតប្រើ)
ថ្នាំនេះត្រូវបានគេចាត់ចែងឱ្យនៅក្រោមពោះស្មាស្មាត្រគាកឬគូទ។ កន្លែងចាក់ថ្នាំគួរតែត្រូវបានផ្លាស់ប្តូរជានិច្ច។ ចាប់ផ្តើមជាមួយនឹងកំរិតដូស ៥ ម។ ក្រ ២ ដងក្នុងមួយថ្ងៃមុនពេលញ៉ាំ។ អ្នកអាចបង្កើនកម្រិតថ្នាំដល់ ១០ មីលីក្រាមពីរដងក្នុងមួយថ្ងៃបន្ទាប់ពី ៤ សប្តាហ៍ប្រសិនបើមានការចង្អុលបង្ហាញ។ ជាមួយនឹងការព្យាបាលរួមគ្នាការកែកម្រិតដូស្យូមលីនៀនិងដេរីវេនអាំងស៊ុយលីនអាចត្រូវបានទាមទារ។
សំណុំបែបបទកិតើ:
មួយឈុតមាន (ក្នុងមួយដូស)៖
ម្សៅ៖
សារធាតុសកម្ម៖ exenatide 2.0 មីលីក្រាម
អ្នកទេសចរ៖ វត្ថុធាតុ polymer 50:50 DL 4AP (copoly-D, L-lactide-glycolide) 37,2 មីលីក្រាម, sucrose 0,8 មីលីក្រាមសារធាតុរំលាយ:
Carmellose សូដ្យូម ១៩ មីលីក្រាម (បរិមាណអាចប្រែប្រួលដើម្បីសម្រេចបាននូវភាពកកស្ទះគោលដៅ) សូដ្យូមក្លរួ ៤.១ មីលីក្រាម, ប៉ូលីស្យូមស្យូម ២០ ០,៦៣ មីលីក្រាម, សូដ្យូមឌីដ្រូហ្សែនផូស្វ័រ monohydrate ០,៦១ មីលីក្រាម, សូដ្យូមអ៊ីដ្រូសែនផូស្វាត heptahydrate ០.៥១ មីលីក្រាម, ទឹកសម្រាប់ចាក់ដល់ ០, ៦៣ ក្រាម
ប៊ិចសឺរាុំងមួយមាន (ក្នុងមួយដូស)៖
ម្សៅ៖
សារធាតុសកម្ម៖ exenatide 2.0 មីលីក្រាម
អ្នកទេសចរ៖ វត្ថុធាតុ polymer 50:50 DL 4AP (copoly-D, L-lactide-glycolide) 37,2 មីលីក្រាម, sucrose 0,8 មីលីក្រាមសារធាតុរំលាយ:
Carmellose សូដ្យូម 19 មីលីក្រាម (បរិមាណអាចប្រែប្រួលដើម្បីសម្រេចបាននូវកំរិតភាពកក) គោលដៅសូដ្យូមក្លរួសូដ្យូម ៤.១ មីលីក្រាម polysorbate ២០ ០,៦៣ មីលីក្រាមសូដ្យូមឌីដ្រូហ្សែនផូស្វ័រម៉ូណូដ្យូត ០,៦១ មីលីក្រាម, សូដ្យូមអ៊ីដ្រូសែនផូស្វូតស្យូមហ្វ្រីដ្យូមហ្វ្រីដ្យូម ០.៥១ មីលីក្រាម, សូដ្យូមអ៊ីដ្រូសែនសូដ្យូមអ៊ីដ្រូសែន ០ ។ , ៣៦ មីលីក្រាម, ទឹកសំរាប់ចាក់ ៦០៤ មីលីក្រាម
លក្ខណៈសម្បត្តិឱសថសាស្ត្រ
អ៊ីនទីនទីកដែលពឹងផ្អែកលើជាតិស្ករជួយបង្កើនការសម្ងាត់នៃអាំងស៊ុយលីនដោយកោសិកាបេតានៃលំពែង។ ជាមួយនឹងការថយចុះកំហាប់គ្លុយកូសក្នុងឈាមការថយចុះនៃអាំងស៊ុយលីនកើតឡើង។ ក្នុងករណីដែល Exenatide ត្រូវបានគេប្រើរួមជាមួយ metformin និង / ឬ thiazolidinedione ភាពញឹកញាប់នៃការថយចុះជាតិស្ករក្នុងឈាមមិនលើសពីប្រេកង់ដែលត្រូវបានគេសង្កេតឃើញនៅក្នុងក្រុម placebo ជាមួយថ្នាំ metformin និង / ឬ thiazolidinedione ដែលអាចបណ្តាលមកពីយន្តការនៃសកម្មភាពអាំងស៊ុយលីនអ៊ីប៉ូលីនថយចុះ។ ") ។
Exenatide រារាំងការបញ្ចេញជាតិគ្លូហ្គូនដែលការប្រមូលផ្តុំត្រូវបានគេដឹងថាមានការកើនឡើងមិនគ្រប់គ្រាន់ចំពោះអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ២ (T2DM) ។ ការថយចុះនៃកំហាប់គ្លុយកូសនៅក្នុងឈាមនាំឱ្យមានការថយចុះអត្រានៃការបញ្ចេញគ្លុយកូសដោយថ្លើម។ Exenatide មិនជ្រៀតជ្រែកជាមួយការសំងាត់ធម្មតានៃគ្លហ្គូហ្គោននិងអរម៉ូនដទៃទៀតដើម្បីឆ្លើយតបទៅនឹងការថយចុះកំហាប់គ្លុយកូសក្នុងឈាមទេ។ Exenatide បន្ថយដំណើរការនៃការបញ្ចេញចោលក្រពះដោយហេតុនេះអាចកាត់បន្ថយអត្រាជាតិគ្លុយកូសពីអាហារចូលទៅក្នុងចរន្តឈាម។
Exenatide ត្រូវបានបង្ហាញថាកាត់បន្ថយបរិមាណចំណីអាហារដែលត្រូវបានបរិភោគដោយសារតែការថយចុះចំណង់អាហារនិងការកើនឡើងនៃការឆ្អែត។
ផលប៉ះពាល់ឱសថ
Exenatide ធ្វើអោយប្រសើរឡើងនូវការគ្រប់គ្រងគ្លីសេរីនដោយសារតែការថយចុះរយៈពេលយូរនៃជាតិគ្លុយកូសក្រោយពេលលឿននិងគ្លុយកូសក្នុងឈាមចំពោះអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ។ មិនដូច GLP-1 ដែលអាចបង្ករកំណើតបាននោះទម្រង់ pharmacokinetic និង pharmacodynamic នៃ Bayeta Long ផ្តល់នូវលទ្ធភាពនៃការប្រើប្រាស់របស់វាម្តងក្នុងមួយសប្តាហ៍។
នៅក្នុងការសិក្សា pharmacodynamic នៃការហួសកម្រិតចំពោះអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ (n = ១៣) ការស្ដារឡើងវិញនូវដំណាក់កាលទី ១ នៃការរក្សាអាំងស៊ុយលីននិងការធ្វើឱ្យប្រសើរឡើងនៃដំណាក់កាលទី ២ នៃការរក្សាអាំងស៊ុយលីនក្នុងការឆ្លើយតបទៅនឹងការគ្រប់គ្រងថ្នាំបញ្ចោញពោះវៀនត្រូវបានបង្ហាញ។
ប្រសិទ្ធភាពគ្លីនិកនិងសុវត្ថិភាព
អ្នកជំងឺ ១៦២៨ នាក់បានចូលរួមក្នុងការសាកល្បងព្យាបាលដោយប្រើថ្នាំ Bayeta Long (អ្នកជំងឺ ៨០៤ នាក់បានទទួលថ្នាំ Bayeta Long), ៥៤% ជាបុរស, ៤៦% ជាស្ត្រី, ២៨១ នាក់មានវ័យចំណាស់ (ក្នុងនោះអ្នកជម្ងឺ ១៤១ នាក់ទទួលបាន Bayeta Long) មានអាយុ ៦៥ ឆ្នាំ≥។
ការគ្រប់គ្រងគ្លីសេរីន
នៅក្នុងការសិក្សាពីរ (រយៈពេល ២៤ និង ៣០ សប្តាហ៍) ការរៀបចំបាយបាតា - ឡុង ២ មីលីក្រាមត្រូវបានប្រៀបធៀបម្តងក្នុងមួយសប្តាហ៍ជាមួយនឹងការធ្វើឱ្យហួសកម្រិត ២ ដងក្នុងមួយថ្ងៃ។ នៅក្នុងការសិក្សាទាំងពីរការវាស់វែងដំបូងនៃការផ្តោតអារម្មណ៍នៃអេម៉ូក្លូប៊ីនគ្លីកូឡាក់ប៊ីន (HbA)1 គ) នៅក្នុងឈាម (បន្ទាប់ពី 4 ឬ 6 សប្តាហ៍) មានការថយចុះនៃសូចនាករនេះ។ ការប្រើប្រាស់បាយតាតាឡុងបានផ្តល់នូវការថយចុះគួរឱ្យកត់សម្គាល់នៃស្ថិតិនៅក្នុងកំហាប់ HbA1 គ បើប្រៀបធៀបនឹងអ្នកជំងឺដែលទទួលការព្យាបាលលើសពី ២ ដងក្នុងមួយថ្ងៃ។ ប្រសិទ្ធិភាពព្យាបាលយ៉ាងសំខាន់នៃបាយតាតាឡុងទាក់ទងនឹងការផ្តោតអារម្មណ៍របស់ HbA1 គ អង្កេតដោយឯករាជ្យនៃការព្យាបាលដោយប្រើជាតិស្ករក្នុងឈាមក្នុងការសិក្សាទាំងពីរ។ នៅក្នុងក្រុមទាំងពីរ (ការរៀបចំបាយ័នតាឡុងនិងការធ្វើឱ្យប្រសើរលើសលប់ ២ ដងក្នុងមួយថ្ងៃ (ការត្រៀមរៀបចំបាយតា)) ការថយចុះទំងន់រាងកាយត្រូវបានគេសង្កេតឃើញទាក់ទងទៅនឹងការចង្អុលបង្ហាញដំបូងទោះបីជាភាពខុសគ្នារវាងក្រុមព្យាបាលមិនមានលក្ខណៈស្ថិតិក៏ដោយ។
ការកាត់បន្ថយការប្រមូលផ្តុំ HbA បន្ថែម1 គ ហើយការថយចុះថេរនៃទំងន់រាងកាយត្រូវបានគេសង្កេតឃើញយ៉ាងហោចណាស់ ៥២ សប្តាហ៍ចំពោះអ្នកជំងឺដែលបានបញ្ចប់ដំណាក់កាលដែលបានគ្រប់គ្រងរយៈពេល ៣០ សប្តាហ៍និងរយៈពេលដែលមិនមានការត្រួតពិនិត្យរយៈពេល ២២ សប្តាហ៍។ ចំពោះអ្នកជំងឺដែលត្រូវបានព្យាបាលជាមួយបាយតាតាឡុងការថយចុះកំហាប់ HbA ត្រូវបានគេសង្កេតឃើញនៅចុងបញ្ចប់នៃដំណាក់កាលបើកចំហនៃការសិក្សា។1 គ ២,០% បើប្រៀបធៀបនឹងមូលដ្ឋាន។
នៅក្នុងការសិក្សារយៈពេល ២៦ សប្តាហ៍ការត្រៀមរៀបចំបាយ័នតាឡុង ២ មីលីក្រាមបានផ្តល់នូវការកាត់បន្ថយប្រសិទ្ធភាពនៃកំហាប់ហាប់ប៊ី1 គដែលជាការថយចុះគួរឱ្យកត់សំគាល់តាមស្ថិតិនៃទំងន់រាងកាយជាមធ្យមនិងការកើតឡើងនៃការថយចុះជាតិស្ករក្នុងឈាមថយចុះបើប្រៀបធៀបជាមួយនឹងអាំងស៊ុយលីនគ្លីរីនម្តងក្នុងមួយថ្ងៃ ទិន្នន័យដែលទទួលបាននៅក្នុងដំណាក់កាលបន្ថែមនៃការសិក្សានេះ (១៥៦ សប្តាហ៍) គឺស្របនឹងលទ្ធផលដែលទទួលបានបន្ទាប់ពីការព្យាបាលរយៈពេល ២៦ សប្តាហ៍។
ក្នុងការសិក្សាពីរដងក្នុងរយៈពេល ២៦ សប្តាហ៍, បាយតាតាឡុងត្រូវបានគេប្រៀបធៀបជាមួយថ្នាំស៊ីតាហ្គីហ្វីលីននិងផូហ្គូឡាក់ហ្សុនក្នុងកម្រិតអតិបរមាប្រចាំថ្ងៃចំពោះអ្នកជំងឺដែលបានទទួលថ្នាំមេតាមីនទីន។ Baeta ®ឡុងបានបង្ហាញឧត្តមភាពជាងស៊ីហ្គាហ្គ្រីនភីននិងផូហ្គូឡាក់ហ្សុនក្នុងការកាត់បន្ថយកំហាប់ហាប់ប៊ី។1 គ ទាក់ទងទៅនឹងតម្លៃដើម។ ការរៀបចំ Baeta ®ឡុងមានលក្ខណៈប្រសើរជាងស្ថិតិនៃអ៊ីតាហ្គូលីនដែលផ្តល់នូវការថយចុះទំងន់ខណៈពេលដែលការកើនឡើងទំងន់រាងកាយត្រូវបានគេកត់សំគាល់នៅក្នុងក្រុម pioglitazone ។
ទំងន់រាងកាយ
នៅក្នុងការសិក្សាទាំងអស់នៃបាយតាតាឡុងការថយចុះទំងន់រាងកាយទាក់ទងនឹងតម្លៃមូលដ្ឋានត្រូវបានកត់សម្គាល់។ការថយចុះទំងន់រាងកាយជាមួយនឹងការប្រើប្រាស់បាយតាតាឡុងត្រូវបានគេសង្កេតឃើញដោយមិនគិតថាតើអ្នកជំងឺធ្លាប់មានអារម្មណ៍ចង់ក្អួតរឺអត់ទោះបីជាការថយចុះទំងន់រាងកាយគួរអោយកត់សំគាល់ក្នុងក្រុមអ្នកជំងឺដែលវិវត្តទៅជាចង្អោរ (ការថយចុះជាមធ្យម ២,៩-៥,២ គីឡូក្រាម) ចំពោះអ្នកជំងឺដែលមានចង្អោរបើប្រៀបធៀបជាមួយនឹងការថយចុះ ២,២-២,៩ គីឡូក្រាមចំពោះអ្នកជំងឺដែលមិនមានចង្អោរ) ។
សមាមាត្រនៃអ្នកជំងឺដែលមានការថយចុះទំងន់រាងកាយនិងការថយចុះនៃការផ្តោតអារម្មណ៍របស់ HbA1 គមានចន្លោះពី ៧០ ទៅ ៧៩% (សមាមាត្រនៃអ្នកជំងឺដែលមានការថយចុះនៃការផ្តោតអារម្មណ៍របស់ HbA1 គគឺ ៨៨-៩៦%) ។
កំហាប់គ្លុយកូស / សេរ៉ូមគ្លុយកូស
ការព្យាបាលដោយបាយ័នតាឡុងបានផ្តល់នូវការកាត់បន្ថយយ៉ាងសំខាន់នូវការប្រមូលផ្តុំជាតិស្ករក្នុងប្លាស្មា / សេរ៉ូម។ ការថយចុះនេះត្រូវបានគេសង្កេតឃើញបន្ទាប់ពីការព្យាបាលរយៈពេល ៤ សប្តាហ៍។ ការថយចុះនៃជាតិស្ករក្រោយការវះកាត់ក៏ត្រូវបានកត់សម្គាល់ផងដែរ។ ការធ្វើឱ្យប្រសើរឡើងនៃការប្រមូលផ្តុំជាតិស្ករក្នុងឈាមមានស្ថេរភាពក្នុងរយៈពេលជាង ៥២ សប្តាហ៍នៃការព្យាបាល។
មុខងារកោសិកាបេតា
ការសិក្សាគ្លីនិកបង្ហាញពីការធ្វើឱ្យប្រសើរឡើងនូវមុខងារកោសិកាបេតាដែលត្រូវបានគេវាយតម្លៃដោយប្រើគំរូវាយតម្លៃផ្នែកខាងក្នុងផ្ទះ (HOMA-B) ។ ប្រសិទ្ធភាពលើមុខងារកោសិកាបែតាមានស្ថេរភាពក្នុងកំឡុងពេល ៥២ សប្តាហ៍នៃការព្យាបាល។
សម្ពាធឈាម
នៅក្នុងការសិក្សាអំពីបាយតាតាឡុងការថយចុះសម្ពាធឈាមស៊ីស្តូលីក (SBP) ត្រឹម ២,៩-៤,៧ មីលីម៉ែត្រត្រូវបានគេកត់សំគាល់។ សិល្បៈ។ នៅក្នុងការសិក្សាប្រៀបធៀបរយៈពេល ៣០ សប្តាហ៍នៃបាយតាតាឡុងនិងអ៊ិនសេនថេត ២ ដងក្នុងមួយថ្ងៃ (ការរៀបចំបាយ័ន,) ការព្យាបាលប្រភេទទាំងពីរនេះបានផ្តល់នូវការថយចុះគួរឱ្យកត់សម្គាល់ចំពោះអេសប៊ីភីទាក់ទងនឹងតម្លៃមូលដ្ឋាន (៤.៧ ± ១.១ ម។ ម។ ហ។ និង ៣.៤ ±) ១,១ មីលីម៉ែតហឺតរៀងគ្នា) ដោយគ្មានស្ថិតិខុសគ្នារវាងក្រុមព្យាបាល។ ការធ្វើឱ្យប្រសើរឡើងនៅក្នុងកម្រិតនៃអេសភីភីបានបន្តសម្រាប់ការព្យាបាលរយៈពេល 52 សប្តាហ៍។
ទម្រង់ lipid
បាយតាតាឡុងមិនបានធ្វើឱ្យប៉ះពាល់ដល់ទម្រង់ lipid ទេ។
Pharmacokinetics
សូចនាករនៃការស្រូបយកលើសកំណត់សមត្ថភាពរបស់ថ្នាំបាយតាតាឡុងសម្រាប់សកម្មភាពរយៈពេលវែង។ បន្ទាប់ពីចូលទៅក្នុងចរន្តឈាមខាងក្រៅត្រូវបានចែកចាយនិងបញ្ចេញដោយអនុលោមតាមលក្ខណៈសម្បត្តិឱសថដែលត្រូវបានគេស្គាល់ (ពិពណ៌នាក្នុងផ្នែកនេះ) ។
ការបឺត
ក្នុងកំឡុងពេលប្រើបាយតាតាឡុងក្នុងមួយដូស ២ មីលីក្រាមម្តងក្នុងមួយសប្តាហ៍កំហាប់មធ្យមនៃអេពីដេតលើសពីកំហាប់ដែលមានប្រសិទ្ធិភាពអប្បបរមា (
50 ភី / មីលីលីត្រ) បន្ទាប់ពីការព្យាបាលរយៈពេល 2 សប្តាហ៍បន្ទាប់មកការកើនឡើងកំហាប់ជាមធ្យមនៃអេពីដេមីក្នុងប្លាស្មាឈាមក្នុងរយៈពេល 6-7 សប្តាហ៍។ នៅសប្តាហ៍បន្ទាប់ការផ្តោតអារម្មណ៍នៃការធ្វើឱ្យប្រសើរឡើងនៅតែស្ថិតក្នុងកម្រិត 300 pg / ml ដែលបង្ហាញពីសមិទ្ធិផលនៃរដ្ឋដែលមានលំនឹង។ ការផ្តោតអារម្មណ៍លំនឹងនៃខាងក្រៅត្រូវបានរក្សានៅលើការគ្រប់គ្រងជាមួយនឹងភាពញឹកញាប់នៃម្តងក្នុងមួយសប្តាហ៍ជាមួយនឹងការផ្លាស់ប្តូរតិចតួចបំផុតរវាងការផ្តោតអារម្មណ៍អតិបរមានិងអប្បបរមា។
ការចែកចាយ
បរិមាណជាក់ស្តែងជាក់ស្តែងនៃការចែកចាយខាងក្រៅហួសកំរិតបន្ទាប់ពីការគ្រប់គ្រង subcutaneous នៃដូសតែមួយគឺ 28 លីត្រ។
ការរំលាយអាហារនិងការបញ្ចេញជាតិខ្លាញ់
ការសិក្សាអំពីរោគវិទ្យាបានបង្ហាញថាការធ្វើចលនាខាងក្រៅត្រូវបានបញ្ចេញចេញជាចម្បងដោយតម្រងនោមក្នុងកំឡុងពេលនៃការច្រោះក្រពេញបន្ទាប់មកមានការបំផ្លាញដោយប្រូតេអ៊ីន។ ការបោសសំអាតជាក់ស្តែងជាមធ្យមគឺខាងក្រៅគឺ ៩ លីត្រ / ម៉ោង។ លក្ខណៈ pharmacokinetic ទាំងនេះមិនអាស្រ័យលើកម្រិតនៃការធ្វើឱ្យហួសកំរិត។ កំហាប់ប្លាស្មាជាមធ្យមនៃការថយចុះខាងក្រៅថយចុះក្រោមកំរិតកំណត់នៃការរកឃើញប្រមាណ ១០ សប្តាហ៍បន្ទាប់ពីការឈប់ប្រើការព្យាបាលបាយស្តាតាឡុង។
Pharmacokinetics ក្នុងស្ថានភាពព្យាបាលពិសេស
អ្នកជំងឺដែលមានមុខងារខ្សោយតំរងនោមខ្សោយ
ការវិភាគផ្នែកឱសថសាស្រ្តនៅក្នុងប្រជាជននៃអ្នកជំងឺដែលមានមុខងារខ្សោយតំរងនោមទទួលបានបាយដេតាឡុងក្នុងកម្រិត ២ មីលីក្រាមបានបង្ហាញថាជាមួយនឹងមុខងារខ្សោយតំរងនោមខ្សោយ (កំរិតស្រាល = ១០) និងស្រាល (n = ៥៦) ការកើនឡើងកម្រិតនៃការប៉ះពាល់ជាប្រព័ន្ធគឺអាចធ្វើទៅបានរៀងៗខ្លួន។ ដោយ ៧៤% និង ២៣% ប្រៀបធៀបនឹងអ្នកជំងឺដែលមានមុខងារតំរងនោមធម្មតា (n = ៨៤) ។
អ្នកជំងឺដែលមានមុខងារថ្លើមខ្សោយ
ការសិក្សា pharmacokinetic ចំពោះអ្នកជំងឺដែលមានមុខងារខ្សោយថ្លើមមិនបានធ្វើទេ។ Exenatide ត្រូវបានបញ្ចេញចេញជាចម្បងដោយតម្រងនោមដូច្នេះមុខងារថ្លើមចុះខ្សោយទំនងជានឹងមិនប៉ះពាល់ដល់ការផ្តោតអារម្មណ៍នៃ exenatide នៅក្នុងឈាមទេ។
ភេទភេទនិងទំងន់រាងកាយ
យេនឌ័រការប្រណាំងនិងទំងន់រាងកាយមិនមានផលប៉ះពាល់គួរឱ្យកត់សំគាល់លើរោគសញ្ញានៃឱសថខាងក្រៅ។
អ្នកជំងឺវ័យចំណាស់
ទិន្នន័យស្តីពីអ្នកជំងឺវ័យចំណាស់មានកំរិតប៉ុន្តែទិន្នន័យដែលមានមិនបង្ហាញពីការផ្លាស់ប្តូរគួរឱ្យកត់សម្គាល់ចំពោះកម្រិតនៃការប៉ះពាល់នឹងអាយុលើសពីអាយុរហូតដល់ ៧៥ ឆ្នាំ។
ជាមួយនឹងការណែនាំនៃការប្រើថ្នាំហួសកម្រិតក្នុងកម្រិត ១០ 2g ២ ដងក្នុងមួយថ្ងៃអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមប្រភេទ ២ មានអាយុ ៧៥-៨៥ ឆ្នាំបានបង្ហាញពីការកើនឡើងនៃ AUC (តំបន់ក្រោមខ្សែកោង pharmacokinetic) ជាមធ្យម ៣៦% បើប្រៀបធៀបជាមួយអ្នកជំងឺដែលមានអាយុ ៤៥-៦៥ ឆ្នាំដែលទំនងជា , ត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងការថយចុះមុខងារតម្រងនោមចំពោះមនុស្សចាស់ (សូមមើលផ្នែក "កិតើនិងការគ្រប់គ្រង") ។
ប្រើក្នុងអំឡុងពេលមានផ្ទៃពោះនិងអំឡុងពេលបំបៅដោះ
មានផ្ទៃពោះ
ទិន្នន័យស្តីពីការប្រើប្រាស់បាយតាតាឡុងចំពោះស្ត្រីមានផ្ទៃពោះមានកំណត់។ ការសិក្សាអំពីសត្វបានបង្ហាញពីវត្តមាននៃការពុលបន្តពូជ។ ការប្រើថ្នាំ Bayeta Long ក្នុងអំឡុងពេលមានផ្ទៃពោះត្រូវបាន contraindicated ។
ការបំបៅកូនដោយទឹកដោះ
មិនមានភ័ស្តុតាងណាមួយបង្ហាញថាតើបាយបាតាឡុងអាចឆ្លងចូលទឹកដោះបានទេ។ បាយបាតា®ឡុងមិនគួរប្រើក្នុងពេលបំបៅដោះទេ។
កិតើកិតើនិងរដ្ឋបាល
នៅពេលអ្នកជំងឺដែលប្រើវិធីព្យាបាលដោយប្រើថ្នាំបំប៉នខាងក្រៅលើសពី ២ ដងក្នុងមួយថ្ងៃ (ការត្រៀមរៀបចំបាយ័ន to) ទៅការព្យាបាលដោយបាតតាឡុងការកើនឡើងរយៈពេលខ្លីនៃកំហាប់គ្លុយកូសក្នុងឈាមអាចត្រូវបានគេសង្កេតឃើញដែលមានលក្ខណៈធម្មតាភាគច្រើនក្នុងរយៈពេល ២ សប្តាហ៍បន្ទាប់ពីការចាប់ផ្តើមព្យាបាល។
ជាមួយនឹងរដ្ឋបាលរួមគ្នានៃការរៀបចំបាយបេតាឡុងជាមួយថ្នាំមេទីហ្វីលីន thiazolidinedione ឬជាមួយនឹងការបញ្ចូលគ្នានៃថ្នាំទាំងនេះដូសដំបូងនៃថ្នាំមេទីឌីទីននិង / ឬ thiazolidinedione ប្រហែលជាមិនផ្លាស់ប្តូរទេ។ ក្នុងករណីការរួមបញ្ចូលគ្នានៃបាយតាតាឡុងជាមួយនឹងដេរីវេស៊ុលហ្វីលីយ៉ាការបន្ថយដូស្យូមស៊ុលហ្វីលីយ៉ាអាចត្រូវបានទាមទារដើម្បីកាត់បន្ថយហានិភ័យនៃការថយចុះជាតិស្ករក្នុងឈាម (សូមមើលផ្នែក "សេចក្តីណែនាំពិសេស") ។
បឺតា - ឡុងគួរតែត្រូវបានប្រើម្តងក្នុងមួយសប្តាហ៍នៅថ្ងៃដដែលនៃសប្តាហ៍។ បើចាំបាច់ថ្ងៃនៃសប្តាហ៍អាចត្រូវបានផ្លាស់ប្តូរខណៈពេលដែលកំរិតបន្ទាប់ត្រូវបានគ្រប់គ្រងមិនលើសពី 24 ម៉ោងបន្ទាប់ពីកំរិតមុន។ ថ្នាំ Baeta ® Long អាចត្រូវបានប្រើនៅពេលណាមួយនៃថ្ងៃដោយមិនគិតពីការញ៉ាំចំណីអាហារ។
ប្រសិនបើបាត់មួយដូសវាគួរតែត្រូវបានគ្រប់គ្រងឱ្យបានឆាប់តាមដែលអាចធ្វើទៅបាន។ បន្ទាប់មកអ្នកជំងឺអាចត្រឡប់ទៅកាលវិភាគប្រចាំសប្តាហ៍នៃការប្រើប្រាស់។ ការចាក់ពីរនៃបាយតាតាឡុងមិនគួរត្រូវបានអនុវត្តក្នុងមួយថ្ងៃទេ។
ការប្រើប្រាស់បាយតាតាឡុងមិនតម្រូវឱ្យមានការត្រួតពិនិត្យឯករាជ្យបន្ថែមទៀតនៃការប្រមូលផ្តុំជាតិគ្លុយកូសក្នុងឈាមទេ។ ការត្រួតពិនិត្យដោយខ្លួនឯងនៃកំហាប់គ្លុយកូសក្នុងឈាមអាចត្រូវបានគេតម្រូវឱ្យកែកម្រិតដូស្យូមលីនៀ។
ប្រសិនបើបន្ទាប់ពីការបញ្ចប់នៃការព្យាបាលជាមួយបាយតាតាឡុងការប្រើថ្នាំជាតិស្ករក្នុងឈាមដទៃទៀតចាប់ផ្តើមផលប៉ះពាល់យូរអង្វែងនៃបាយតាតាឡុងគួរតែត្រូវបានគេយកមកពិចារណា (សូមមើលផ្នែកឱសថសាស្ត្រ) ។
ប្រើក្នុងក្រុមអ្នកជំងឺពិសេស
អ្នកជំងឺវ័យចំណាស់
ការផ្លាស់ប្តូរកម្រិតថ្នាំអាស្រ័យលើអាយុមិនត្រូវបានទាមទារនោះទេប៉ុន្តែនៅពេលចេញវេជ្ជបញ្ជាថ្នាំដល់អ្នកជំងឺវ័យចំណាស់លទ្ធភាពនៃការថយចុះមុខងារតំរងនោមជាមួយនឹងអាយុគួរតែត្រូវបានពិចារណា (សូមមើលបន្ថែមនៅក្នុងផ្នែក - "អ្នកជំងឺដែលមានមុខងារខ្សោយតំរងនោមខ្សោយ") ។ បទពិសោធន៍គ្លីនិកជាមួយថ្នាំចំពោះអ្នកជំងឺដែលមានអាយុលើសពី ៧៥ ឆ្នាំគឺនៅមានកម្រិតណាស់ (សូមមើលផ្នែក“ ឱសថសាស្រ្តគិនថេន”) ។
អ្នកជំងឺដែលមានមុខងារខ្សោយតំរងនោមខ្សោយ
អ្នកជំងឺដែលមានមុខងារខ្សោយតំរងនោមនៃភាពធ្ងន់ធ្ងរកម្រិតស្រាល (ការបោសសំអាត creatinine ៥០-៨០ មីលីលីត្រ / នាទី) ការកែកម្រិតដូសមិនចាំបាច់ទេ។ ការប្រើប្រាស់បាយតាតាឡុងចំពោះអ្នកជំងឺដែលមានបញ្ហាខ្សោយតំរងនោមក្នុងកម្រិតមធ្យម (ការបោសសំអាត creatinine ៣០-៥០ មីលីលីត្រ / នាទី) មិនត្រូវបានណែនាំទេដោយសារតែបទពិសោធន៍គ្លីនិកមានកំណត់ (សូមមើល)ផ្នែក "Pharmacokinetics") ។ បាយតាតា®ឡុងត្រូវបានឆ្លុះបញ្ចាំងចំពោះអ្នកជំងឺដែលមានជំងឺខ្សោយតំរងនោមដំណាក់កាលចុងក្រោយឬចុះខ្សោយតំរងនោមធ្ងន់ធ្ងរ (creatinine cle ការបោសសំអាតយូរលើកុមារនិងក្មេងជំទង់អាយុក្រោម ១៨ ឆ្នាំមិនទាន់ត្រូវបានបង្កើតឡើង) ។
វិធីសាស្រ្តនៃការដាក់ពាក្យ
បាយតា®ឡុងត្រូវបានបម្រុងទុកសម្រាប់ការប្រើប្រាស់ឯករាជ្យដោយអ្នកជំងឺ។ ឧបករណ៍ចាក់ឬប៊ិចត្រូវប្រើដោយអ្នកជំងឺតែម្នាក់គត់និងប្រើតែម្តង។
មុនពេលរៀបចំការផ្អាកសូមប្រាកដថាសារធាតុរំលាយមានតម្លាភាពហើយមិនមានភាគល្អិតដែលអាចមើលឃើញទេ។ ការព្យួរដែលបានរៀបចំគួរតែត្រូវបានប្រើភ្លាមៗសម្រាប់ការចាក់មិនមែនរក្សាទុកទេ។
ប្រសិនបើថ្នាំត្រូវបានកកវាមិនអាចប្រើបានទេ។
វាត្រូវបានផ្ដល់អនុសាសន៍ថាអ្នកជំងឺឬសាច់ញាតិ / អ្នកថែទាំរបស់អ្នកជំងឺដែលមិនមានការអប់រំវេជ្ជសាស្រ្តទទួលបានការបណ្តុះបណ្តាលតាមច្បាប់សម្រាប់ការចាក់ថ្នាំឯករាជ្យ។ វាចាំបាច់ត្រូវអនុវត្តតាមអនុសាសន៍យ៉ាងតឹងរឹងនូវគោលការណ៍ណែនាំសម្រាប់ការប្រើប្រាស់ប៊ិកសឺរាុំងបាយ័នតាឡុងឬគោលការណ៍ណែនាំសម្រាប់ការប្រើប្រាស់ឧបករណ៍គ្រឿងញៀនបាយតាតាឡុងដាក់ក្នុងប្រអប់ក្រដាសកាតុងធ្វើកេស។
ថ្នាំនេះគួរតែត្រូវបានគ្រប់គ្រងយ៉ាងជ្រៅនៅក្នុងពោះភ្លៅឬស្មាភ្លាមៗបន្ទាប់ពីលាយម្សៅជាមួយសារធាតុរំលាយ។
សេចក្តីណែនាំសម្រាប់ការរៀបចំការព្យួរផលិតផលឱសថត្រូវបានបង្ហាញនៅក្នុងគោលការណ៍ណែនាំសម្រាប់ការប្រើប្រាស់ប៊ិកសឺរាុំងប៊ែតតាឡុងឬគោលការណ៍ណែនាំសម្រាប់ការប្រើប្រាស់ឧបករណ៍គ្រឿងញៀនបាយតាតាឡុង។
ផលប៉ះពាល់
ជាមួយនឹងការប្រើប្រាស់ក្រោយការចុះឈ្មោះក្រៅស្បូន ២ ដងក្នុងមួយថ្ងៃរបាយការណ៍ដ៏កម្រត្រូវបានទទួលអំពីការវិវត្តនៃជំងឺរលាកលំពែងនិងការខ្សោយតំរងនោមស្រួចស្រាវ (សូមមើលផ្នែក "សេចក្តីណែនាំពិសេស") ។
ខាងក្រោមនេះគឺជាទិន្នន័យស្តីពីផលប៉ះពាល់របស់បាយតាឡុងដែលបានកើតឡើងនៅក្នុងការសាកល្បងព្យាបាលនិងនៅក្នុងកម្មវិធីក្រោយទីផ្សារ។ ប្រតិកម្មមិនល្អត្រូវបានបង្ហាញដោយប្រើពាក្យដែលចង់បាននៅក្នុងលក្ខខណ្ឌនៃថ្នាក់ប្រព័ន្ធសរីរាង្គនិងបង្ហាញពីប្រេកង់ដាច់ខាត។ ភាពញឹកញាប់នៃការកើតឡើងនៃបាតុភូតត្រូវបានបង្ហាញនៅក្នុងការជម្រាលដូចខាងក្រោម: ជាញឹកញាប់ (10 1/10) ជាញឹកញាប់ (≥ 1/100, 1 ។
ពីផ្នែកម្ខាងនៃការរំលាយអាហារនិងអាហារូបត្ថម្ភ៖ ជាញឹកញាប់ - ការថយចុះជាតិស្ករក្នុងឈាម ១ (ក្នុងករណីរួមផ្សំជាមួយនឹងការរៀបចំស៊ុលហ្វីលីនៀ) ជារឿយៗ - បាត់បង់ចំណង់អាហារ ១ មិនទៀងទាត់ - ខ្វះជាតិទឹក ១ ។
ពីប្រព័ន្ធសរសៃប្រសាទ៖ ជាញឹកញាប់ - ឈឺក្បាល ១ វិលមុខ ១ កម្រនឹងឈឺពោះ ១ ងងុយដេក ១ ។
ពីរលាកក្រពះពោះវៀន៖ ញឹកញាប់ណាស់ - ចង្អោរ ១ រាគ ១ រាគ ១ ក្អួតចង្អោរ ១ ឈឺក្រពះ ១ ឈឺពោះ ១ ជំងឺក្រពះពោះវៀន ១ ហើមពោះ ១ ទល់លាមក ១ ទល់លាមក ១ ក្អួតចង្អោរ ១ ក្អួតចង្អោរ ១ វង្វេងវង្វាន់ ១ ឈឺពោះ ១ ជំងឺច្រាលក្រពះពោះវៀន ១ ហើមពោះ ១ ទល់លាមក ១ ទល់លាមក ១ រោលរាល - ស្ទះពោះវៀន ១ វង្វេងស្មារតី ១ ប្រេកង់មិនទាន់ច្បាស់ - ស្រួច ជំងឺរលាកលំពែង 2 (សូមមើលផ្នែក "សេចក្តីណែនាំពិសេស") ។
នៅលើផ្នែកនៃស្បែកនិងជាលិកា subcutaneous: ជាញឹកញាប់ - រមាស់និង / ឬ urticaria 1, កម្រ hyperhidrosis 1, alopecia 1, ប្រេកង់ដែលមិនបានបញ្ជាក់ - កន្ទួល macular និង papular 2, angioedema 2, អាប់សនៅកន្លែងចាក់ថ្នាំនិង cellulite 2 ។
ពីតម្រងនោមនិងបំពង់ទឹកនោម៖ ការខ្សោយតំរងនោមមុខងារខ្សោយតំរងនោមរួមមានការខ្សោយតំរងនោមស្រួចស្រាវការកើនឡើងតំរងនោមរ៉ាំរ៉ៃការខ្សោយតំរងនោមការកើនឡើងការប្រមូលផ្តុំសេរ៉ូមឌីនទីន ១ (សូមមើលផ្នែក "សេចក្តីណែនាំពិសេស")
បញ្ហាទូទៅនិងផលវិបាកនៅកន្លែងចាក់ថ្នាំ៖ ជាញឹកញាប់ - រមាស់នៅកន្លែងចាក់ថ្នាំទី ១ អស់កម្លាំង ១ ឈឺក្រពះនៅកន្លែងចាក់ថ្នាំ ១ ជំងឺហឺតរោគខាន់ស្លាក់មិនធម្មតា - រមាស់នៅកន្លែងចាក់ថ្នាំ ១ កម្រមានអារម្មណ៍ថប់បារម្ភ ១ ។
ការផ្លាស់ប្តូរសូចនាករមន្ទីរពិសោធន៍៖ ប្រេកង់ដែលមិនបានបញ្ជាក់ - ការកើនឡើងនៃសមាមាត្រធម្មតាអន្តរជាតិ (INR) (សូមមើលផ្នែក "សេចក្តីណែនាំពិសេស") ។
1 ភាពញឹកញាប់ត្រូវបានកំណត់លើមូលដ្ឋានទិន្នន័យពីការសិក្សាដែលបានបញ្ចប់រយៈពេលវែងនៃប្រសិទ្ធភាពនិងសុវត្ថិភាពនៃការធ្វើចលនាយូរអង្វែងចំនួនអ្នកជំងឺសរុបគឺ ២៨៦៨ នាក់ (រាប់បញ្ចូលទាំងអ្នកជំងឺ ១០០២ នាក់ដែលប្រើថ្នាំ sulfonylurea) ។
2 ភាពញឹកញាប់ត្រូវបានកំណត់ដោយផ្អែកលើសារដោយឯកឯងនៅពេលដែលការធ្វើសកម្មភាពយូរអង្វែងត្រូវបានប្រើនៅក្នុងចំនួនប្រជាជនដែលមិនបានបញ្ជាក់។
លក្ខណៈនៃប្រតិកម្មអវិជ្ជមានរបស់បុគ្គល
ការថយចុះជាតិស្ករក្នុងឈាម
ក្នុងករណីប្រើការរៀបចំបាយបេតាឡុងរួមជាមួយការរៀបចំស៊ុលហ្វានីញ៉ូអា, អត្រាខ្ពស់នៃការថយចុះជាតិស្ករក្នុងឈាមត្រូវបានគេសង្កេតឃើញ (២៤,០% ប្រៀបធៀបនឹង ៥,៤%) (សូមមើលផ្នែក“ សេចក្តីណែនាំពិសេស”) ។ ដើម្បីកាត់បន្ថយហានិភ័យនៃការថយចុះជាតិស្ករក្នុងឈាមអំឡុងពេលនៃការព្យាបាលដោយការរួមបញ្ចូលគ្នា, ការផ្លាស់ប្តូរកម្រិតសូដ្យូមឡូឡាអាចត្រូវបានទាមទារ (សូមមើលផ្នែក“ កិតើនិងការគ្រប់គ្រង” និង“ ការណែនាំពិសេស”) ។
ការព្យាបាលដោយថ្នាំ Bayeta Long ត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងការថយចុះអត្រានៃការថយចុះជាតិស្ករក្នុងឈាមទាបបើប្រៀបធៀបទៅនឹងការព្យាបាលដោយអាំងស៊ុយលីនគ្លីហ្គីនចំពោះអ្នកជំងឺដែលទទួលថ្នាំ metformin (៣% ទល់នឹង ១៩%) ។ ជាមួយ ៤២%) ។ ភាគច្រើននៃការចុះជាតិស្ករក្នុងឈាមថយចុះដែលត្រូវបានកត់ត្រាក្នុងការធ្វើតេស្តិ៍ព្យាបាលក្រៅស្បូនដែលមានរយៈពេលយូរ (៩៩,៩%, n = ៦៤៩) គឺស្រាលហើយត្រូវបានដោះស្រាយបន្ទាប់ពីទទួលទានជាតិកាបូអ៊ីដ្រាតតាមមាត់។ អ្នកជំងឺម្នាក់មានអាការៈថយចុះជាតិស្ករក្នុងឈាមធ្ងន់ធ្ងរព្រោះគាត់មានកំហាប់គ្លុយកូសទាបក្នុងឈាម (២,២ មីល្លីម / លី) ហើយជំនួយពីខាងក្រៅត្រូវការជាចាំបាច់យកកាបូអ៊ីដ្រាតដើម្បីបញ្ឈប់ការថយចុះជាតិស្ករក្នុងឈាម។
ចង្អោរ
ប្រតិកម្មមិនល្អបំផុតគឺចង្អោរ។ ជាទូទៅយ៉ាងហោចណាស់ការចង្អោរមួយត្រូវបានកត់សម្គាល់នៅក្នុង ២០% នៃអ្នកជំងឺដែលទទួលបានបាយតាតាឡុង។ ករណីភាគច្រើននៃការចង្អោរគឺស្រាលឬមធ្យម។ ចំពោះអ្នកជំងឺភាគច្រើនដែលធ្លាប់មានអារម្មណ៍ចង់ក្អួតនៅដំណាក់កាលដំបូងនៃការព្យាបាលអត្រានៃការចង្អោរក្នុងកំឡុងពេលព្យាបាលមានការថយចុះជាលំដាប់។ ឧប្បត្តិហេតុនៃការឈប់បន្តការព្យាបាលដោយសារប្រតិកម្មមិនល្អនៅក្នុងការសិក្សាដែលគ្រប់គ្រងដោយ placebo រយៈពេល ៣០ សប្តាហ៍គឺ ៦% ចំពោះអ្នកជំងឺដែលទទួលបានបាយបាតាឡុង។ ព្រឹត្តិការណ៍មិនល្អទូទៅបំផុតដែលតម្រូវឱ្យបញ្ឈប់ការព្យាបាលនៅក្នុងក្រុមព្យាបាលណាមួយគឺការចង្អោរនិងក្អួត។ ការបញ្ឈប់ការព្យាបាលដោយសារចង្អោរឬក្អួតបានកើតឡើងក្នុងរយៈពេល®យូរ។
ប្រតិកម្មកន្លែងចាក់ថ្នាំ
នៅក្នុងការសិក្សាចំនួន ៥ ដែលមានការគ្រប់គ្រងសកម្មមានរយៈពេល ២៤-៣០ សប្តាហ៍ប្រតិកម្មនៅកន្លែងចាក់ថ្នាំត្រូវបានគេសង្កេតឃើញនៅក្នុង ១៧,១% នៃអ្នកជំងឺដែលទទួលបានបាយតាឡុង។
ជាទូទៅប្រតិកម្មទាំងនេះមានលក្ខណៈស្រាលហើយភាគច្រើនមិនបណ្តាលឱ្យមានការលុបបំបាត់ចោលនូវថ្នាំសិក្សាឡើយ។ អ្នកជំងឺអាចទទួលការព្យាបាលដោយរោគសញ្ញានៅពេលកំពុងបន្តការព្យាបាលជាមួយបាយតាតាឡុង។ អ្នកគួរតែជ្រើសរើសកន្លែងថ្មីសម្រាប់ការណែនាំថ្នាំនៅពេលចាក់ម្តង ៗ ។
នៅក្នុងការសិក្សាគ្លីនិកការបង្កើតការផ្សាភ្ជាប់ subcutaneous តូចៗនៅកន្លែងចាក់ថ្នាំត្រូវបានគេសង្កេតឃើញជាញឹកញាប់ដែលជាផលវិបាកនៃវត្តមាននៃមីក្រូប៉ូលីស្យូមនៅក្នុងសមាសធាតុនៃការរៀបចំដែលរួមមានវត្ថុធាតុ polymer 50:50 DL 4AP (copoly-D, L-lactide-glycolide) ។ ភាគច្រើននៃការផ្សាភ្ជាប់បុគ្គលមានអាការៈមិនរំខានដល់ការចូលរួមក្នុងការសិក្សាហើយបាត់ទៅវិញបន្ទាប់ពី ៤-៨ សប្តាហ៍។
ការបង្កើតអង្គបដិប្រាណ
ថាំពទ្យដលមានជាតិប្រូតេអ៊ីននិង peptides អាចមានលក្ខណៈស៊ាំនឹងសារធាតុដូច្នះបនាប់ពីលបថាំបាយតាឡុងអង្គបដិប្រាណដើម្បីធ្វើឱ្យហួសកំរិត។ ចំពោះអ្នកជំងឺភាគច្រើនដែលអង្គបដិប្រាណត្រូវបានរកឃើញតង់ស្យុងថយចុះតាមពេលវេលា។
វត្តមាននៃអង្គបដិប្រាណ (តង់ស្យុងខ្ពស់ឬទាប) មិនទាក់ទងនឹងកម្រិតនៃការគ្រប់គ្រងគ្លីសេរីនទេ។ នៅក្នុងការសាកល្បងគ្លីនិករបស់ថ្នាំបាយតាឡុងប្រហែលជា ៤៥ ភាគរយនៃអ្នកជំងឺបានបង្ហាញថាមានអង្គបដិប្រាណខាងក្រៅទាបនៅចុងបញ្ចប់នៃការសិក្សា។ សរុបមកភាគរយនៃអ្នកជំងឺដែលមានអង្គបដិប្រាណគឺប្រហាក់ប្រហែលគ្នានៅក្នុងការសាកល្បងព្យាបាលទាំងអស់។ ជាមធ្យមនៅក្នុងការសាកល្បងព្យាបាលនៅដំណាក់កាលទី ៣, ១២% នៃអ្នកជំងឺមានប្រដាប់វាស់អង្គបដិប្រាណខ្ពស់។ ចំពោះអ្នកជំងឺខ្លះការឆ្លើយតបគ្លីសេរីនចំពោះការព្យាបាលដោយបាយតតាឡុងគឺអវត្តមាននៅចុងបញ្ចប់នៃរយៈពេលសិក្សាដែលត្រូវបានគ្រប់គ្រងក្នុងអត្រា ២,៦% នៃអ្នកជំងឺដែលមានអង្គបដិប្រាណខ្ពស់ការត្រួតពិនិត្យគ្លីសេរីនមិនមានភាពប្រសើរឡើងទេហើយក្នុង ១,៦% នៃអ្នកជំងឺក៏មិនមានភាពប្រសើរឡើងដែរសូម្បីតែអវត្តមានអង្គបដិប្រាណក៏ដោយ។
អ្នកជំងឺដែលមានអង្គបដិប្រាណដើម្បីធ្វើឱ្យហួសកម្រិតបានបង្ហាញពីប្រតិកម្មបន្ថែមទៀតនៅកន្លែងចាក់ថ្នាំ (ឧទាហរណ៍ការឡើងក្រហមនៃស្បែកនិងរមាស់) ប៉ុន្តែក្នុងពេលតែមួយប្រេកង់និងប្រភេទនៃព្រឹត្តិការណ៍មិនល្អចំពោះអ្នកជំងឺទាំងនេះគឺប្រហាក់ប្រហែលនឹងអ្នកជំងឺដែលមិនមានអង្គបដិប្រាណដើម្បីធ្វើឱ្យប្រសើរឡើង។ ។
ចំពោះអ្នកជំងឺដែលទទួលបានបាយតាតាឡុងភាពញឹកញាប់នៃប្រតិកម្ម immunogenic ដែលមានសក្តានុពលនៅកន្លែងចាក់ថ្នាំ (ភាគច្រើនរមាស់ដោយប្រើអេរីទ្រីម៉ាឬគ្មានវា) ក្នុងការសិក្សារយៈពេល ៣០ សប្តាហ៍និង ២៦ សប្តាហ៍គឺ ៩% ។ ប្រតិកម្មទាំងនេះកើតឡើងតិចតួចចំពោះអ្នកជំងឺដែលមានប្រតិកម្មអវិជ្ជមានទៅនឹងអង្គបដិប្រាណ (៤%) បើប្រៀបធៀបជាមួយអ្នកជំងឺដែលមានប្រតិកម្មវិជ្ជមាន (១៣%) ជាមួយនឹងអត្រាប្រតិកម្មខ្ពស់ចំពោះអ្នកជំងឺដែលមានអង្គបដិប្រាណអង្គបដិប្រាណខ្ពស់។
ការវិភាគគំរូអង្គបដិប្រាណមិនបានបង្ហាញពីប្រតិកម្មអន្តរសកម្មគួរឱ្យកត់សម្គាល់ជាមួយថ្នាំ peptides ដែលមានលក្ខណៈស្រដៀងនឹងអតិសុខុមប្រាណ (គ្លីកហ្គនរឺហ្គ្រែន -១) ។
ការសម្រកទម្ងន់យ៉ាងឆាប់រហ័ស
នៅក្នុងការសិក្សារយៈពេល ៣០ សប្តាហ៍ប្រមាណ ៣% នៃអ្នកជំងឺ (n = ៤/១៤៨) ដែលបានព្យាបាលជាមួយបាយតាតាឡុងយ៉ាងហោចណាស់មានដំណាក់កាលបណ្តោះអាសន្នមួយនៃការស្រកទម្ងន់យ៉ាងឆាប់រហ័ស (ការថយចុះទំងន់រាងកាយរវាងការមកលេងពីរដងជាប់គ្នាច្រើនជាង ១ ដង) ។ ៥ គីឡូក្រាមក្នុងមួយសប្តាហ៍) ។
ចង្វាក់បេះដូងកើនឡើង
នៅក្នុងចំនួនអ្នកចូលរួមនៃអ្នកជំងឺដែលបានព្យាបាលជាមួយបាយតាតាឡុងក្នុងការសាកល្បងគ្លីនិកការកើនឡើងអត្រាចង្វាក់បេះដូង ២,៦ ចង្វាក់ក្នុងមួយនាទីត្រូវបានគេកត់សំគាល់ទាក់ទងនឹងមូលដ្ឋាន (៧៤ ចង្វាក់ក្នុងមួយនាទី) ។ ក្នុង ១៥% នៃអ្នកជំងឺមកពីក្រុម Bayeta Long, អត្រាចង្វាក់បេះដូងជាមធ្យមកើនឡើង ១០ ចង្វាក់ក្នុងមួយនាទីការកើនឡើងអត្រាចង្វាក់បេះដូងជាមធ្យម ១០ ផោនក្នុងមួយនាទីក្នុងក្រុមព្យាបាលដទៃទៀតត្រូវបានគេសង្កេតឃើញនៅក្នុងអ្នកជំងឺ ៥-១០% ។
អន្តរកម្មជាមួយថ្នាំដទៃទៀតនិងប្រភេទផ្សេងទៀតនៃអន្តរកម្មគ្រឿងញៀន
នៅពេលប្រើថ្នាំប៉ារ៉ាសេតាមុលក្នុងកម្រិត ១០០០ មីលីក្រាមនៅលើពោះទទេឬក្រោយពេលបរិភោគបន្ទាប់ពីការព្យាបាលរយៈពេល ១៤ សប្តាហ៍ជាមួយបាយតាតាឡុងមិនមានការផ្លាស់ប្តូរគួរឱ្យកត់សម្គាល់នៅក្នុង AUC នៃប៉ារ៉ាសេតាមុលបើប្រៀបធៀបនឹងរយៈពេលនៃការគ្រប់គ្រង។ សេកax (កំហាប់អតិបរិមា) នៃថ្នាំប៉ារ៉ាសេតាមុលបានថយចុះ ១៦% (នៅលើពោះទទេ) និង ៥% (ក្រោយពេលញ៉ាំ) និងថាំអេម (ពេលវេលាឈានដល់ការផ្តោតអារម្មណ៍អតិបរមា) បានកើនឡើងពីប្រហែល ១ ម៉ោងក្នុងរយៈពេលត្រួតត្រាដល់ ១,៤ ម៉ោង (នៅលើពោះទទេ) និង ១, 3 ម៉ោង (បន្ទាប់ពីញ៉ាំ) ។
ការត្រៀមលក្ខណៈស៊ុលនីញ៉ូរី
ដោយសារតែការកើនឡើងហានិភ័យនៃការថយចុះជាតិស្ករក្នុងឈាមអំឡុងពេលនៃការព្យាបាលជាមួយនឹងការត្រៀមលក្ខណៈ sulfonylurea ការលៃតម្រូវកម្រិតថ្នាំ sulfonylurea អាចត្រូវបានទាមទារ (សូមមើលផ្នែក "កិតើនិងការគ្រប់គ្រង" និង "ការណែនាំពិសេស") ។
លទ្ធផលនៃការសិក្សាអន្តរកម្មដែលបានបង្ហាញខាងក្រោមត្រូវបានគេប្រើដោយប្រើថ្នាំបំប៉នខាងក្រៅក្នុងកម្រិត ១០ 2g ២ ដងក្នុងមួយថ្ងៃ។
ថ្នាំ Hydroxymethylglutaryl-CoA reductase inhibitors
AUC និង Cmax នៃ lovastatin ថយចុះ ៤០% និង ២៨% រៀងៗខ្លួនហើយ tmax បានកើនឡើងដល់ប្រហែល ៤ ម៉ោងនៅពេលដែលថ្នាំ Exenatide ត្រូវបានគេប្រើពីរដងក្នុងមួយថ្ងៃជាមួយនឹងការប្រើថ្នាំ lovastatin តែមួយដង (៤០ មីលីក្រាម) បើប្រៀបធៀបជាមួយថ្នាំដែលបានអង្កេតជាមួយ lovastatin តែមួយមុខ។ នៅក្នុងការសិក្សាគ្លីនិកដែលគ្រប់គ្រងដោយថ្នាំ placebo រយៈពេល ៣០ សប្តាហ៍នៃការលើសកម្រិត ២ ដងក្នុងមួយថ្ងៃការប្រើដំណាលគ្នានៃថ្នាំ HMG-CoA reductase inhibitors មិនបណ្តាលអោយមានការផ្លាស់ប្តូរទម្រង់ lipid នោះទេ (សូមមើលផ្នែក“ Pharmacodynamics”) ។ ការកែកម្រិតដូសដំបូងមិនត្រូវបានទាមទារទេទោះយ៉ាងណាក៏ដោយបើចាំបាច់ទម្រង់ lipid គួរតែត្រូវបានត្រួតពិនិត្យ។
Warfarin
ប្រសិនបើថ្នាំ warfarin ត្រូវបានគេលេប ៣៥ នាទីបន្ទាប់ពីការគ្រប់គ្រងនៃការប្រើថ្នាំហួសកម្រិត (២ ដងក្នុងមួយថ្ងៃ) ការកើនឡើងនៃ tmax ប្រហែល ២ ម៉ោងត្រូវបានកត់សម្គាល់។ គ្មានការផ្លាស់ប្តូររោគសញ្ញាជាក់ស្តែងនៅក្នុង Cmax ឬ AUC ត្រូវបានគេសង្កេតឃើញទេ។ មានរបាយការណ៍នៃការកើនឡើង INR ខណៈពេលប្រើថ្នាំ warfarin និងខាងក្រៅ។ ចំពោះអ្នកជំងឺដែលប្រើថ្នាំបំប៉ន warfarin និង / ឬថ្នាំ coumarin វាចាំបាច់ត្រូវគ្រប់គ្រង INR នៅដំណាក់កាលដំបូងនៃការព្យាបាលជាមួយបាយតាតាឡុង (សូមមើលផ្នែក“ ផលប៉ះពាល់”) ។
Digoxin និង lisinopril
នៅក្នុងការសិក្សាអំពីអន្តរកម្មនៃថ្នាំការធ្វើឱ្យហួសកម្រិត (២ ដងក្នុងមួយថ្ងៃ) មិនមានឥទ្ធិពលគួរឱ្យកត់សម្គាល់ទៅលើ Cmax ឬ AUC នៃ digoxin និង lisinopril ទោះយ៉ាងណាការកើនឡើងនៃ tmax ប្រហែល ២ ម៉ោងត្រូវបានគេកត់សម្គាល់។
Ethinyl estradiol និង levonorgestrel
បន្ទាប់ពីប្រើថ្នាំពន្យាកំណើតរួមបញ្ចូលគ្នា (៣០ μgនៃអេទីឡែនអេស្ត្រូលីតនិង ១៥០ ក្រាមនៃ levonorgestrel) រយៈពេលមួយម៉ោងមុនពេលប្រើថ្នាំបំបាត់ចោល (ពីរដងក្នុងមួយថ្ងៃ) មិនមានការផ្លាស់ប្តូរ AUC, Cmax ឬ Cmin (កំហាប់អប្បបរមា) នៃអេទីឡែន estradiol និង levonorgestrel ។ នៅពេលប្រើថ្នាំពន្យារកំណើតរួមបញ្ចូលគ្នា ៣៥ នាទីបន្ទាប់ពីលេបថ្នាំ Exenatide (ពីរដងក្នុងមួយថ្ងៃ) AUC នៅតែមិនផ្លាស់ប្តូរទោះយ៉ាងណាការថយចុះកម្រិត Cmax នៃអេទីតានីញ៉ូមអេដ្យូឌីណុលថយចុះ ៤៥ ភាគរយនិងស៊ីលីកនៃ levonorgestrel ចំនួន ២៧៤១% ក៏ដូចជាការកើនឡើងនៃថូម៉ាដោយ ២-៤ ម៉ោងដោយសារតែការបញ្ចេញជាតិក្រពះយឺត។ ។ ការថយចុះ Cmax គឺមិនសំខាន់ទេដូច្នេះការកែកម្រិតដូសនៃការពន្យារកំណើតតាមមាត់មិនចាំបាច់ទេ។
ការណែនាំពិសេស
Baeta ® Long មិនត្រូវបានណែនាំជាខ្សែទីមួយនៃការព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ចំពោះអ្នកជំងឺដែលមានការគ្រប់គ្រងគ្លីសេរីនមិនគ្រប់គ្រាន់លើផ្ទៃខាងក្រោយនៃរបបអាហារនិងសកម្មភាពរាងកាយ។
បាយតាតាឡុងមិនមែនជាការជំនួសអាំងស៊ុយលីនទេការប្រើប្រាស់រួមគ្នាជាមួយអាំងស៊ុយលីនត្រូវបានធ្វើឱ្យខូច (សូមមើលផ្នែក“ ការប្រឆាំងនឹងការវិវត្ត”) ។
បាយតាតាឡុងមិនគួរត្រូវបានចាត់ចែងតាមសរសៃរឺបញ្ចូលតាមសរសៃទេ។
មួយដូសនៃផលិតផលឱសថនេះមានជាតិសូដ្យូមតិចជាង ១ មីលីក្រាម (២៣ មីលីក្រាម) ។ ការរៀបចំគឺអនុវត្តដោយគ្មានជាតិសូដ្យូម។
ហានិភ័យនៃដុំសាច់មហារីកក្រពេញទីរ៉ូអ៊ីត
ការគ្រប់គ្រងនៃការធ្វើចលនាហួសប្រមាណទៅនឹងសត្វមន្ទីរពិសោធន៍ (កណ្តុរ) នៅកម្រិតថ្នាំសំខាន់ៗត្រូវបានអមដោយការកើនឡើងនូវអត្រានៃដុំមហារីកកោសិកាក្រពេញទីរ៉ូអ៊ីតបើប្រៀបធៀបទៅនឹងក្រុមត្រួតពិនិត្យ។ យោងទៅតាមលទ្ធផលនៃការសិក្សាមុននិងគ្លីនិកវាមិនអាចទៅរួចទេដែលមិនរាប់បញ្ចូលហានិភ័យស្រដៀងគ្នានៃដុំមហារីកកោសិកា C (រួមទាំងជំងឺមហារីក medullary) នៃក្រពេញទីរ៉ូអ៊ីត។ ថ្នាំនេះត្រូវបានគេប្រើនៅក្នុងអ្នកជំងឺដែលមានជំងឺមហារីកក្រពេញទីរ៉ូអ៊ីតនៅក្នុងប្រវត្ដិសាស្ដ្រផ្ទាល់ខ្លួនឬគ្រួសារក៏ដូចជារោគសញ្ញាប្រភេទ MEN ប្រភេទទី ២ ។
សេរ៉ូម calcitonin គឺជាសញ្ញាសម្គាល់ជីវសាស្ត្រនៃជំងឺមហារីកក្រពេញទីរ៉ូអ៊ីត។ ការពន្លឿនការត្រួតពិនិត្យជាប្រចាំនៃការប្រមូលផ្តុំសេរ៉ូម calcitonin ឬការពិនិត្យអ៊ុលត្រាសោននៃក្រពេញទីរ៉ូអ៊ីតសម្រាប់ការរកឃើញមហារីកមហារីកដំណាក់កាលដំបូងចំពោះអ្នកជំងឺដែលទទួលបានបាយតា®ឡុងមិនទាន់ត្រូវបានបង្កើតឡើង។ ការឃ្លាំមើលបែបនេះអាចបង្កើនហានិភ័យនៃនីតិវិធីដែលមិនចាំបាច់ដោយសារតែភាពជាក់លាក់ទាបនៃការប្តេជ្ញាចិត្តនៃសេរ៉ូម calcitonin សម្រាប់ការធ្វើរោគវិនិច្ឆ័យនៃជំងឺមហារីកកណ្តាលនិងការកើតមានផ្ទៃខាងក្រោយខ្ពស់នៃជំងឺក្រពេញទីរ៉ូអ៊ីត។ ការប្រមូលផ្តុំសេរ៉ូម calcitonin កើនឡើងខ្ពស់គួរឱ្យកត់សម្គាល់អាចបង្ហាញពីជំងឺមហារីក medullary ហើយអ្នកជំងឺដែលមានជំងឺមហារីក medullary ជាធម្មតាមានការប្រមូលផ្តុំ> 50 ng / L ។ ប្រសិនបើការផ្តោតអារម្មណ៍នៃសេរ៉ូម calcitonin ត្រូវបានកំណត់និងត្រូវបានកើនឡើងអ្នកជំងឺត្រូវឆ្លងកាត់ការពិនិត្យបន្ថែម។ អ្នកជំងឺដែលមានការងក់ក្បាលនៃក្រពេញទីរ៉ូអ៊ីតដែលត្រូវបានបង្កើតឡើងក្នុងកំឡុងពេលពិនិត្យរាងកាយឬរោគសញ្ញានៃកគួរតែត្រូវបានពិនិត្យបន្ថែមទៀត។ អ្នកជំងឺគួរតែត្រូវបានជូនដំណឹងអំពីហានិភ័យនៃដុំសាច់ក្រពេញទីរ៉ូអ៊ីតនិងរោគសញ្ញារបស់ពួកគេ (សូមមើលផ្នែក "ការពន្យាកំណើត") ។
មុខងារខ្សោយតំរងនោមខ្សោយ
ចំពោះអ្នកជំងឺដែលមានបញ្ហាខ្សោយតំរងនោមនៅដំណាក់កាលចុងក្រោយឆ្លងកាត់ការធ្វើតេស្តូម៉ាស្ទ្រីលីនការប្រើ Exenatide ២ ដងក្នុងមួយថ្ងៃត្រូវបានអមដោយការកើនឡើងនៃប្រតិកម្មមិនល្អពីការរលាកក្រពះពោះវៀនដូច្នេះថ្នាំ Bayeta Long ត្រូវបានគេធ្វើឱ្យខូចដល់អ្នកជំងឺដែលមានជំងឺខ្សោយតំរងនោមដំណាក់កាលចុងក្រោយឬខ្សោយតំរងនោមធ្ងន់ធ្ងរ (បោសសំអាត) ។ creatinine ®យូរចំពោះអ្នកជំងឺដែលមានមុខងារខ្សោយតំរងនោមនៃភាពធ្ងន់ធ្ងរកម្រិតមធ្យម (ការបោសសំអាត creatinine ៣០-៥០ មីលីលីត្រ / នាទី) មិនត្រូវបានណែនាំទេដោយសារតែមានកំណត់ បទពិសោធន៍ព្យាបាល។
ករណីកម្រនៃការខ្សោយតំរងនោមត្រូវបានគេរាយការណ៍ថាមានការប្រើថ្នាំក្រោយការចុះឈ្មោះរួមទាំងការកើនឡើងនៃកំហាប់សេរ៉ូមការវិវត្តនៃការខ្សោយតំរងនោមការធ្វើឱ្យខ្សោយតំរងនោមរ៉ាំរ៉ៃការខ្សោយតំរងនោមស្រួចស្រាវ។ក្នុងករណីខ្លះការធ្វើ hemodialysis ត្រូវបានទាមទារ។ បាតុភូតទាំងនេះអាចបណ្តាលមកពីការខះជាតិទឹកដោយសារតែចង្អោរក្អួតនិងរាគនិង / ឬថ្នាំដែលមានសមត្ថភាពធ្វើឱ្យចុះខ្សោយមុខងារតម្រងនោម / ការរំលាយអាហារទឹក។ ថ្នាំផ្សំរួមមានថ្នាំបំបាត់ការរំញោចអង់ស៊ីម angiotensin - ថ្នាំប្រឆាំងនឹងការរលាកដែលមិនមែនជាស្តេរ៉ូអ៊ីតថ្នាំបញ្ចុះទឹកនោម។ នៅពេលចេញវេជ្ជបញ្ជាការព្យាបាលដោយរោគសញ្ញានិងបញ្ឈប់ការប្រើថ្នាំអាចសន្មតថាមូលហេតុនៃការផ្លាស់ប្តូររោគសាស្ត្ររួមទាំងការហួសកម្រិតមុខងារខ្សោយតំរងនោមត្រូវបានស្តារឡើងវិញ។ យោងទៅតាមលទ្ធផលនៃការសិក្សាគ្លីនិកនិងរោគវិទ្យាការមិនយកចិត្តទុកដាក់លើសរសៃប្រសាទនៃសរសៃប្រសាទខាងក្រៅមិនត្រូវបានបញ្ជាក់ទេ។
ជំងឺធ្ងន់ធ្ងរនៃរលាកក្រពះពោះវៀន
បាយតាតាឡុងមិនត្រូវបានគេសិក្សាលើអ្នកជំងឺដែលមានជំងឺធ្ងន់ធ្ងរនៃក្រពះពោះវៀនរួមទាំង paresis នៃក្រពះ។ ការប្រើប្រាស់បាយតា®យូរតែងតែបណ្តាលឱ្យមានប្រតិកម្មមិនល្អពីការរលាកក្រពះពោះវៀនដូចជាចង្អោរក្អួតនិងរាគដូច្នេះការប្រើប្រាស់ថ្នាំនេះចំពោះអ្នកជំងឺដែលមានជំងឺធ្ងន់ធ្ងរនៃក្រពះពោះវៀនត្រូវបានគេរំលោភ។
ជំងឺរលាកលំពែងស្រួចស្រាវ
ករណីកម្រនៃជំងឺរលាកលំពែងស្រួចស្រាវត្រូវបានគេរាយការណ៍ថាមានការប្រើប្រាស់ថ្នាំបាយស្តាតាឡុង។ នៅពេលចេញវេជ្ជបញ្ជាការព្យាបាលថែទាំជំងឺរលាកលំពែងត្រូវបានដោះស្រាយប៉ុន្តែក្នុងករណីដ៏កម្រមានការវិវត្តនៃជំងឺរលាកលំពែងឬជំងឺសរសៃប្រសាទនិង / ឬការស្លាប់។ អ្នកជំងឺគួរតែត្រូវបានជូនដំណឹងអំពីរោគសញ្ញាលក្ខណៈនៃជំងឺរលាកលំពែងស្រួចស្រាវ: ឈឺចាប់ខ្លាំងនៅពោះ។ ប្រសិនបើមានការសង្ស័យថាជំងឺរលាកលំពែងត្រូវបានគេសង្ស័យការព្យាបាលខាងក្រៅគួរតែត្រូវបានបញ្ឈប់។ ប្រសិនបើអ្នកជំងឺត្រូវបានគេធ្វើរោគវិនិច្ឆ័យថាមានជំងឺរលាកលំពែងស្រួចស្រាវនោះថ្នាំ Bayeta Long®មិនគួរត្រូវបានចេញវេជ្ជបញ្ជាម្តងទៀតទេ។ ថ្នាំ Baeta ® Long ត្រូវបានគេប្រើនៅក្នុងអ្នកជំងឺដែលមានប្រវត្តិនៃជំងឺរលាកលំពែង។
ថ្នាំផ្សំ
ការប្រើប្រាស់បៃតាឡុងក្នុងពេលដំណាលគ្នាជាមួយនឹងអាំងស៊ុយលីនឌីអេទីនហ្វីឡាទីននិស្សារណកម្ម (meglitinides) ថ្នាំអាល់ផា - គ្លូកូសស្យូសឌីស្តារឌីលីម peptidase-4 និងថ្នាំសំយោគ GLP-1 ផ្សេងទៀតមិនត្រូវបានគេសិក្សាទេ។ ការប្រើប្រាស់ដំណាលគ្នានៃបាយបាតា®ឡុងនិងអ៊ិនវេនថេត ២ ដងក្នុងមួយថ្ងៃ (បាយតា®) មិនត្រូវបានគេសិក្សាហើយមិនត្រូវបានណែនាំ។
ការថយចុះជាតិស្ករក្នុងឈាម
នៅក្នុងករណីនៃការប្រើប្រាស់ការត្រៀមរៀបចំបាយតាតាឡុងក្នុងការរួមផ្សំជាមួយនឹងការរៀបចំស៊ុលហ្វីលីនៀអត្រាគ្រោះថ្នាក់នៃការថយចុះជាតិស្ករក្នុងឈាមខ្ពស់ត្រូវបានកត់សម្គាល់។ វាក៏ត្រូវបានបង្ហាញនៅក្នុងការសិក្សាគ្លីនិកផងដែរថាអ្នកជំងឺដែលមានបញ្ហាខ្សោយតំរងនោមស្រាលដែលបានទទួលការព្យាបាលរួមគ្នាជាមួយ sulfonylurea មានអត្រាខ្ពស់នៃការចុះជាតិស្ករក្នុងឈាមថយចុះបើធៀបនឹងអ្នកជំងឺដែលមានមុខងារតំរងនោមធម្មតា។ ដើម្បីកាត់បន្ថយហានិភ័យនៃការថយចុះជាតិស្ករក្នុងឈាមទាក់ទងនឹងការប្រើប្រាស់ថ្នាំ sulfonylurea សូមពិចារណាកាត់បន្ថយកម្រិតថ្នាំនេះ។
ការសម្រកទម្ងន់យ៉ាងឆាប់រហ័ស
ការសម្រកទម្ងន់យ៉ាងឆាប់រហ័សត្រូវបានគេរាយការណ៍ថាមានអត្រា> ១,៥ គីឡូក្រាមក្នុងមួយសប្តាហ៍ចំពោះអ្នកជំងឺដែលទទួលការហួសកម្រិត។ ការសម្រកទម្ងន់បែបនេះអាចមានផលប៉ះពាល់មិនល្អ។ ជាមួយនឹងការថយចុះទម្ងន់រាងកាយយ៉ាងឆាប់រហ័សចំពោះអ្នកជំងឺវាចាំបាច់ត្រូវគ្រប់គ្រងរោគសញ្ញានៃជំងឺ cholelithiasis ។
អន្តរកម្មជាមួយ Warfarin
ករណីនៃការកើនឡើង INR ក្នុងករណីខ្លះទាក់ទងនឹងការហូរឈាមត្រូវបានគេរាយការណ៍ថាមានការប្រើរួមគ្នានៃថ្នាំ Warfarin និង Exenatide (សូមមើលផ្នែក "អន្តរកម្មជាមួយថ្នាំដទៃទៀតនិងប្រភេទផ្សេងទៀតនៃអន្តរកម្មគ្រឿងញៀន") ។
ការដកការព្យាបាល
ប្រសិទ្ធភាពរបស់បាយតា®យូរបន្ទាប់ពីការដករដ្ឋបាលរបស់ខ្លួនអាចនឹងបន្តកើតមានជាយូរមកហើយចាប់តាំងពីការផ្តោតអារម្មណ៍នៃអរម៉ូនអ៊ីនទីឌីក្នុងប្លាស្មាថយចុះរយៈពេល ១០ សប្តាហ៍។ ដូច្នោះហើយនៅពេលចេញវេជ្ជបញ្ជាថ្នាំដទៃទៀតនិងជ្រើសរើសកំរិតថ្នាំរបស់ពួកគេការពិតនេះគួរតែត្រូវបានគេយកមកពិចារណាព្រោះការកើតឡើងនៃប្រតិកម្មមិនល្អនិងផលប៉ះពាល់យ៉ាងហោចណាស់ផ្នែកខ្លះអាចបណ្តាលមកពីវត្តមាននៃភាពហួសប្រមាណនៅក្នុងប្លាស្មា។
ការបង្កើតអង្គបដិប្រាណ
ចំពោះអ្នកជំងឺដែលទទួលបានបាយតាតាឡុងអង្គបដិប្រាណដើម្បីធ្វើឱ្យប្រសើរឡើងអាចបង្កើតបាន។
អង្គបដិប្រាណ Exenatide ត្រូវបានកំណត់ចំពោះអ្នកជំងឺទាំងអស់ដែលត្រូវបានព្យាបាលដោយថ្នាំ Bayeta Long ក្នុងការធ្វើតេស្តគ្លីនិកចំនួន ៥ ដោយប្រើថ្នាំប្រៀបធៀបសកម្មមានរយៈពេល ២៤-៣០ សប្តាហ៍។ ក្នុង ៦% នៃអ្នកជំងឺដែលទទួលបានបាយតាតាឡុងការបង្កើតអង្គបដិប្រាណត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងការថយចុះនៃការឆ្លើយតបរបស់គ្លីសេ។ ប្រសិនបើការឆ្លើយតប glycemic កាន់តែអាក្រក់ទៅ ៗ ឬប្រសិនបើកម្រិតគោលដៅនៃការគ្រប់គ្រងគ្លីសេរីនមិនត្រូវបានទទួលបាននោះលទ្ធភាពនៃការព្យាបាលដោយប្រើជាតិស្ករក្នុងឈាមគួរតែត្រូវបានគេវាយតម្លៃ (សូមមើលផ្នែក“ ផលប៉ះពាល់”) ។
ប្រតិកម្មប្រតិកម្មថយចុះ
ជាមួយនឹងការប្រើប្រាស់ក្រោយការចុះឈ្មោះក្រៅប្រព័ន្ធករណីមានប្រតិកម្មអាល្លែហ្ស៊ីធ្ងន់ធ្ងរ (ដូចជាប្រតិកម្មអាណាហ្វីឡាក់ទិចនិងជម្ងឺអាល់ល៊ែកហ្ស៊ី) ។ ប្រសិនបើប្រតិកម្មអាលែហ្សីថយចុះអ្នកគួរតែឈប់ប្រើថ្នាំបាយតាតាឡុងនិងថ្នាំដទៃទៀតការប្រើប្រាស់ដែលអាចបណ្តាលឱ្យមានប្រតិកម្មអាលែហ្សីថយចុះហើយត្រូវស្វែងរកជំនួយផ្នែកវេជ្ជសាស្ត្រជាបន្ទាន់ (សូមមើលផ្នែក“ ផលប៉ះពាល់”) ។
ប្រតិកម្មនៅកន្លែងចាក់ថ្នាំ
ជាមួយនឹងការប្រើប្រាស់ក្រោយការចុះឈ្មោះនៃបាយតាតាឡុងករណីនៃប្រតិកម្មធ្ងន់ធ្ងរនៅកន្លែងចាក់ថ្នាំ (ដូចជាអាប់ស, ជំងឺរលាកស្បែកនិង necrosis) ត្រូវបានគេរាយការណ៍រួមទាំងការបង្កើតស្នាមដេរ subcutaneous ។ ក្នុងករណីខ្លះអន្តរាគមន៍វះកាត់ត្រូវបានទាមទារ (សូមមើលផ្នែក "ផលប៉ះពាល់") ។
ការមានកូន
ការសិក្សាអំពីផលប៉ះពាល់នៃបាយតា®ឡុងលើការមានកូនរបស់មនុស្សមិនទាន់ត្រូវបានអនុវត្តទេ។
ផាកកឺ (ការវេចខ្ចប់បឋម)
អាមីលីនអូហៃអូអេឡិចត្រូនិកសហរដ្ឋអាមេរិក
៨៨១៤ កំពង់ផែពាណិជ្ជកម្មកំពង់ផែវេសស្ទឺររដ្ឋអូហៃអូ ៤៥០៧១ សហរដ្ឋអាមេរិក
អាមីឡីនអូហៃអូអិលអូអិលស៊ីសហរដ្ឋអាមេរិក
៨៨១៤ កំពង់ផែពាណិជ្ជកម្មកំពង់ផែវេសស្ទឺររដ្ឋអូហៃអូ ៤៥០៧១ សហរដ្ឋអាមេរិក
ក្រុមហ៊ុន Vetter Pharma-Fertigun GmbH & Co. ខេជីប្រទេសអាល្លឺម៉ង់ (សារធាតុរំលាយក្នុងកញ្ចប់)
អ៊ីសឺនបាហាន់ស្តាស ២-៤, ៨៨០៨៥ ឡាឡាំងណាហ្គិនប្រទេសអាល្លឺម៉ង់
ក្រុមហ៊ុន Vetter Pharma-Fertigung GmbH & Co. ខេជីអាឡឺម៉ង់ Eisenbahnstrasse ២-៤, ៨៨០៨៥ ឡាឡិនណាហ្គិនប្រទេសអាល្លឺម៉ង់
វេចខ្ចប់ផឺកឺ (អនុវត្សរ៍ (អ្នកប្រើប្រាស់))
អាមីលីនអូហៃអូអេសអ៊ីស៊ីសហរដ្ឋអាមេរិក (ប៊ិច)
៨៨១៤ កំពង់ផែពាណិជ្ជកម្មកំពង់ផែវេសស្ទឺររដ្ឋអូហៃអូ ៤៥០៧១ សហរដ្ឋអាមេរិក
អាមីឡីនអូហៃអូអិលអូអិលស៊ីសហរដ្ឋអាមេរិក
៨៨១៤ កំពង់ផែពាណិជ្ជកម្មកំពង់ផែវេសស្ទឺររដ្ឋអូហៃអូ ៤៥០៧១ សហរដ្ឋអាមេរិក
អេស្ត្រេសបែលហ្សិកអិនអេសបែលហ្សិក (សំណុំ)
Kloknerstraat 1, Hamont-Ahel, B-3930, បែលហ្ស៊ិក
អេនស៊្រីបែលហ្ស៊ិកអិនអេសបែលហ្ស៊ិក
Klocknerstraat 1, Hamont-Achel, B-3930, បែលហ្ស៊ិក
ចេញការត្រួតពិនិត្យគុណភាព
ក្រុមហ៊ុន AstraZeneca ចក្រភពអង់គ្លេសលីមីធីតចក្រភពអង់គ្លេស
ឧទ្យានជំនួញផ្លូវជំនួញសូត្រមេតាហ្វៀលស៊ីសសាន់អេស ១០ ២ អេ។ ចក្រភពអង់គ្លេស
ក្រុមហ៊ុន AstraZeneca ចក្រភពអង់គ្លេសលីមីធីតចក្រភពអង់គ្លេស
ឧទ្យានជំនួញផ្លូវជំនួញសូត្រម័រហ្វៀលស៊ីសសៀអេស ១០២ អេ។ ចក្រភពអង់គ្លេស
អាមីលីនអូហៃអូអេសអ៊ីស៊ីសហរដ្ឋអាមេរិក (ប៊ិច)
៨៨១៤ កំពង់ផែពាណិជ្ជកម្មកំពង់ផែវេសស្ទឺររដ្ឋអូហៃអូ ៤៥០៧១ សហរដ្ឋអាមេរិក
អាមីឡីនអូហៃអូអិលអូអិលស៊ីសហរដ្ឋអាមេរិក
៨៨១៤ កំពង់ផែពាណិជ្ជកម្មកំពង់ផែវេសស្ទឺររដ្ឋអូហៃអូ ៤៥០៧១ សហរដ្ឋអាមេរិក
ព័ត៌មានបន្ថែមអាចរកបានតាមការស្នើសុំ៖
តំណាងក្រុមហ៊ុន AstraZeneca ចក្រភពអង់គ្លេសលីមីធីតចក្រភពអង់គ្លេសនៅទីក្រុងម៉ូស្គូនិង
LLC AstraZeneca ឱសថ 125284 មូស្គូ, ul ។ រត់ ៣ ទំព័រ ១
ទម្រង់បែបបទនិងសមាសភាពបញ្ចេញ
បាតេតាឡុងត្រូវបានបញ្ចេញជាទម្រង់ម្សៅសម្រាប់ការរៀបចំការផ្អាកសម្រាប់ការគ្រប់គ្រង subcutaneous (s / c) នៃសកម្មភាពអូសបន្លាយ: ស្ទើរតែពណ៌សឬសសារធាតុរំលាយគឺជាអង្គធាតុរាវថ្លាគ្មានពណ៌ឬលឿង / ត្នោត (កំណត់ - ម្សៅក្នុងបរិមាណដែលត្រូវនឹង ២ មីលីក្រាមនៃការហួសកម្រិត, ក្នុង ដបមានតម្លាភាពកែវ ៣ មីលីលីត្របិទដោយប្រើប្រដាប់បិតកៅស៊ូក្លូប៊លលីលីមនិងមួកអាលុយមីញ៉ូមដែលមានមួកប៉ូលីភីលីនលីននិងសារធាតុរំលាយ ០.៦៥ មីលីក្រាមក្នុងសឺរាុំងកញ្ចក់មានចំណុះ ១,៥ មីលីលីត្រភ្ជាប់ជាមួយស្តុងប៉ូលីត្រូលីនលីនជាមួយ ជាមួយឧបករណ៍ចាក់ថ្នាំកៅស៊ូរូមប៊្លុយលីមនិងឧបករណ៍ភ្ជាប់ Luer ក្នុងកញ្ចប់ពងបែកបិទជិត ១ ឈុតរួមមានដប ១ ដបម្សៅ ១ សឺរាុំងជាមួយសារធាតុរំលាយអាដាប់ធ័រ ១ និងម្ជុលមាប់មគ ២ ក្នុងប្រអប់កាតុងដែលមានឧបករណ៍បញ្ជាដំបូងបើក ៤ កញ្ចប់ប៊ិចស៊ីរ៉ូសឺរាុំង។ ផ្នែកខាងមុខនៃប៊ិចសឺរាុំងមានម្សៅក្នុងបរិមាណមួយដែលត្រូវគ្នាទៅនឹងថ្នាំ Exenatide ២ មីលីក្រាមនៅក្នុងបន្ទប់ខាងក្រោយនៃប្រអប់កញ្ចក់ថ្លាដែលដាក់បញ្ចូលក្នុងសឺរាុំងសឺរាុំង - សារធាតុរំលាយ ០.៦៥ មីលីលីក្នុងកញ្ចប់ពងបែកមួយបិទជិត។ ជាមួយម្ជុលគ្មានមេរោគចំនួន ១ ក្នុងប្រអប់ក្រដាសកាតុងធ្វើកេសដោយប្រើឧបករណ៍បញ្ជាបើកដំបូងចំនួន ៤ កញ្ចប់និងម្ជុលគ្មានមេរោគចំនួន ១ ។កញ្ចប់នីមួយៗក៏មានការណែនាំសម្រាប់ការប្រើប្រាស់បាយតាតាឡុងផងដែរ) ។
ក្នុងម្សៅ ១ ដូស (១ ឈុតឬប៊ិចស៊ីរាំង ១) មាន៖
- សារធាតុសកម្មៈ exenatide - ២ មីលីក្រាម,
- សមាសធាតុបន្ថែម: sucrose, វត្ថុធាតុ polymer 50:50 DL 4AP copoly- (D, L-lactide-glycolide) ។
សមាសធាតុសារធាតុរំលាយ: ប៉ូលីយូធ្យូត ២០ ស្យូមក្លូហ្សូសសូដ្យូមឌីដ្រូហ្សូនផូស្វាតម៉ុនឌីតសូដ្យូមក្លរួសូដ្យូមអ៊ីដ្រូសែនផូស្វ័រស៊ុលហ្វីតទឹកសម្រាប់ចាក់បញ្ចូលបន្ថែមប៊ិចសឺរាុំង - សូលុយស្យុងសូដ្យូមអ៊ីដ្រូសែន ១ មីលីក្រាម។
ឱសថសាស្ត្រ
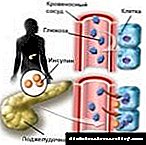
Exenatide គឺជា agonist នៃការទទួល peptide-1 receptors ដែលមានជាតិគ្លូហ្គូស (GLP-1) ដែលបង្ហាញពីផលប៉ះពាល់ប្រឆាំងនឹងរោគសញ្ញាមួយចំនួនដែលមាននៅក្នុង GLP-1 ។ លំដាប់អាស៊ីដអាមីណូដែលមាននៅក្នុងផ្នែកខាងក្រៅគឺស្របគ្នាជាមួយនឹងលំដាប់នៃ GLP-1 របស់មនុស្ស។ ការសិក្សាតាមអ៊ីដ្រូត្រូបានបង្ហាញថាសារធាតុសកម្មភ្ជាប់និងទទួល GLP-1 receptor និងស៊ីម៉ូនអេដូណូស្យូមម៉ូក្លូផូស្យូម (ស៊ីអេមភី) និង / ឬផ្លូវបញ្ជូនសញ្ញាសញ្ញាផ្សេងទៀតចូលរួមក្នុងយន្តការនៃសកម្មភាពរបស់វា។
Exenatide គ្លុយកូស - ពឹងផ្អែកបង្កើនការផលិតអាំងស៊ុយលីនដោយកោសិកាលំពែង។ ការថយចុះនៃការផលិតអាំងស៊ុយលីនកើតឡើងប្រឆាំងនឹងផ្ទៃខាងក្រោយនៃការថយចុះជាតិគ្លុយកូសក្នុងឈាម។ ប្រសិនបើសារធាតុសកម្មត្រូវបានគេប្រើរួមជាមួយ thiazolidinedione និង / ឬ metformin ភាពញឹកញាប់នៃការថយចុះជាតិស្ករក្នុងឈាមមិនលើសពីថេរនៅក្នុងក្រុម placebo ជាមួយ thiazolidinedione និង / ឬ metformin ទេ។ នេះអាចបណ្តាលមកពីយន្តការនៃសកម្មភាពរបស់អាំងស៊ុយលីនត្រូពិកដែលពឹងផ្អែកលើគ្លុយកូស។
Exenatide រារាំងការផលិតគ្លុយកូសកម្រិតដែលត្រូវបានកើនឡើងមិនគ្រប់គ្រាន់ចំពោះអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ។ ការថយចុះកម្រិតគ្លុយកូសក្នុងឈាមជួយកាត់បន្ថយល្បឿននៃដំណើរការនៃការបញ្ចេញគ្លុយកូសដោយថ្លើម។ ប៉ុន្តែក្នុងពេលជាមួយគ្នានេះការធ្វើឱ្យហួសកំរិតមិននាំឱ្យមានការរំលោភលើការសំងាត់ធម្មតានៃគ្លីកូកនិងអរម៉ូនដទៃទៀតដែលបណ្តាលមកពីការថយចុះជាតិគ្លុយកូសក្នុងឈាម។ បៃតាឡុងជួយបន្ថយការបញ្ចេញចោលក្រពះដែលជួយកាត់បន្ថយអត្រាជាតិគ្លុយកូសចូលក្នុងចរន្តឈាម។ ការប្រើប្រាស់ផលិតផលជួយកាត់បន្ថយបរិមាណចំណីអាហារដែលបណ្តាលមកពីការថយចុះនៃចំណង់អាហារនិងការកើនឡើងនៃអារម្មណ៍ឆ្អែត។
Exenatide ផ្តល់នូវការគ្រប់គ្រងគ្លីសេរីនប្រសើរឡើងដោយសារតែការកាត់បន្ថយរយៈពេលយូរនៃជាតិស្ករក្នុងឈាមនិងគ្លុយកូសក្រោយពេលវះកាត់ចំពោះអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ។ ផ្ទុយទៅនឹងជីភីអេស -១ ដែលមានលក្ខណៈបង្កអន្តរាយនិងទម្រង់ឱសថសាស្ត្រនិងជីវាណូរបស់បាតេតាឡុងអនុញ្ញាតឱ្យប្រើថ្នាំនេះរៀងរាល់ ៧ ថ្ងៃម្តង។ នៅក្នុងការសិក្សា pharmacodynamic នៃការហួសកម្រិតចំពោះអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ការស្ដារឡើងវិញនូវអាថ៌កំបាំងអាំងស៊ុយលីនដំណាក់កាលទី ១ និងការកែលំអដំណាក់កាលទី ២ ត្រូវបានបង្ហាញជាការឆ្លើយតបទៅនឹងការគ្រប់គ្រង bolus intravenous (iv) ។
ក្នុងការសិក្សាពីរដង (រយៈពេល ២៤ និង ៣០ សប្តាហ៍) បាតេតាឡុងក្នុងកំរិត ២ មីលីក្រាម ១ ដងក្នុងរយៈពេល ៧ ថ្ងៃប្រៀបធៀបនឹងការលេបថ្នាំក្រៅ ២ ដងក្នុងមួយថ្ងៃ (ថ្នាំ Bayeta) ។ នៅក្នុងការសិក្សាទាំងពីរការថយចុះអេម៉ូក្លូប៊ីនដែលមានជាតិគ្លុយកូស (HbA)1 គ) នៅក្នុងឈាមត្រូវបានគេកត់ត្រារួចហើយក្នុងកំឡុងពេលវាស់ដំបូង - ៤ ឬ ៦ សប្តាហ៍បន្ទាប់ពីការចាប់ផ្តើមការសិក្សា។ ចំពោះអ្នកជំងឺដែលទទួលថ្នាំនេះមានការថយចុះគួរឱ្យកត់សម្គាល់នៃស្ថិតិនៅ HbA1s ប្រៀបធៀបជាមួយអ្នកជំងឺពីក្រុមខាងក្រៅដែលលេប 2 ដងក្នុងមួយថ្ងៃ។ នៅក្នុងក្រុមទាំងពីរការថយចុះទំងន់រាងកាយទាក់ទងនឹងមូលដ្ឋានគ្រឹះត្រូវបានគេសង្កេតឃើញផងដែរទោះយ៉ាងណាភាពខុសគ្នារវាងក្រុមទាំងពីរមិនមានស្ថិតិគួរឱ្យកត់សម្គាល់នោះទេ។
ការកាត់បន្ថយ HbA បន្ថែម1 គ ហើយការថយចុះថេរនៃទំងន់រាងកាយត្រូវបានគេកត់ត្រាទុកយ៉ាងហោចណាស់ ៥២ សប្តាហ៍ចំពោះអ្នកជំងឺដែលបានបញ្ចប់ដំណាក់កាលដែលបានគ្រប់គ្រង ៣០ សប្តាហ៍និងរយៈពេល ២២ សប្តាហ៍បានពង្រីកការត្រួតពិនិត្យដែលមិនមានការត្រួតពិនិត្យ។
នៅក្នុងការសិក្សារយៈពេល ២៦ សប្តាហ៍បាតេតាឡុងក្នុងកម្រិត ២ មីលីក្រាមនាំឱ្យមានការកាត់បន្ថយប្រសិទ្ធភាពនៃកំហាប់ហាប់ប៊ី។1 គដែលជាការថយចុះគួរឱ្យកត់សំគាល់តាមស្ថិតិនៃទំងន់រាងកាយជាមធ្យមនិងការកើតឡើងនៃការថយចុះជាតិស្ករក្នុងឈាមថយចុះបើប្រៀបធៀបជាមួយនឹងអាំងស៊ុយលីនគ្លីហ្គីនដែលទទួលបានក្នុងមួយថ្ងៃ។ ដូចគ្នានេះផងដែរការស្រាវជ្រាវទ្វេរដងរយៈពេល ២៦ សប្តាហ៍បានបង្ហាញពីឧត្តមភាពរបស់ប៊ែតតាឡុងពីថ្នាំផូហ្គូលីសហ្សូននិងស៊ីហ្គាហ្គីលីនដែលត្រូវបានគេប្រើក្នុងកម្រិតអតិបរមាប្រចាំថ្ងៃខណៈពេលដែលប្រើថ្នាំមេតាមីននដើម្បីកាត់បន្ថយកម្រិតនៃហាប់ប៊ី។1 គ ទាក់ទងទៅនឹងបន្ទាត់គោល។
នៅក្នុងដំណើរការនៃការសិក្សាទាំងអស់នៃថ្នាំបាតេតាឡុងការថយចុះទំងន់រាងកាយទាក់ទងនឹងតម្លៃដំបូងត្រូវបានកត់ត្រា។
ការព្យាបាលដោយថ្នាំក៏នាំឱ្យមានការថយចុះគួរឱ្យកត់សម្គាល់នៃប្លាស្មា / សេរ៉ូមគ្លុយកូស។ ការថយចុះនេះត្រូវបានកត់សម្គាល់ត្រឹមតែ ៤ សប្តាហ៍បន្ទាប់ពីការចាប់ផ្តើមព្យាបាល។ លើសពីនេះទៀតការថយចុះកម្រិតជាតិស្ករក្រោយការវះកាត់ត្រូវបានកត់ត្រា។ ការធ្វើឱ្យប្រសើរឡើងនៃជាតិគ្លុយកូសក្នុងឈាមមានស្ថេរភាពក្នុងកំឡុងពេល ៥២ សប្តាហ៍នៃការព្យាបាល។
ក្នុងអំឡុងពេលនៃការសិក្សាអំពីថ្នាំការថយចុះសម្ពាធឈាមស៊ីស្តូលីក (SBP) នៃ ២,៩-៤,៧ មីលីក្រាម Hg ត្រូវបានគេសង្កេតឃើញ។ សិល្បៈ។ ទាក់ទងទៅនឹងតម្លៃដើម។ ការធ្វើឱ្យប្រសើរឡើងដែលទទួលបាននៅក្នុងសូចនាករ GARDEN ត្រូវបានគេសង្កេតឃើញក្នុងអំឡុងពេល 52 សប្តាហ៍នៃការព្យាបាល។
ការចង្អុលបង្ហាញសម្រាប់ការប្រើប្រាស់
ការប្រើប្រាស់បាតេតាឡុងត្រូវបានគេណែនាំអោយប្រើសម្រាប់ជំងឺទឹកនោមផ្អែមប្រភេទ ២ ជាការព្យាបាលបន្ថែមសម្រាប់ថ្នាំ metformin, thiazolidinedione, sulfonylurea ដេរីវេ, ការរួមបញ្ចូលគ្នានៃ metformin និង sulfonylurea ដេរីវេឬ thiazolidinedione និង metformin នៅក្រោមលក្ខខណ្ឌនៃការគ្រប់គ្រងគ្លីសេរីនមិនគ្រប់គ្រាន់ (ប្រសិនបើភ្នាក់ងារទាំងនេះត្រូវបានប្រើក្នុងកំរិតខ្ពស់បំផុត) ។
បាតេតាឡុងការណែនាំសម្រាប់ប្រើៈវិធីសាស្ត្រនិងកំរិតប្រើ
ថ្នាំបាតេតាឡុងត្រូវបានចាត់ចែងយ៉ាងចំពោះពោះភ្លៅឬកំភួនដៃនៅពេលណាមួយនៃថ្ងៃដោយមិនគិតពីការញ៉ាំចំណីអាហារ។
កំរិតប្រើនៃភ្នាក់ងារជាតិស្ករក្នុងឈាមគឺ ២ មីលីក្រាម ១ ដងក្នុងរយៈពេល ៧ ថ្ងៃ។
ក្នុងករណីផ្ទេរអ្នកជំងឺពី Exenatide 2 ដងក្នុងមួយថ្ងៃ (ថ្នាំ Bayeta) ទៅការព្យាបាល Bayeta Long អាចសង្កេតមើលការកើនឡើងកម្រិតគ្លុយកូសក្នុងឈាមក្នុងរយៈពេលខ្លីដែលក្នុងករណីភាគច្រើនកើតឡើងក្នុងរយៈពេល 14 ថ្ងៃបន្ទាប់ពីការចាប់ផ្តើមព្យាបាល។
ជាមួយនឹងការប្រើប្រាស់រួមគ្នានៃថ្នាំជាមួយ thiazolidinedione, metformin ឬជាមួយនឹងការរួមបញ្ចូលគ្នានៃភ្នាក់ងារទាំងនេះកម្រិតដំបូងនៃថ្នាំ thiazolidinedione និង / ឬថ្នាំ metformin ប្រហែលជាមិនត្រូវបានកែតម្រូវទេ។ ប្រសិនបើបាតេតាឡុងត្រូវបានចេញវេជ្ជបញ្ជារួមជាមួយសឺរាុំង៉ូលីនៀ, ការកាត់បន្ថយដូសនៃក្រោយអាចត្រូវបានគេតម្រូវឱ្យកាត់បន្ថយហានិភ័យនៃការថយចុះជាតិស្ករក្នុងឈាម។
បាតេតាឡុងគួរតែត្រូវបានគ្រប់គ្រងម្តងរៀងរាល់ ៧ ថ្ងៃម្តងក្នុងថ្ងៃតែមួយនៃសប្តាហ៍។ បើចាំបាច់អ្នកអាចផ្លាស់ប្តូរថ្ងៃនៃការគ្រប់គ្រងថ្នាំប៉ុន្តែកំរិតបន្ទាប់ក្នុងករណីនេះគួរតែត្រូវបានអនុវត្តមិនលើសពី 24 ម៉ោងបន្ទាប់ពីការចាក់មុន។
ប្រសិនបើអ្នករំលងកម្រិតថ្នាំអ្នកត្រូវបញ្ចូលវាក្នុងរយៈពេលដ៏ខ្លីបំផុតហើយបន្ទាប់មកប្រើបាតេតាឡុងដូចធម្មតា។ អនុវត្តការចាក់ថ្នាំពីរដងក្នុងរយៈពេលមួយថ្ងៃមិនគួរទេ។
ការព្យាបាលជាមួយថ្នាំមិនតម្រូវឱ្យមានការត្រួតពិនិត្យឯករាជ្យបន្ថែមនៃកម្រិតជាតិគ្លុយកូសក្នុងឈាមនោះទេទោះយ៉ាងណាការគ្រប់គ្រងបែបនេះអាចចាំបាច់ក្នុងការផ្លាស់ប្តូរកំរិតថ្នាំ sulfonylurea ។
នៅដំណាក់កាលដំបូងនៃការប្រើប្រាស់ភ្នាក់ងារជាតិស្ករក្នុងឈាមក្រោយពេលបញ្ចប់ការព្យាបាលបាយបាតាឡុងវាចាំបាច់ត្រូវគិតពីប្រសិទ្ធភាពអូសបន្លាយពេលនៃថ្នាំ។
ភ្នាក់ងារជាតិស្ករក្នុងឈាមត្រូវបានបម្រុងទុកសម្រាប់ការប្រើប្រាស់ឯករាជ្យដោយអ្នកជំងឺ។ ប៊ិចសឺរាុំងឬឧបករណ៍ចាក់ថ្នាំត្រូវបានប្រើម្តងហើយដោយអ្នកជំងឺម្នាក់។ មុនពេលរៀបចំការផ្អាកត្រូវប្រាកដថាសារធាតុរំលាយមានតម្លាភាពហើយមិនរាប់បញ្ចូលភាគល្អិតដែលអាចមើលឃើញ។ ការព្យួរដែលទទួលបានពីម្សៅមិនអាចរក្សាទុកបានទេវាត្រូវតែប្រើភ្លាមៗសម្រាប់ការគ្រប់គ្រង។
កុំប្រើការរៀបចំកកពីមុន។
អ្នកជំងឺឬអ្នកដែលថែទាំគាត់ហើយមិនមានការអប់រំផ្នែកវេជ្ជសាស្រ្តគួរតែសិក្សាដោយប្រុងប្រយ័ត្ននូវច្បាប់សម្រាប់ការចាក់ថ្នាំដោយខ្លួនឯងនិងអនុវត្តតាមអនុសាសន៍ដែលមានចែងក្នុងសៀវភៅណែនាំសម្រាប់ប្រើសឺរាុំងប៊ិច / ឧបករណ៍បាតេតាឡុងភ្ជាប់ជាមួយថ្នាំ។
ផលប៉ះពាល់
ព្រឹត្តិការណ៍មិនល្អទូទៅបំផុតដែលត្រូវបានកត់ត្រាក្នុងកំឡុងពេលព្យាបាលជាមួយថ្នាំគឺចង្អោរនិងរាគ។ ការចង្អោរដែលជាផលប៉ះពាល់ញឹកញាប់បំផុតត្រូវបានគេសង្កេតឃើញលើអ្នកជំងឺភាគច្រើននៅពេលចាប់ផ្តើមនៃវគ្គសិក្សានៅពេលក្រោយមកក្នុងកំឡុងពេលនៃដំណើរការព្យាបាលអត្រានៃផលប៉ះពាល់នេះថយចុះបន្តិចម្តង ៗ ។ ភាពមិនស្រួលភាគច្រើនដែលបានវិវត្តក្នុងកំឡុងពេលប្រើភ្នាក់ងារជាតិស្ករក្នុងឈាមជាកម្មសិទ្ធិរបស់សួតឬមានសភាពធ្ងន់ធ្ងរ។
ក្នុងអំឡុងពេលនៃការប្រើប្រាស់គ្រឿងញៀនបាតេឡងព្រឹត្តិការណ៍មិនល្អដូចខាងក្រោមត្រូវបានគេកត់ត្រាទុក:
- បញ្ហាមេតាប៉ូលីសនិងការបរិភោគ៖ ច្រើនតែ (≥ ១/១០) - ការថយចុះជាតិស្ករក្នុងឈាម (ជាមួយនឹងការព្យាបាលរួមគ្នាជាមួយ sulfonylurea ភាគច្រើនផ្នែកនៃជាតិស្ករក្នុងឈាមថយចុះដែលត្រូវបានកត់ត្រាក្នុងការសាកល្បងគ្លីនិកមានលក្ខណៈស្រាលហើយត្រូវបានដោះស្រាយបន្ទាប់ពីការគ្រប់គ្រងដោយប្រើកាបូអ៊ីដ្រាត) ជាញឹកញាប់ (≥ ១ / ១០០ និង ៥០ ng / អិលក្នុងករណីដែលមាតិកាសេរ៉ូម calcitonin កើនឡើងអ្នកជំងឺត្រូវឆ្លងកាត់ការពិនិត្យបន្ថែម។ អ្នកជំងឺដែលមានការងក់ក្បាលត្រូវបានសម្គាល់កំឡុងពេលពិនិត្យរាងកាយឬ tomography នៃកញ្ចឹងកក៏ជាប្រធានបទត្រូវធ្វើការពិនិត្យបន្ថែមទៀត។ ក្រពេញទីរ៉ូអ៊ីការអប់រំ។
ក្នុងអំឡុងពេលនៃការប្រើប្រាស់ក្រោយការចុះឈ្មោះបាតេតាឡុងមានសេចក្តីរាយការណ៍អំពីមុខងារខ្សោយតំរងនោមដូចជាការកើនឡើងនៃអរម៉ូនឌីនទីនការខ្សោយតំរងនោមការខ្សោយតំរងនោមរ៉ាំរ៉ៃនិងការខ្សោយតំរងនោមស្រួចស្រាវ។ ជួនកាលក្នុងករណីបែបនេះការធ្វើ hemodialysis គឺចាំបាច់។ បាតុភូតទាំងនេះមួយចំនួនអាចបណ្តាលមកពីកង្វះជាតិទឹកដោយសាររាគនិង / ឬក្អួតនិង / ឬដោយសារការប្រើប្រាស់ថ្នាំដែលរំខានដល់ការរំលាយអាហារទឹកឬមុខងារតំរងនោមដែលអាចរួមបញ្ចូលទាំងថ្នាំបញ្ចុះទឹកនោមថ្នាំប្រឆាំងនឹងការរលាកដែលមិនមែនជាស្តេរ៉ូអ៊ីតថ្នាំប្រឆាំងនឹងការកន្ត្រាក់អរម៉ូនអាសេទីនស៊ីន - អាសេស្តេរ៉ូនស៊ីន។ នៅពេលចេញវេជ្ជបញ្ជាការព្យាបាលដោយរោគសញ្ញានិងបញ្ឈប់ការប្រើថ្នាំដែលបណ្តាលឱ្យមានផលប៉ះពាល់ទាំងនេះសកម្មភាពខ្សោយតំរងនោមត្រូវបានស្តារឡើងវិញ។ ណឺហ្វីតស្តូស៊ីកនៃអរម៉ូនហ្វីនធីនយោងតាមលទ្ធផលនៃការសិក្សាមិនត្រូវបានបញ្ជាក់ទេ។
ប្រឆាំងនឹងផ្ទៃខាងក្រោយនៃការព្យាបាលជាមួយបាយតាតាឡុងក្នុងករណីដ៏កម្រការវិវត្តនៃជំងឺរលាកលំពែងស្រួចស្រាវជាធម្មតាឆ្លងកាត់បន្ទាប់ពីការតែងតាំងការព្យាបាលថែទាំត្រូវបានកត់ត្រា។ ទោះយ៉ាងណារូបរាងនៃជំងឺរលាកលំពែងឬ necrotic លំពែងនិង / ឬការស្លាប់គឺកម្រមានណាស់។ រោគសញ្ញាលក្ខណៈនៃជំងឺរលាកលំពែងស្រួចស្រាវគឺជាការឈឺចាប់ខ្លាំងនៅត្រង់ពោះ។ ប្រសិនបើអ្នកសង្ស័យការវិវត្តនៃភាពស្មុគស្មាញនេះការព្យាបាលដោយថ្នាំគួរតែត្រូវបានបញ្ឈប់។
នៅពេលប្រើការហួសកំរិតករណីនៃការសម្រកទម្ងន់យ៉ាងឆាប់រហ័សត្រូវបានគេកត់សម្គាល់ - ក្នុងអត្រាលើសពី 1,5 គីឡូក្រាមក្នុងមួយសប្តាហ៍។ ការសម្រកទម្ងន់បែបនេះអាចនាំឱ្យមានលទ្ធផលអវិជ្ជមានដែលជាលទ្ធផលនៃផលប៉ះពាល់នេះការត្រួតពិនិត្យដោយប្រុងប្រយ័ត្ននូវរោគសញ្ញានៃជំងឺ cholelithiasis គឺចាំបាច់។
ឥទ្ធិពលលើសមត្ថភាពក្នុងការបើកបរយានយន្តនិងយន្តការស្មុគស្មាញ
ការសិក្សាអំពីផលប៉ះពាល់នៃការធ្វើឱ្យប្រសើរឡើងលើសមត្ថភាពក្នុងការបើកបរយានយន្តនិងយន្តការផ្សេងទៀតមិនត្រូវបានអនុវត្តទេ។ ក្នុងករណីប្រើបាតេឡុងរួមផ្សំជាមួយការរៀបចំស៊ុលហ្វីលីននៅពេលបើកបរឬធ្វើការជាមួយយន្ដការស្មុគស្មាញវាត្រូវបានគេណែនាំអោយធ្វើការប្រុងប្រយ័ត្នដើម្បីការពារការកើតឡើងនៃការថយចុះជាតិស្ករក្នុងឈាម។
ការមានផ្ទៃពោះនិងការបំបៅកូន
ស្ត្រីដែលមានអាយុបន្តពូជគួរតែប្រើវិធីពន្យារកំណើតដែលអាចទុកចិត្តបានក្នុងកំឡុងពេលព្យាបាល។ដោយសារតែការពិតដែលថាបាតេឡុងមានរយៈពេលលុបបំបាត់យូរការព្យាបាលដោយថ្នាំត្រូវតែបញ្ចប់យ៉ាងហោចណាស់បីខែមុនពេលមានផ្ទៃពោះដែលបានគ្រោងទុក។
ទិន្នន័យស្តីពីការប្រើប្រាស់ថ្នាំដោយស្ត្រីអំឡុងពេលមានផ្ទៃពោះមានកម្រិត។ នៅក្នុងការសិក្សាដែលមិនច្បាស់លាស់នៅក្នុងសត្វការពុលបន្តពូជត្រូវបានគេរកឃើញ។
ព័ត៌មានដែលបញ្ជាក់ពីសមត្ថភាពនៃការធ្វើឱ្យប្រសើរឡើងនៅក្នុងទឹកដោះរបស់មនុស្សគឺមិនមានទេ។
ក្នុងអំឡុងពេលមានផ្ទៃពោះនិងការបំបៅកូនដោយទឹកដោះម្តាយការព្យាបាលបាយស្តាតាឡុងត្រូវបានធ្វើឱ្យខូច។
ជាមួយនឹងមុខងារខ្សោយតំរងនោមខ្សោយ
វាត្រូវបានគេបង្កើតឡើងថាចំពោះអ្នកជំងឺដែលត្រូវបានព្យាបាលដោយថ្នាំតាតេតាឡុងក្នុងកម្រិត ២ មីលីក្រាមដោយមានការចុះខ្សោយតំរងនោមស្រាលនិងមធ្យមការកើនឡើងនូវកម្រិតនៃការប៉ះពាល់ទៅនឹងប្រព័ន្ធលើសពី ២៣ និង ៧៤% រៀងគ្នាអាចត្រូវបានគេសង្កេតឃើញបើប្រៀបធៀបជាមួយបុគ្គលដែលមានសកម្មភាពតំរងនោមធម្មតា។
នៅក្នុងវត្តមាននៃកម្រិតខ្សោយមុខងារខ្សោយតំរងនោម (ស៊ីស៊ី ៥០-៨០ មីលីលីត្រ / នាទី) វាមិនចាំបាច់ក្នុងការកែកម្រិតដូបេតតាឡុងទេចំពោះភាពធ្ងន់ធ្ងរកម្រិតមធ្យម (៣០-៥០ មីលីលីត្រ / នាទី) វាមិនត្រូវបានណែនាំអោយប្រើថ្នាំដោយសារបទពិសោធន៍គ្លីនិកមានកំណត់ក្នុងករណីធ្ងន់ធ្ងរ ភាពមិនប្រក្រតី (ស៊ីស៊ីក្រោម ៣០ មីលីក្រាម / នាទី) ឬការព្យាបាលជំងឺខ្សោយតំរងនោមនៅដំណាក់កាលចុងក្រោយជាមួយនឹងថ្នាំត្រូវបានគេប្រើ។
ជាមួយនឹងមុខងារថ្លើមខ្សោយ
ចំពោះអ្នកជំងឺដែលមានមុខងារថ្លើមចុះខ្សោយការសិក្សា pharmacokinetic នៃថ្នាំមិនត្រូវបានអនុវត្តទេ។ ដោយសារបាតេតាឡុងត្រូវបានលុបចោលជាចម្បងដោយតម្រងនោមការខូចមុខងារថ្លើមទំនងជាមិនប៉ះពាល់ដល់កំរិតឈាមលើសកំរិតទេ។
នៅក្នុងវត្តមាននៃជំងឺថ្លើមការកែកម្រិតដូសនៃថ្នាំគឺមិនចាំបាច់ទេ។
ប្រើក្នុងវ័យចំណាស់
ទិន្នន័យអំពីអ្នកជំងឺវ័យចំណាស់មានកំរិតប៉ុន្តែយោងទៅតាមព័ត៌មានដែលអាចរកបានការផ្លាស់ប្តូរគួរឱ្យកត់សម្គាល់នៃកម្រិតនៃការប៉ះពាល់ខាងក្រៅមិនត្រូវបានគេរំពឹងទុកជាមួយនឹងការកើនឡើងនៃអាយុរហូតដល់ 75 ឆ្នាំ។
នៅពេលប្រើថ្នាំហួសកម្រិត ២ ដងក្នុងមួយថ្ងៃក្នុងកម្រិត ០.០១ មីលីក្រាមអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ អាយុ ៧៥-៨៥ ឆ្នាំបានបង្ហាញពីការកើនឡើង AUC (ទំហំនៃតំបន់ក្រោមខ្សែកោង pharmacokinetic) ប្រមាណ ៣៦% បើប្រៀបធៀបនឹងអ្នកជំងឺដែលមានអាយុ ៤៥-៦៥ ឆ្នាំ។ , សន្មតថាបណ្តាលមកពីសកម្មភាពខ្សោយតំរងនោមខ្សោយក្នុងវ័យចំណាស់។
អ្នកជំងឺវ័យចំណាស់ដែលប្រើបាយតាតាឡុងមិនតម្រូវឱ្យមានការផ្លាស់ប្តូរកម្រិតថ្នាំទេប៉ុន្តែលទ្ធភាពនៃការថយចុះមុខងារតម្រងនោមជាមួយនឹងអាយុគួរតែត្រូវបានពិចារណា។
អន្តរកម្មគ្រឿងញៀន
- ការប្រើថ្នាំតាមមាត់ (ថ្នាំដែលងាយនឹងអត្រានៃការបញ្ចេញចោលក្រពះ)៖ ការថយចុះគួរឱ្យកត់សំគាល់ក្នុងអត្រានិងកំរិតនៃការស្រូបយកថ្នាំទាំងនេះមិនត្រូវបានគេរំពឹងទុកដែលជាលទ្ធផលនៃការផ្លាស់ប្តូរដូសរបស់ពួកគេមិនត្រូវបានទាមទារ។
- ប៉ារ៉ាសេតាមុល (ក្នុងកំរិត ១០០០ មីលីក្រាម)៖ បន្ទាប់ពីការព្យាបាលរយៈពេល ១៤ សប្តាហ៍ជាមួយថ្នាំបាយតាតាឡុងមិនមានការផ្លាស់ប្តូរអ្វីគួរអោយកត់សំគាល់នៅក្នុង AUC នៃថ្នាំប៉ារ៉ាសេតាមុលដែលបានលេបលើពោះទទេរឺក្រោយពេលបរិភោគទេបើប្រៀបធៀបនឹងរយៈពេលគ្រប់គ្រងកំហាប់អតិបរិមា (Cអតិបរមា) ថ្នាំប៉ារ៉ាសេតាមុលបន្ទាប់ពីបរិភោគនិងនៅលើពោះទទេថយចុះ ៥ និង ១៦% រៀងគ្នានិងពេលវេលាឈានដល់ការប្រមូលផ្តុំអតិបរមា (Tអតិបរមា) កើនពីប្រមាណ ១ ម៉ោងក្នុងរយៈពេលត្រួតត្រាដល់ ១,៣ ម៉ោង (បន្ទាប់ពីញ៉ាំ) និង ១,៤ ម៉ោង (នៅលើពោះទទេ),
- ការត្រៀមលក្ខណៈ sulfonylurea: ហានិភ័យនៃការថយចុះជាតិស្ករក្នុងឈាមកាន់តែធ្ងន់ធ្ងរការផ្លាស់ប្តូរកម្រិតថ្នាំនៃភ្នាក់ងារទាំងនេះអាចត្រូវបានទាមទារ។
លទ្ធផលនៃការសិក្សាស្តីពីអន្តរកម្មដែលបានកត់ត្រាជាមួយនឹងការតែងតាំង Exenatide ២ ដងក្នុងមួយថ្ងៃក្នុងកម្រិត ០.០១ មីលីក្រាម។
- warfarin: នៅពេលប្រើថ្នាំ warfarin ការកើនឡើងនៃ T ត្រូវបានគេសង្កេតឃើញ ៣៥ នាទីបន្ទាប់ពីចាក់ថ្នាំខាងក្រៅអតិបរមា ប្រមាណជា ២ ម៉ោងការផ្លាស់ប្តូរសំខាន់ៗតាមគ្លីនិកគអតិបរមា ឬ AUC មិនត្រូវបានគេកត់សំគាល់ទេមានរបាយការណ៍អំពីការកើនឡើងនៃ INR នៅដំណាក់កាលដំបូងនៃការព្យាបាលជាមួយបាយតាតាឡុងប្រសិនបើវាត្រូវបានប្រើក្នុងពេលដំណាលគ្នាជាមួយ warfarin និង / ឬដេរីវេម៉ារីនវាចាំបាច់ត្រូវតាមដានសូចនាករ INR ។
- hydroxymethylglutaryl-CoA reductase inhibitors (HMG-CoA reductase) រួមទាំង lovastatin ក្នុងកម្រិត ៤០ មីលីក្រាម ១ ដងក្នុងមួយថ្ងៃ៖ ការថយចុះនៃ Cអតិបរមា និង AUC នៃ lovastatin ២៨ និង ៤០% រៀងគ្នាក៏ដូចជាការកើនឡើងនៃ Tអតិបរមា ជាមធ្យម, រហូតដល់ទៅ ៤ ម៉ោងបើធៀបនឹងការចង្អុលបង្ហាញនៅពេលលេប lovastatin តែម្នាក់ឯងក្នុងអំឡុងពេលសិក្សារយៈពេល ៣០ សប្តាហ៍ជាមួយនឹងការប្រើប្រាស់រួមគ្នានៃការប្រើថ្នាំបំប៉នខាងក្រៅនិង HMG-CoA reductase inhibitors មិនមានការផ្លាស់ប្តូរជាប់លាប់នៅក្នុងការរំលាយអាហារ lipid ទេ, ការកែកម្រិតដូសនៃថ្នាំទាំងនេះមិនត្រូវបានទាមទារទេ។ ប៉ុន្តែបើចាំបាច់ទម្រង់ lipid គួរតែត្រូវបានត្រួតពិនិត្យ
- levonorgestrel (០.១៥ មីលីក្រាម) និងអេទីឡែនអេស្ត្រូលីល (០.០៣ មីលីក្រាម)៖ មិនមានការផ្លាស់ប្តូរសូចនាករ C ទេអតិបរមា/ គនាទី និង AUC នៃសារធាតុទាំងនេះបន្ទាប់ពីប្រើថ្នាំពន្យាកំណើតផ្ទាល់មាត់សមាសធាតុផ្សំរបស់វាគឺ ១ ម៉ោងមុនពេលប្រើថ្នាំពន្យារកំណើតពេលប្រើវិធីពន្យារកំណើតរួមបញ្ចូលគ្នា ៣៥ នាទីបន្ទាប់ពីការគ្រប់គ្រងការប្រើលើសកំរិតការផ្លាស់ប្តូរ AUC មិនត្រូវបានគេកត់ត្រាទុកឡើយ។អតិបរមា levonorgestrel ដោយ 27–41%, អេទីឡែនអេស្ត្រូលីនដោយ 45% និងការកើនឡើងនៃ Tអតិបរមា ដោយ ២-៤ ម៉ោងជាលទ្ធផលនៃការថយចុះអត្រានៃការបញ្ចេញចោលក្រពះការថយចុះនៃគអតិបរមា មិនសំខាន់ទេដូច្នេះការផ្លាស់ប្តូរកម្រិតថ្នាំពន្យារកំណើតតាមមាត់មិនចាំបាច់ទេ។
- lisinopril និង digoxin៖ មិនមានការកត់សំគាល់ពីផលប៉ះពាល់ជាក់ស្តែងលើ C ទេអតិបរមា ឬ AUC នៃសារធាតុទាំងនេះប៉ុន្តែការកើនឡើងនៃ T ត្រូវបានគេសង្កេតឃើញអតិបរមា ប្រហែល ២ ម៉ោង។
អាណាឡូកនៃបាតេតាឡុងគឺទ្រីក្លីស៊ី, វីកតូហ្សា, បាតេតា, លីចូមៀ។ ល។
ល័ក្ខខ័ណ្ឌនៃការផ្ទុក
រក្សាទុកក្នុងវេចខ្ចប់ដើមនៅកន្លែងដែលការពារពីពន្លឺពីចំងាយរបស់កុមារនៅសីតុណ្ហភាព ២-៨ អង្សាសេមិនត្រជាក់។ បន្ទាប់ពីបើកកញ្ចប់ថ្នាំអាចត្រូវបានរក្សាទុកនៅក្នុងវានៅក្នុងកញ្ចប់ពងបែកបិទជិតមិនលើសពីបួនសប្តាហ៍នៅសីតុណ្ហភាពមិនលើសពី 30 អង្សាសេ។
អាយុកាលធ្នើនៃប៊ិចសឺរាុំងគឺ ២ ឆ្នាំឧបករណ៍គឺ ៣ ឆ្នាំ។
ពិនិត្យឡើងវិញសម្រាប់បាតេតាឡុង
ការពិនិត្យឡើងវិញអំពីបាតេតាឡុងពីអ្នកជំងឺនៅតាមទីតាំងវេជ្ជសាស្រ្តមិនត្រូវបានគេរកឃើញទេដោយសារតែការពិតថ្នាំនេះត្រូវបានចុះបញ្ជីដោយក្រសួងសុខាភិបាលនៃប្រទេសរុស្ស៊ីក្នុងឆ្នាំ 2017 ប៉ុណ្ណោះ។ អ្នកជំនាញនិយាយពីការហួសកម្រិតជាភ្នាក់ងារប្រឆាំងនឹងជំងឺទឹកនោមផ្អែមដែលមានប្រសិទ្ធភាពសម្រាប់អ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ និងសន្ទស្សន៍ម៉ាសរាងកាយលើសពី ៣៥ គីឡូក្រាមក្នុងមួយម៉ែតដែលមិនអាចសម្រេចគោលដៅគ្លីសេរីនបានតែនៅលើផ្ទៃខាងក្រោយនៃការព្យាបាលដោយប្រើថ្នាំ metformin / thiazolidinedione ឬជាមួយនឹងការបញ្ចូលគ្នានៃថ្នាំទាំងនេះឬការបញ្ចូលគ្នានៃថ្នាំ metformin ។ ជាមួយនឹងការត្រៀមលក្ខណៈ sulfonylurea (នៅពេលប្រើថ្នាំទាំងនេះក្នុងកំរិតអតិបរិមាដែលអត់ធ្មត់) ។ អត្ថប្រយោជន៍នៃការព្យាបាលដោយប្រើថ្នាំក្រៅស្បូនដែលមានរយៈពេលយូរក៏រួមបញ្ចូលផងដែរនូវសុវត្ថិភាពនៃសរសៃឈាមបេះដូងដែលត្រូវបានបង្កើតឡើងក្នុងកំឡុងពេលនៃការសាកល្បងគ្លីនិកនិងភាពញឹកញាប់នៃការគ្រប់គ្រងការចាក់ថ្នាំ 4-5 ក្នុងមួយខែ។ ក្រោយមកទៀតយោងទៅតាមអ្នកជំនាញអាចជួយបង្កើនការប្រកាន់ខ្ជាប់របស់អ្នកជំងឺចំពោះការព្យាបាល។
ការពិពណ៌នាអំពីគ្រឿងញៀនទម្រង់នៃការបញ្ចេញនិងសមាសភាព
Baeta ដើរតួជា agonist receptog enteroglucagon (peptide-like-glucagon) ដែលត្រូវបានផលិតក្នុងការឆ្លើយតបទៅនឹងការរំលាយអាហារដោយអាហារ។ ថ្នាំជួយកាត់បន្ថយតម្លៃគ្លុយកូសធ្វើអោយប្រសើរឡើងនូវមុខងាររបស់កោសិកាបេតានៅក្នុងលំពែង។
ទោះបីជាភាពស្រដៀងគ្នានឹងអាំងស៊ុយលីនក៏ដោយក៏ Baeta ខុសគ្នាពីអរម៉ូននៅក្នុងរចនាសម្ព័ន្ធគីមីនិងលក្ខណៈសម្បត្តិឱសថក៏ដូចជាតម្លៃរបស់វា។
ថ្នាំនេះមាននៅក្នុងប៊ិកសឺរាុំងដែលជា analogue នៃសឺរាុំងអាំងស៊ុយលីនដែលត្រូវបានប្រើដោយអ្នកជំងឺជាច្រើន។ ម្ជុលសម្រាប់ចាក់មិនត្រូវបានរាប់បញ្ចូលក្នុងឧបករណ៍ទេដូច្នេះពួកគេគួរតែទិញដោយឡែកពីគ្នា។ កញ្ចប់មានតែប៊ិកសឺរាុំងមួយដែលមានប្រអប់ព្រីនធ័រដែលផ្ទុកទៅដោយថ្នាំក្នុងបរិមាណ 1,2 ឬ 2,4 មីលីលីត្រ។
- សមាសធាតុសំខាន់គឺ Exenatide (250 mcg) ។
- អំបិលសូដ្យូមនៃអាស៊ីតអាសេទិក (១,៥៩ មីលីក្រាម) គឺជាសារធាតុជំនួយ។
- សមាសធាតុ Metacresol ក្នុងបរិមាណ ២,២ មីលីក្រាម។
- ទឹកនិងអ្នកដោះផ្សេងទៀត (កាន់កាប់រហូតដល់ 1 មីលីលីត្រ) ។
បាតេគឺជាដំណោះស្រាយតម្លាភាពគ្មានពណ៌ដោយគ្មានក្លិនជាក់លាក់។

អ្នកជំងឺពិសេស
អ្នកដែលមានជំងឺទឹកនោមផ្អែមច្រើនតែមានរោគសាស្ត្ររ៉ាំរ៉ៃផ្សេងទៀត។ ក្នុងករណីនេះអ្នកគួរតែប្រុងប្រយ័ត្នជាពិសេសក្នុងការប្រើប្រាស់ថ្នាំបាយស្តា។
ក្រុមអ្នកជំងឺដែលត្រូវការការយកចិត្តទុកដាក់ពិសេសរួមមាន៖
- មានការរំលោភបំពាននៅក្នុងការងាររបស់តម្រងនោម។ អ្នកជំងឺដែលមានរោគសញ្ញាខ្សោយតំរងនោមស្រាលឬមធ្យមអាចមិនចាំបាច់កែកំរិតដូសបេតទេ។
- មានការរំលោភលើថ្លើម។ ទោះបីជាកត្តានេះមិនមានផលប៉ះពាល់ដល់ការផ្លាស់ប្តូរកំហាប់នៃការធ្វើឱ្យប្រសើរឡើងនៅក្នុងឈាមក៏ដោយក៏ការពិគ្រោះយោបល់ជាមួយវេជ្ជបណ្ឌិតឯកទេសគឺចាំបាច់។
- កុមារ។ ផលប៉ះពាល់នៃថ្នាំទៅលើរាងកាយក្មេងអាយុក្រោម ១២ ឆ្នាំមិនត្រូវបានគេសិក្សាទេ។ ក្នុងវ័យជំទង់ ១២-១៦ ឆ្នាំបន្ទាប់ពីការណែនាំនៃដំណោះស្រាយ (៥ μg) ប៉ារ៉ាម៉ែត្រ pharmacokinetic គឺស្រដៀងនឹងទិន្នន័យដែលទទួលបានក្នុងការសិក្សារបស់អ្នកជំងឺពេញវ័យ។
- មានផ្ទៃពោះ ដោយសារតែផលប៉ះពាល់អវិជ្ជមានដែលអាចកើតមាននៃថ្នាំទៅលើការវិវត្តនៃទារកវាត្រូវបានគេប្រើសម្រាប់ម្តាយដែលរំពឹងទុក។
ការប្រើជ្រុលនិងអន្តរកម្មជាមួយថ្នាំដទៃទៀត

ការលេចចេញរោគសញ្ញាដូចជាក្អួតខ្លាំងក្អួតខ្លាំងឬថយចុះជាតិគ្លុយកូសក្នុងឈាមអាចបង្ហាញពីការប្រើថ្នាំជ្រុល (លើសចំនួនអតិបរិមាដែលអាចអនុញ្ញាតបាននៃដំណោះស្រាយ ១០ ដង) ។
ការព្យាបាលក្នុងករណីនេះគួរតែជួយបំបាត់រោគសញ្ញា។ ជាមួយនឹងការបង្ហាញខ្សោយនៃការថយចុះជាតិស្ករក្នុងឈាមវាគ្រប់គ្រាន់ក្នុងការទទួលទានកាបូអ៊ីដ្រាតហើយក្នុងករណីមានរោគសញ្ញាធ្ងន់ធ្ងររដ្ឋបាលចាក់បញ្ចូលក្នុងសរសៃឈាមវ៉ែនអាចត្រូវការ។
ក្នុងអំឡុងពេលនៃការព្យាបាលដោយការចាក់ Bayeta រួមជាមួយថ្នាំដទៃទៀតចំនុចសំខាន់ៗដែលត្រូវពិចារណារួមមាន៖
- ថ្នាំដែលត្រូវការការស្រូបយកយ៉ាងលឿនក្នុងបំពង់រំលាយអាហារគួរតែត្រូវបានគេយក 1 ម៉ោងមុនពេលរដ្ឋបាលប៊ូតឬក្នុងអាហារបែបនេះនៅពេលចាក់ថ្នាំមិនចាំបាច់។
- ប្រសិទ្ធភាពនៃ Digoxin មានការថយចុះជាមួយនឹងការគ្រប់គ្រងដំណាលគ្នារបស់ប៊ែតហើយរយៈពេលនៃការលូតលាស់របស់វាកើនឡើង ២,៥ ម៉ោង។
- ប្រសិនបើវាចាំបាច់ក្នុងការកាត់បន្ថយសម្ពាធឈាមជាមួយនឹងថ្នាំលីលីណូផូលីលវាចាំបាច់ត្រូវសង្កេតមើលចន្លោះពេលរវាងការលេបថ្នាំគ្រាប់និងការចាក់ថ្នាំរបស់ប៊េត។
- នៅពេលប្រើថ្នាំ Lovastatin, ពាក់កណ្តាលជីវិតរបស់វាត្រូវបានកើនឡើង 4 ម៉ោង។
- ពេលវេលានៃការដកថ្នាំ warfarin ចេញពីរាងកាយកើនឡើង ២ ម៉ោង។
មតិអំពីគ្រឿងញៀន
ពីការពិនិត្យរបស់អ្នកជំងឺវាអាចត្រូវបានសន្និដ្ឋានអំពីប្រសិទ្ធភាពនៃប៊ីតតានិងការធ្វើឱ្យប្រសើរឡើងនូវការអនុវត្តបន្ទាប់ពីការប្រើប្រាស់វាទោះបីជាមនុស្សជាច្រើនកត់សម្គាល់ថាថ្លៃដើមខ្ពស់នៃថ្នាំក៏ដោយ។
ជំងឺទឹកនោមផ្អែមបានបង្ហាញកាលពី ២ ឆ្នាំមុន។ ក្នុងអំឡុងពេលនេះការប៉ុនប៉ងកាត់បន្ថយជាតិស្ករដោយប្រើថ្នាំផ្សេងៗមិនបានជោគជ័យទេ។ មួយខែមុនគ្រូពេទ្យដែលបានចូលរួមបានចេញវេជ្ជបញ្ជាឱ្យខ្ញុំចាក់ថ្នាំ subcutaneous នៃថ្នាំរបស់ Bayet ។ ខ្ញុំបានអានការពិនិត្យឡើងវិញនៅលើអ៊ីនធឺណិតហើយសម្រេចចិត្តព្យាបាល។ លទ្ធផលបានធ្វើឱ្យមានការភ្ញាក់ផ្អើលយ៉ាងខ្លាំង។ ក្នុងរយៈពេល ៩ ថ្ងៃនៃការគ្រប់គ្រងកម្រិតជាតិស្ករបានថយចុះពី ១៨ មិល្លីក្រាម / លីទៅ ៧ មីល្លីល / លី។ លើសពីនេះទៀតខ្ញុំអាចស្រកទម្ងន់បាន ៩ គីឡូក្រាមបន្ថែមទៀត។ ឥឡូវនេះខ្ញុំមិនមានអារម្មណ៍ស្ងួតនិងរសជាតិផ្អែមនៅក្នុងមាត់របស់ខ្ញុំទេ។ ថ្នាំអវិជ្ជមានតែមួយគត់គឺតម្លៃខ្ពស់។
Elena Petrovna
អស់រយៈពេលមួយខែចាក់ Baeta ។ ជាលទ្ធផលខ្ញុំអាចកាត់បន្ថយកម្រិតជាតិស្ករបានច្រើនមុខនិងស្រកទម្ងន់ ៤ គីឡូក្រាម។ ខ្ញុំរីករាយដែលចំណង់អាហារបានថយចុះ។ វេជ្ជបណ្ឌិតបានផ្តល់អនុសាសន៍ឱ្យបន្តប្រើថ្នាំរយៈពេលមួយខែទៀតប៉ុន្តែរហូតមកដល់ពេលនេះខ្ញុំបានសម្រេចចិត្តប្រកាន់ខ្ជាប់នូវរបបអាហារដ៏តឹងរឹងហើយត្រលប់ទៅគ្រាប់មុនវិញ។ តម្លៃសម្រាប់វាគឺខ្ពស់ណាស់សម្រាប់ខ្ញុំដូច្នេះខ្ញុំមិនអាចទិញវារាល់ខែបានទេ។
ឯកសារវីដេអូស្តីពីការប្រើប្រាស់ប៊ិចសឺរាុំងឱ្យបានត្រឹមត្រូវចំពោះគ្រឿងញៀន៖
តើខ្ញុំអាចជំនួសថ្នាំបានទេ?
មិនមាន analogues ទៅនឹងដំណោះស្រាយសម្រាប់ការគ្រប់គ្រង subcutaneous នៃ Bayet នៅលើទីផ្សារឱសថទេ។ មានតែ "បាតេតាឡុង" ទេ - ម្សៅសម្រាប់ការរៀបចំការផ្អាកប្រើសម្រាប់ចាក់។
ថ្នាំខាងក្រោមនេះមានប្រសិទ្ធភាពព្យាបាលស្រដៀងគ្នាដូចជាបាតេតាៈ
- វីដូវីហ្សា។ ឧបករណ៍នេះត្រូវបានបម្រុងទុកសម្រាប់ការគ្រប់គ្រង subcutaneous និងអាចរកបាននៅក្នុងសំណុំបែបបទនៃប៊ិចសឺរាុំង។ ការប្រើប្រាស់របស់វាដោយអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ អាចកាត់បន្ថយជាតិស្ករនិងស្រកទម្ងន់។
- ជេនៀ - មានជាទម្រង់កុំព្យូទ័របន្ទះ។វាគឺជាមធ្យោបាយថោកបំផុតមួយដែលមានឥទ្ធិពលស្រដៀងគ្នាលើរាងកាយ។
ថ្នាំ Baeta មាននៅតាមឱសថស្ថានដែលមានវេជ្ជបញ្ជា។ តម្លៃរបស់វាប្រែប្រួលប្រហែល 5200 រូប្លិ៍។
ប្រើក្នុងវ័យកុមារភាពនិងចាស់
មិនមានទិន្នន័យស្តីពីផលប៉ះពាល់នៃថ្នាំទៅលើរាងកាយរបស់កុមារអាយុក្រោម 18 ឆ្នាំទេដូច្នេះវាមិនត្រូវបានប្រើសម្រាប់ការព្យាបាលរបស់ពួកគេទេ។ ទោះបីជាមានបទពិសោធន៏នៃការប្រើប្រាស់ចំពោះកុមារចាប់ពីអាយុ ១២ ឆ្នាំក៏ដោយក៏សូចនាករនៃការព្យាបាលគឺស្រដៀងគ្នាទៅនឹងមនុស្សពេញវ័យដែរ។ ប៉ុន្តែភាគច្រើនជាញឹកញាប់មធ្យោបាយផ្សេងទៀតត្រូវបានចេញវេជ្ជបញ្ជា។
អាចត្រូវបានប្រើដើម្បីព្យាបាលជំងឺទឹកនោមផ្អែមចំពោះអ្នកជំងឺវ័យចំណាស់។ ទោះយ៉ាងណាក៏ដោយអ្នកគួរតែតាមដានស្ថានភាពរបស់មនុស្សទាំងនោះដែលមានប្រវត្តិនៃជំងឺ ketoacidosis ឬមានមុខងារខ្សោយតំរងនោម។ អ្នកជំងឺបែបនេះត្រូវបានគេណែនាំឱ្យធ្វើតេស្តជាទៀងទាត់។
ការប្រៀបធៀបជាមួយថ្នាំស្រដៀងគ្នា
ថ្នាំដែលមានតំលៃថ្លៃនេះមានថ្នាំ analogues ដែលអាចប្រើដើម្បីព្យាបាលជំងឺទឹកនោមផ្អែមផងដែរ។ ចូរយើងពិចារណាលក្ខណៈសម្បត្តិរបស់វាឱ្យកាន់តែលម្អិត។
| ឈ្មោះសារធាតុសកម្ម | ក្រុមហ៊ុនផលិត | គុណសម្បត្តិនិងគុណវិបត្តិ | ថ្លៃដើមជូត។ |
| វីដូហ្សាស (លីហ្សីលឡៃដេត) ។ | Novo Nordisk, ដាណឺម៉ាក។ | ប្រុស: ជាឧបករណ៍ដ៏មានប្រសិទ្ធិភាពដែលជួយមិនត្រឹមតែរក្សាកម្រិតជាតិគ្លុយកូសធម្មតាប៉ុណ្ណោះទេប៉ុន្តែថែមទាំងជួយកាត់បន្ថយទំងន់ទៀតផង។ គុណវិបត្តិ: តម្លៃខ្ពស់និងតម្រូវការក្នុងការបញ្ជាទិញជាមុននៅតាមឱសថស្ថានជាមុន។ | ចាប់ពី ៩០០០ សម្រាប់ប៊ិចស៊ីរ៉ូ ៣ មីលីលីត្រចំនួន ២ |
| "Januvia" (sitagliptin) ។ | Merck Sharp ប្រទេសហូឡង់។ | សំដៅទៅលើការបង្កើនមេតាណុល។ លក្ខណៈសម្បត្តិស្រដៀងគ្នាទៅនឹង "បាយតាតា" ។ មានតំលៃសមរម្យជាង។ | ចាប់ពីឆ្នាំ ១៦០០ |
| “ ហ្គ័ររ៉ាម” (ស្ករកៅស៊ូ) ។ | អូរីនប្រទេសហ្វាំងឡង់។ | ប្រុស: ការសម្រកទម្ងន់យ៉ាងឆាប់រហ័ស។ គុណវិបត្តិ: អាចបណ្តាលឱ្យរាគ។ | ពី ៥០០ |
| "Invokana" (canagliflozin) ។ | ជេសិនសេស៊ីលស៊ីលប្រទេសអ៊ីតាលី។ | ប្រើក្នុងករណីដែល metformin មិនសមរម្យ។ ធ្វើឱ្យកម្រិតជាតិស្ករធម្មតា។ ការព្យាបាលដោយរបបអាហារចាំបាច់។ | ផ្ទាំង ២៦០០/២០០ ។ |
| Novonorm (repaglinide) ។ | Novo Nordisk, ដាណឺម៉ាក។ | ប្រុស: តម្លៃទាបការកាត់បន្ថយទំងន់ - ឥទ្ធិពលបន្ថែម។ គុណវិបត្តិ: ផលប៉ះពាល់ច្រើនក្រៃលែង។ | ពី 180 ជូត។ |
ការប្រើប្រាស់ថ្នាំ analogues គឺអាចធ្វើទៅបានលុះត្រាតែមានការអនុញ្ញាតពីគ្រូពេទ្យដែលចូលរួម។ ការប្រើថ្នាំដោយខ្លួនឯងត្រូវហាមឃាត់!
មនុស្សកត់សម្គាល់ថាផលប៉ះពាល់កម្រកើតមានណាស់ដែលភាគច្រើនជាញឹកញាប់ជាមួយនឹងកំរិតប្រើដែលបានជ្រើសរើសមិនត្រឹមត្រូវ។ ប្រសិទ្ធភាពនៃការសម្រកទម្ងន់ត្រូវបានលើកឡើងទោះបីជាមិនមានគ្រប់ករណីទាំងអស់ក៏ដោយ។ ជាទូទៅ“ បាយតា” មានការពិនិត្យល្អចំពោះអ្នកជំងឺទឹកនោមផ្អែមដែលមានបទពិសោធន៍។
អាឡាៈ“ ខ្ញុំបានប្រើថ្នាំនេះអស់រយៈពេល ២ ឆ្នាំហើយ។ ក្នុងកំឡុងពេលនេះស្ករបានវិលមករកភាពធម្មតាវិញហើយទំងន់ថយចុះ ៨ គីឡូក្រាម។ ខ្ញុំចូលចិត្តថាវាដំណើរការបានយ៉ាងឆាប់រហ័សនិងគ្មានផលប៉ះពាល់។ ខ្ញុំណែនាំអ្នក។
អូកសាណា៖“ បាតេតា” គឺជាឱសថដែលមានតំលៃថ្លៃប៉ុន្តែវាជួយដល់ជំងឺទឹកនោមផ្អែម។ ស្កររក្សានៅកម្រិតដដែលដែលខ្ញុំរីករាយ។ ខ្ញុំមិនអាចនិយាយថាវាជួយកាត់បន្ថយទំងន់បានទេប៉ុន្តែយ៉ាងហោចណាស់ខ្ញុំឈប់ជាសះស្បើយ។ ប៉ុន្តែចំណង់អាហារពិតជាធ្វើនិយ័តកម្ម។ ខ្ញុំចង់ញ៉ាំតិចហើយដូច្នេះទំងន់បាននៅជាយូរមកហើយក្នុងអត្រាដូចគ្នា។ ជាទូទៅខ្ញុំពេញចិត្តនឹងថ្នាំនេះណាស់។
អ៊ីហ្គ័រ៖“ ពួកគេបានចេញវេជ្ជបញ្ជាអោយប្រើថ្នាំនេះសំរាប់ការព្យាបាលនៅពេលថ្នាំចាស់របស់ខ្ញុំឈប់ដោះស្រាយ។ ជាទូទៅអ្វីគ្រប់យ៉ាងសាកសមលើកលែងតែតម្លៃខ្ពស់។ “ បេតធូ” មិនអាចទទួលបានអត្ថប្រយោជន៍អ្នកត្រូវតែបញ្ជាទិញជាមុន។ នេះគឺជាការរអាក់រអួលតែមួយគត់។ ខ្ញុំមិនចង់ប្រើ analogues នៅឡើយទេប៉ុន្តែវាមានតម្លៃសមរម្យ។ ទោះបីជាខ្ញុំអាចកត់សម្គាល់ថាខ្ញុំមានអារម្មណ៍ថាមានប្រសិទ្ធិភាពយ៉ាងឆាប់រហ័ស - តែពីរបីសប្តាហ៍បន្ទាប់ពីការចាប់ផ្តើមដូស។ ចំណង់អាហារថយចុះដូច្នេះគាត់ក៏ស្រកទម្ងន់ក្នុងពេលតែមួយដែរ” ។
សេចក្តីសន្និដ្ឋាន
"បាតេតា" គឺជាថ្នាំដែលមានប្រសិទ្ធភាពដែលពេញនិយមក្នុងចំណោមអ្នកជំងឺទឹកនោមផ្អែម។ ជារឿយៗវាត្រូវបានចេញវេជ្ជបញ្ជានៅពេលដែលថ្នាំដទៃទៀតឈប់ធ្វើសកម្មភាព។ ហើយការចំណាយខ្ពស់ត្រូវបានទូទាត់ដោយឥទ្ធិពលបន្ថែមនៃការសម្រកទម្ងន់និងការបង្ហាញដ៏កម្រនៃផលប៉ះពាល់ចំពោះអ្នកជំងឺដែលកំពុងព្យាបាល។ ដូច្នេះ“ បាយតា” ជាធម្មតាមានការពិនិត្យល្អពីអ្នកដែលប្រើថ្នាំនិងវេជ្ជបណ្ឌិត។
លក្ខណៈពិសេសនៃវគ្គសិក្សានៃជំងឺទឹកនោមផ្អែមប្រភេទទី 2 ចំពោះមនុស្សចាស់
វគ្គនៃជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ចំពោះមនុស្សដែលមានអាយុចាស់គឺខុសគ្នាជាងអ្នកជំងឺវ័យក្មេង។ ជំងឺនេះមានលក្ខណៈពិសេសដូចខាងក្រោមៈ
- កើតឡើងដោយគ្មានសញ្ញាខាងក្រៅលក្ខណៈនៃជំងឺទឹកនោមផ្អែម - មិនមានរោគសញ្ញានៃការនោមញឹកញាប់ស្រេកទឹកស្ងួតមាត់។
- មានរោគសញ្ញាទូទៅមិនជាក់លាក់នៃជំងឺ - ការចុះខ្សោយនៃការចងចាំ, ភាពទន់ខ្សោយទូទៅ,
- ការផ្លាស់ប្តូររចនាសម្ព័ន្ធនៅក្នុងជញ្ជាំងសរសៃឈាមត្រូវបានរកឃើញរួចហើយនៅពេលធ្វើរោគវិនិច្ឆ័យ។
- ដំណើរការខុសប្រក្រតីខាងរោគនៃប្រព័ន្ធសរីរាង្គជាច្រើនមានការរីកចម្រើន
- ចំពោះអ្នកជំងឺវ័យចំណាស់ជាច្រើនការវិភាគមន្ទីរពិសោធន៍មិនបង្ហាញពីការកើនឡើងជាតិគ្លុយកូសក្នុងឈាមលឿនទេ។
ថាតើការព្យាបាលមនុស្សចាស់នឹងមានប្រសិទ្ធិភាពគឺអាស្រ័យលើកត្តាជាច្រើន៖
- ស្ថានភាពទូទៅរបស់អ្នកជំងឺ
- វត្តមានឬអវត្តមាននៃរោគសាស្ត្រនៃសរសៃឈាមបេះដូងជ្រៅ
- ការយល់ដឹងអំពីអ្នកជំងឺនិងសមត្ថភាពក្នុងការអនុវត្តសកម្មភាពប្រចាំថ្ងៃចាំបាច់ - តាមដានជាតិស្ករក្នុងឈាមការលេបថ្នាំរបបអាហារ
- គ្រោះថ្នាក់នៃការថយចុះជាតិស្ករក្នុងឈាមថយចុះយ៉ាងខ្លាំងនៃជាតិស្ករក្នុងឈាមទាបជាងកំរិតធម្មតា
- កំរិតនៃការថយចុះការយល់ដឹងរបស់អ្នកជំងឺ - ការបាត់បង់ការចងចាំ, ការអភិរក្សហេតុផល, ភាពវង្វេងស្មារតី។
ភាពឯកោប្រាក់សោធនទាបការភ្លេចភ្លាំងការលំបាកក្នុងការរៀនសូត្រវិធានការចាំបាច់សម្រាប់ជំងឺទឹកនោមផ្អែមក្នុងការគ្រប់គ្រងខ្លួនឯងនៃជំងឺបង្កើតការលំបាកជាក់លាក់ក្នុងការព្យាបាលអ្នកជំងឺវ័យចំណាស់។
ថ្នាំទឹកនោមផ្អែមប្រភេទទី ២ ដើម្បីបន្ថយជាតិស្ករ
ថ្នាំបញ្ចុះជាតិស្ករត្រូវបានបែងចែកជាក្រុមជាច្រើនយោងតាមយន្តការនៃសកម្មភាព។ តារាងចំណាត់ថ្នាក់នៃថ្នាំសម្រាប់ជំងឺទឹកនោមផ្អែមមានដូចខាងក្រោម៖
- biguanides (metformin),
- ការត្រៀមលក្ខណៈ sulfonylurea
- glinids (meglitinides),
- thiazolidinediones (glitazones),
- itors-glucosidase inhibitors,
- គ្លីសេរីន peptide receptor agonists -1 (aGPP-1),
- ថ្នាំ dipeptidyl peptidase-4 inhibitors (IDPP-4, gliptins),
- ថ្នាំ cotransporter គ្លីសេរីនប្រភេទទី ២ (INGLT-2, glyphlosins)
- អាំងស៊ុយលីន។
សំរាប់ថេប្លេតសំរាប់ព្យាបាលជំងឺទឹកនោមផ្អែមចំពោះមនុស្សចាស់ប្រភេទ ២ តម្រូវការពិសេសត្រូវបានអនុវត្ត៖
- ហានិភ័យនៃការចុះជាតិស្ករក្នុងឈាមថយចុះ - ជាការធ្លាក់ចុះភ្លាមៗនៃកម្រិតជាតិស្ករទាបជាងកម្រិតធម្មតាគួរតែត្រូវបានបង្រួមអប្បបរមា
- កង្វះជាតិពុលដល់ថ្លើមតម្រងនោមបេះដូង
- ថ្នាំមិនគួរទាក់ទងជាមួយថ្នាំដទៃទៀត
- លេបថ្នាំគួរតែងាយស្រួល។
សម្រាប់ការព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ចំពោះអ្នកជំងឺវ័យចំណាស់ថ្នាំដែលមានសុវត្ថិភាពបំផុតគឺថ្នាំបន្ថយសម្ពាធឈាមប្រភេទ Dipeptidyl peptidase-4 ។ ជាមួយនឹងការប្រើប្រាស់របស់ពួកគេ, ហានិភ័យនៃការថយចុះជាតិស្ករក្នុងឈាមត្រូវបានបង្រួមអប្បបរមា។
ថ្នាំ Metformin ត្រូវបានចេញវេជ្ជបញ្ជាដល់មនុស្សទាំងក្មេងទាំងចាស់ប្រសិនបើអ្នកជំងឺគ្មានការប្រឆាំងនឹងការចូលរបស់គាត់។
ដោយប្រយ័ត្នប្រយែងអ្នកជំងឺវ័យចំណាស់គួរតែធ្វើការត្រៀមស៊ុលហ្វីលីនៀព្រោះហានិភ័យនៃការថយចុះជាតិស្ករក្នុងឈាមកើនឡើងជាមួយនឹងភាពចាស់។ បន្ទាប់ពី ៦១ ឆ្នាំវាមិនត្រូវបានណែនាំអោយប្រើថ្នាំ gibenclamide - គ្រាប់ដែលជាកម្មសិទ្ធិរបស់ក្រុមថ្នាំនេះទេ។
ការប្រុងប្រយ័ត្នត្រូវបានផ្តល់ទៅឱ្យអ្នកទប់ស្កាត់ cotransporter គ្លីសេរីនស្យូមប្រភេទទី ២ ។ ពួកគេមិនគួរប្រើជាមួយថ្នាំបញ្ចុះទឹកនោមទេ។
ថ្នាំ Thiazolidinediones ជាឱសថព្យាបាលជំងឺទឹកនោមផ្អែមចំពោះមនុស្សវ័យចំណាស់មិនត្រូវបានចេញវេជ្ជបញ្ជាទេ។
ថ្នាំ Biguanides សម្រាប់ព្យាបាលជំងឺទឹកនោមផ្អែមត្រូវបានប្រើអស់រយៈពេលជាង ៥០ ឆ្នាំ។ អ្នកតំណាងសំខាន់នៃក្រុមថ្នាំនេះគឺថ្នាំមេទីលហ្វីននិងភីនហ្វីនទីន។ ទោះជាយ៉ាងណាក៏ដោយថ្នាំ phenformin ត្រូវបានលុបចោលដោយសារតែការកើនឡើងហានិភ័យនៃការបង្កើតអាស៊ីតឡាក់ទិកនៅពេលប្រើវា។ អាស៊ីតឡាក់ទិក (សន្លប់ទឹកដោះគោ) គឺជាផលវិបាកដ៏គ្រោះថ្នាក់មួយដែលត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងការរំលោភលើតុល្យភាពអាស៊ីត - មូលដ្ឋាននៃរាងកាយឆ្ពោះទៅរកការកើនឡើងនៃជាតិអាស៊ីត។ អាស៊ីតឡាក់ទិកបង្កឡើងដោយមេតាមីនទីនគឺកម្រមានណាស់។ ដូច្នេះចាប់តាំងពីឆ្នាំ ២០០៥ យោងទៅតាមអនុសាសន៍របស់សមាគមជំងឺទឹកនោមផ្អែមអន្តរជាតិថ្នាំ metformin គឺជាថ្នាំទី ១ សម្រាប់ព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទ ២ ។
ការត្រៀមលក្ខណៈដើមនៃថ្នាំមេហ្វេឌីលីនគឺថ្នាំក្រោមឈ្មោះពាណិជ្ជកម្មស៊ីហ្វ័រ (ប៊ែកឡាំង - ចៀរីអេ AG, អាឡឺម៉ង់), គ្លូកូលហ្គេក (Nycomed, អូទ្រីស) ។ ថ្នាំគ្រាប់មានច្រើនប្រភេទ - ថ្នាំទូទៅ។
ថ្នាំ Metformin គឺជាថ្នាំបញ្ចុះជាតិស្ករក្នុងឈាមដែលមានប្រសិទ្ធភាពបំផុតដែលត្រូវបានចេញវេជ្ជបញ្ជាជាទូទៅនៅក្នុងប្រទេសជាច្រើន។ ថ្នាំនេះត្រូវបានប្រើដើម្បីព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទទី ២ អស់រយៈពេលជាយូរមកហើយដូច្នេះយន្តការនៃសកម្មភាពប្រឆាំងនឹងជំងឺទឹកនោមផ្អែមរបស់វាត្រូវបានគេយល់ច្បាស់។ វាត្រូវបានបង្កើតឡើងថាគ្រឿងញៀនបណ្តាលឱ្យ:
- ថយចុះការស្រូបយកកាបូអ៊ីដ្រាតក្នុងពោះវៀន
- បង្កើនការបំលែងជាតិគ្លុយកូសទៅជាឡាក់តាតេនៅក្នុងក្រពះពោះវៀន
- បង្កើនការភ្ជាប់អាំងស៊ុយលីនចំពោះអ្នកទទួល
- បង្កើនការដឹកជញ្ជូនគ្លុយកូសឆ្លងកាត់ភ្នាសក្នុងសាច់ដុំ
- ការថយចុះជាតិស្ករក្នុងឈាមទ្រីគ្លីសេរីដនិងជាតិខ្លាញ់ទាបមានជាតិខ្លាញ់ទាប។
- ការកើនឡើងកម្រិតនៃ lipoproteins ដង់ស៊ីតេខ្ពស់។
ថ្នាំ Metformin យកឈ្នះភាពធន់ទ្រាំភាពធន់ទ្រាំនៃជាលិកាភ្ជាប់ទៅនឹងអាំងស៊ុយលីនជាពិសេសសាច់ដុំនិងថ្លើម។ ជាលទ្ធផលនៃការប្រើប្រាស់គ្រឿងញៀន៖
- ផលិតកម្មគ្លុយកូសត្រូវបានរារាំងដោយថ្លើម
- ភាពប្រែប្រួលអាំងស៊ុយលីននិងការស្រូបយកជាតិស្ករក្នុងសាច់ដុំកើនឡើង
- ការកត់សុីអាស៊ីតខ្លាញ់កើតឡើង
ការថយចុះនៃភាពធន់នឹងអាំងស៊ុយលីននៅក្រោមសកម្មភាពរបស់ថ្នាំមេតាមីនននាំឱ្យមានដំណើរការប្រសើរឡើងនៃដំណើរការគ្លុយកូសនៅក្នុងថ្លើមសាច់ដុំនិងជាលិកា adipose ។ ដោយសារតែបញ្ហានេះ hyperglycemia មិនវិវត្តដែលមានគ្រោះថ្នាក់ដល់ការវិវត្តនៃផលវិបាកនៃជំងឺ។
ក្នុងចំណោមផលប៉ះពាល់នៃថ្នាំ metformin គួរតែត្រូវបានគេកត់សម្គាល់ឃើញថាមានជំងឺរាគរូសនិងភាពមិនស្រួលផ្សេងទៀតនៃក្រពះ: រសជាតិលោហធាតុនៅក្នុងមាត់ចង្អោរអេកូស័រដែលនៅដំណាក់កាលដំបូងនៃការព្យាបាលត្រូវបានគេសង្កេតឃើញស្ទើរតែ 20% នៃអ្នកជំងឺប៉ុន្តែឆ្លងកាត់បន្ទាប់ពីពីរបីថ្ងៃ។ ភាពមិនស្រួលទាំងនេះត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងការថយចុះនៃការស្រូបយកជាតិគ្លុយកូសនៅក្នុងពោះវៀនតូចដោយមេតាមីន។ ការប្រមូលផ្តុំនៅក្នុងបំពង់រំលាយអាហារកាបូអ៊ីដ្រាតបណ្តាលឱ្យមានជាតិ fermentation និងហើមពោះ។ ការបន្សាំជាបណ្តើរ ៗ របស់អ្នកជំងឺទៅនឹងថ្នាំ metformin ត្រូវបានធានាដោយការតែងតាំងកម្រិតថ្នាំអប្បបរមា (៥០០ មីលីក្រាម) មុនពេលចូលគេងហើយបន្ទាប់មករួមគ្នាឬក្រោយពេលញ៉ាំអាហារជាមួយកែវទឹក។ ថ្នាំ Metformin បង្កើនមាតិកាឡាទីតានៅក្នុងជាលិកានៃពោះវៀនតូចនិងស្ទើរតែបង្កើនកំហាប់របស់វាទ្វេដងនៅក្នុងឈាមដែលបង្កើនហានិភ័យនៃអាស៊ីតឡាក់ទិក។
ការសិក្សាបានបង្ហាញថាសម្រាប់ការព្យាបាលជំងឺទឹកនោមផ្អែមថ្នាំ metformin គឺជាថ្នាំដ៏មានប្រសិទ្ធិភាពមួយដែលបន្ថយជាតិស្ករក្នុងឈាមដែលមានហានិភ័យទាបនៃការថយចុះជាតិស្ករក្នុងឈាមបើប្រៀបធៀបទៅនឹងស៊ុលហ្វីនីញ៉ូមនិងអាំងស៊ុយលីន។ Siofor គឺជាថ្នាំដ៏មានប្រសិទ្ធិភាពដែលជួយកាត់បន្ថយការផលិតគ្លុយកូសដោយថ្លើមមានន័យថាវាជះឥទ្ធិពលដល់យន្តការចំបងក្នុងការបង្កើនកម្រិតជាតិគ្លុយកូសក្នុងឈាម។
ឥឡូវថ្នាំ metformin គឺជាថ្នាំសំខាន់សម្រាប់ព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ។ វាមិនអាចត្រូវបានគេហៅថាថ្នាំចុងក្រោយដែលជាឧបករណ៍របស់មនុស្សជំនាន់ចុងក្រោយនោះទេប៉ុន្តែការចាប់អារម្មណ៍លើថ្នាំមិនចុះខ្សោយទេ។ ការស្រាវជ្រាវជាច្រើនត្រូវបានធ្វើដោយប្រើថ្នាំ។ ថ្នាំនេះមានតែមួយគត់ដែលលទ្ធភាពថ្មីនៃការប្រើប្រាស់របស់វាត្រូវបានបង្ហាញ។
វាត្រូវបានគេបង្កើតឡើងដែលបន្ថែមពីលើថ្នាំប្រឆាំងនឹងជំងឺទឹកនោមផ្អែមថ្នាំ metformin មានឥទ្ធិពលផ្សេងទៀត។ ថាំពទ្យជះឥទ្ធិពលដល់យន្ដការនាំមុខនៃការវិវត្តនៃជំងឺ atherosclerosis:
- ធ្វើអោយប្រសើរឡើងនូវមុខងាររបស់អរម៉ូន endothelium ដែលជាស្រទាប់នៃកោសិកាស្រទាប់ផ្នែកខាងក្នុងនៃឈាមនិងសរសៃឈាមកូនកណ្តុរបេះដូង។
- ព្យាបាលការរលាករ៉ាំរ៉ៃ
- កាត់បន្ថយភាពធ្ងន់ធ្ងរនៃស្ត្រេសអុកស៊ីតកម្ម - ដំណើរការនៃការបំផ្លាញកោសិកាដោយសារការកត់សុី,
- ជះឥទ្ធិពលដល់ការរំលាយអាហារជាតិខ្លាញ់និងដំណើរការនៃការរំលាយកំណកឈាមក្នុងឈាម។
ថ្នាំ Metformin មិនត្រឹមតែជាការព្យាបាលដ៏មានប្រសិទ្ធិភាពសម្រាប់ជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ប៉ុណ្ណោះទេប៉ុន្តែវាក៏ជាថ្នាំដែលមានឥទ្ធិពលប្រឆាំងនឹងជំងឺបេះដូងផងដែរ។ ថ្នាំនេះអាចទប់ស្កាត់ការលូតលាស់កោសិកាមហារីកក៏ដូចជាបន្ថយដំណើរការចាស់។ ទោះយ៉ាងណាក៏ដោយការសិក្សាបន្ថែមទៀតគឺចាំបាច់ដើម្បីបញ្ជាក់ពីផលប៉ះពាល់ទាំងនេះ។
ថ្នាំ Dipeptidyl peptidase-4 inhibitors (gliptins) - ថ្នាំទឹកនោមផ្អែមថ្មីៗ
ថ្នាំទប់ស្កាត់ Dipeptidyl peptidase-4 គឺជាថ្នាំថ្មីដែលបន្ថយជាតិស្ករក្នុងឈាម។ ថ្នាំត្រូវបានបង្កើតឡើងដោយគិតគូរពីចំណេះដឹងខាងសរីរវិទ្យានៃអរម៉ូនតូទីនអរម៉ូនដែលត្រូវបានផលិតបន្ទាប់ពីអាហារហើយដែលរំញោចការសំងាត់របស់អាំងស៊ុយលីនដែលបានបង្ហាញខ្លួននៅក្នុងសតវត្សរ៍ទី ២១ ។ យោងតាមយន្តការនៃសកម្មភាពរបស់ក្រុមថ្នាំនេះពេលគេចាប់បាន៖
- រំញោចការពឹងផ្អែកលើគ្លុយកូសនៃការបញ្ចេញអាំងស៊ុយលីន។
- ការទប់ស្កាត់ការពឹងផ្អែកលើគ្លុយកូសនៃអាថ៌កំបាំងនៃគ្លុយកូស - អ័រម៉ូនលំពែង។
- ថយចុះផលិតកម្មគ្លុយកូសដោយថ្លើម។
មួយក្នុងចំណោមគុណសម្បត្តិចម្បងនៃថ្នាក់ថ្មីនៃថ្នាំបញ្ចុះជាតិស្ករគឺកង្វះហានិភ័យនៃការថយចុះជាតិស្ករក្នុងឈាម។ ក្នុងវ័យចំណាស់ស្ថានភាពថយចុះជាតិស្ករក្នុងឈាមអាចបង្កឱ្យមានការវិវឌ្ឍន៍នៃវិបត្តិលើសឈាមការកន្ត្រាក់នៃសរសៃឈាមបេះដូងជាមួយនឹងការវិវត្តនៃជំងឺ myocardial infarction ស្រួចស្រាវបាត់បង់ចក្ខុវិស័យភ្លាមៗ។
គ្លីសេរីនអាចត្រូវបានចាត់តាំង:
- សម្រាប់ការព្យាបាលអ្នកជម្ងឺទឹកនោមផ្អែមដែលត្រូវបានធ្វើរោគវិនិច្ឆ័យថ្មី
- ជាមួយនឹងការអធ្យាស្រ័យមិនល្អឬការប្រឆាំងនឹងការតែងតាំងថុននីដ្រាត
- រួមជាមួយថ្នាំបញ្ចុះជាតិស្ករក្នុងឈាមដទៃទៀត។
ថាំពទ្យមានផលប៉ះពាល់តិចតួចមិនបណ្តាលឱ្យមានការកើនឡើងនៃទំងន់រាងកាយយឺត ៗ ការបញ្ចេញចោលក្រពះ។ ការទទួលយកគ្លីសេរីនមិនត្រូវបានអមដោយការវិវត្តនៃជំងឺហើមស្បែកទេ។ ថ្នាំព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទ ២ នេះអាចត្រូវបានប្រើនៅគ្រប់ដំណាក់កាលនៃជំងឺតំរងនោមរ៉ាំរ៉ៃ។ ថ្នាំ Metformin, peptide receptor agonists និង Glucistidase ដែលបណ្តាលអោយរលាកក្រពះពោះវៀនខណៈគ្លីសេរីនត្រូវបានអត់ធ្មត់ដោយអ្នកជំងឺ។
ប៉ុន្តែការព្យាបាលជំងឺទឹកនោមផ្អែមថ្មីមានគុណវិបត្តិធ្ងន់ធ្ងរ។ ថ្នាំនេះថ្លៃណាស់។
ដោយប្រយ័ត្នប្រយែងថ្នាំព្យាបាលជំងឺទឹកនោមផ្អែមដែលជាកម្មសិទ្ធិរបស់ក្រុម“ ថ្នាំបំប៉ន dipeptidyl peptidase-4” ត្រូវបានចេញវេជ្ជបញ្ជា៖
- នៅក្នុងការខ្សោយថ្លើមធ្ងន់ធ្ងរ (លើកលែងតែថ្នាំ saxagliptin, linagliptin),
- ជាមួយនឹងជំងឺខ្សោយបេះដូង។
ថេប្លេតសម្រាប់ជំងឺទឹកនោមផ្អែមប្រភេទទី ២ នៃថ្នាក់គ្លីសេរីនត្រូវបានគេធ្វើឱ្យមានប្រតិកម្មនៅក្នុង ketoacidosis ដែលជាផលវិបាកនៃជំងឺទឹកនោមផ្អែមដែលកើតឡើងចំពេលដែលកង្វះអាំងស៊ុយលីនក្នុងពេលមានផ្ទៃពោះនិងបំបៅដោះ។
នៅក្នុងការអនុវត្តផ្នែកវេជ្ជសាស្រ្តថ្នាំ dipeptidyl peptidase-4 ត្រូវបានប្រើតាំងពីឆ្នាំ ២០០៥ ។ បញ្ជីថ្នាំដែលជាកម្មសិទ្ធិរបស់ក្រុម IDPP-4 ដែលបានចុះបញ្ជីនៅក្នុងប្រទេសរុស្ស៊ីត្រូវបានបង្ហាញនៅក្នុងតារាងទី ១ ។
តារាងទី ១
| ឈ្មោះថ្នាំទូទៅអន្តរជាតិ | ឈ្មោះពាណិជ្ជកម្មនៃគ្រឿងញៀន | សំណុំបែបបទចេញផ្សាយ | តម្លៃថ្នាំ |
| sitagliptin | ជេនៀ | ថ្នាំគ្រាប់ ១០០ មីលីក្រាម ២៨ ដុំ | ១៥៦៥ ជូត។ |
| vildagliptin | កាឡូស | ថ្នាំគ្រាប់ ៥០ មីលីក្រាម ២៨ ដុំ | ៨៥,៥០ ដុល្លារ |
| saxagliptin | Onglisa | គ្រាប់ ៥ មីលីក្រាម ៣០ ដុំ | ១៨៧៧ ជូត។ |
| linagliptin | Trazenta | គ្រាប់ ៥ មីលីក្រាម ៣០ ដុំ | ១៧៣២ ជូត។ |
| alogliptin | វីវីឌីយ៉ា | ថ្នាំគ្រាប់ ២៥ មីលីក្រាម ២៨ ដុំ | ១២៣៨ ជូត។ |
រវាងខ្លួនឯងគ្លីសេលីនខុសគ្នាក្នុងរយៈពេលនៃសកម្មភាពការធ្វើអន្តរកម្មជាមួយថ្នាំដទៃទៀតលទ្ធភាពនៃការប្រើប្រាស់ក្នុងប្រភេទជាក់លាក់នៃអ្នកជំងឺ។ ទាក់ទងនឹងការបញ្ចុះកម្រិតជាតិស្ករក្នុងឈាមសុវត្ថិភាពនិងការអត់ឱនថ្នាំគ្រាប់ទឹកនោមផ្អែមប្រភេទ ២ គឺដូចគ្នាបេះបិទ។
ថ្នាំព្យាបាលជំងឺទឹកនោមផ្អែមទាំងនេះត្រូវបានចេញវេជ្ជបញ្ជារួមជាមួយថ្នាំ metformin ។ Vildagliptin និង sitagliptin អាចត្រូវបានគេចេញវេជ្ជបញ្ជាជាមួយនឹងការត្រៀមលក្ខណៈអាំងស៊ុយលីនដែលបើកលទ្ធភាពថ្មីសម្រាប់ការព្យាបាលរួមគ្នានៅក្នុងអ្នកជំងឺដែលមានរយៈពេលយូរនៃជំងឺនេះ។
ថ្នាំទប់ស្កាត់ Dipeptidyl peptidase-4 ចាប់ពីពេលរូបរាងរបស់ពួកគេបានគ្រប់គ្រងកន្លែងរឹងមាំក្នុងចំណោមថ្នាំសម្រាប់ព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ។ ហានិភ័យទាបនៃការថយចុះជាតិស្ករក្នុងឈាមមិនមានឥទ្ធិពលលើទំងន់រាងកាយនិងមិនមានផលប៉ះពាល់ពីការរលាកក្រពះពោះវៀនបែងចែកប្រភេទថ្នាំប្រភេទនេះពីថ្នាំដទៃទៀតសម្រាប់ការព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ។
ការត្រៀមលក្ខណៈស៊ុលនីញ៉ូរី
យោងទៅតាមយន្តការនៃសកម្មភាពការត្រៀមលក្ខណៈស៊ុលហ្វីលីនៀគឺជាកម្មសិទ្ធិរបស់ភ្នាក់ងារដែលធ្វើឱ្យមានអាថ៌កំបាំងអាំងស៊ុយលីន (សម្ងាត់) ។ ប៉ុន្មានឆ្នាំមកនេះថ្នាំនៃថ្នាក់នេះគឺជាថ្នាំសំខាន់បំផុតក្នុងចំណោមថ្នាំគ្រាប់ទាំងអស់ដែលបន្ថយជាតិស្ករក្នុងឈាម។ ថ្នាំគ្រាប់ជួយជំរុញការផលិតអាំងស៊ុយលីននៅក្នុងឈាមនិងជាមធ្យោបាយដ៏មានប្រសិទ្ធភាពក្នុងការគ្រប់គ្រងកម្រិតជាតិស្ករក្នុងឈាម។
ប៉ុន្តែការប្រើប្រាស់ការត្រៀមលក្ខណៈ sulfonylurea ត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងការកើនឡើងនៃទំងន់រាងកាយក្នុងកម្រិតមធ្យមនិងហានិភ័យនៃការថយចុះជាតិស្ករក្នុងឈាមនិងភាពស៊ាំនៃរាងកាយមានការរីកចម្រើនយ៉ាងឆាប់រហ័សចំពោះពួកគេ។ ដូច្នេះក្រុមថ្នាំនេះមានភាពលំអៀងទៅរកថ្នាំជំនួសដែលកាត់បន្ថយជាតិស្ករក្នុងឈាម។ ប៉ុន្តែប្រសិនបើមាន contraindications ទៅនឹងការប្រើប្រាស់ថ្នាំ metformin, sulfonylureas ត្រូវបានចេញវេជ្ជបញ្ជាជាថ្នាំគ្រាប់សំខាន់។
ចំពោះអ្នកជំងឺវ័យចំណាស់ដោយសារការកើនឡើងហានិភ័យនៃការចុះជាតិស្ករក្នុងឈាមការត្រៀមលក្ខណៈ sulfonylurea ត្រូវបានណែនាំអោយចាប់ផ្តើមនៅកំរិតពាក់កណ្តាលដូចនៅវ័យក្មេងហើយកំរិតប្រើគួរតែកើនឡើងបន្តិចម្តង ៗ ។
បញ្ជីថ្នាំដែលជាកម្មសិទ្ធិរបស់ក្រុមនេះមានរយៈពេលយូរ។ ថ្នាំត្រូវបានបែងចែកជាពីរជំនាន់។ អ្នកតំណាងធម្មតាបំផុតនៃនិស្សន្ទវត្ថុ sulfonylurea ជំនាន់ទី 2 គឺ glimepiride, glibenkamide, glyclazide, glipizide, glycidone ។ថ្នាំជំនាន់ទី 1 មិនត្រូវបានប្រើក្នុងការអនុវត្តគ្លីនិកទេ។
បញ្ជីនៃក្រុមថ្នាំ sulfonylurea ត្រូវបានបង្ហាញនៅក្នុងតារាងទី ២ ។
តារាងទី ២
| ឈ្មោះមិនមែនអចិន្រ្តៃយ៍អន្តរជាតិ | ឈ្មោះពាណិជ្ជកម្មដែលបានចុះបញ្ជីនៅប្រទេសរុស្ស៊ី (ដូសដែលផលិតដោយផលិត) មីលីក្រាម | កំរិតប្រើប្រចាំថ្ងៃ (មីលីក្រាម) | ពហុគុណនៃការទទួលភ្ញៀវ | រយៈពេលនៃសកម្មភាព (ម៉ោង) |
| glibenclamide មីក្រូសារជាតិ | ម៉ានីនីល ១.៧៥ (១.៧៥), ម៉ានីនលីល ៣.៥ (៣.៥), Glimidstad (៣.៥), Glibenclamide (១,៧៥, ៣.៥) | 1,75 – 14 | លេប 1 - 2 ដងក្នុងមួយថ្ងៃ | 16 – 24 |
| glibenclamide ដែលមិនមែនជាមីក្រូសារជាតិ | ម៉ានីនីល ៥ (៥), Glibenclamide (៥), គ្រាប់ថ្នាំ Glibenclamide ០.០០៥ ក្រាម (៥) | 2,5 – 20 | លេប 1 - 2 ដងក្នុងមួយថ្ងៃ | 16 – 24 |
| gliclazide | Glidiab (៨០), ហ្គីលីក្លាដឌីតអាកុស (៨០) Diabefarm (៨០), ឌីឌីក (៨០), Diabinax (២០, ៤០, ៨០) | 80 – 320 | លេប 1 - 2 ដងក្នុងមួយថ្ងៃ | 16 – 24 |
| Gliclazide ដែលត្រូវបានកែប្រែ | ជំងឺទឹកនោមផ្អែម MV (៣០, ៦០), វីឌីឌី MV (៣០), Diabefarm MV (៣០), Gliklada (៣០, ៦០, ៩០), ជំងឺទឹកនោមផ្អែម (៣០, ៦០), Gliclazide MV (៣០, ៦០), ហ្គីលីហ្សីដឌីអេសក្លីឌៀរ (៣០, ៦០), ហ្គីលីក្លាដឌីន (៣០, ៦០) | 30 – 120 | យកម្តងក្នុងមួយថ្ងៃ | 24 |
| glimepiride | អាម៉ារីល (១, ២, ៣, ៤), ហ្គែលឡាហ្សា (២, ៤), Glumedex (២), មេហ្គាលីត (១, ២, ៣, ៤, ៦), គ្លីសេរីភីត (១, ២, ៣, ៤, ៦), ហ្គីមេលពៀឌី - ធីវ៉ា (១, ២, ៣, ៤), ឌីមីដឌីដ (១,២, ៣, ៤), ហ្គូឡាំណូ (១, ២, ៣, ៤), ហ្គីមេលពៀដឌីន (១, ២, ៣, ៤), ពន្លឺ (១, ៣, ៤) | 1 – 6 | យកម្តងក្នុងមួយថ្ងៃ | 24 |
| glycidone | គ្លូរីណូម័រ (៣០) | 30 – 180 | លេប ១-៣ ដងក្នុងមួយថ្ងៃ | 8 – 12 |
| glipizide | Movoglechen (៥) | 5 – 20 | លេប 1 - 2 ដងក្នុងមួយថ្ងៃ | 16 – 24 |
| Glipizide ចេញផ្សាយដែលគ្រប់គ្រង | Glibenez retard (៥, ១០) | 5 – 20 | យកម្តងក្នុងមួយថ្ងៃ | 24 |
ការលំបាកមួយចំនួនអាចនឹងកើតឡើងដែលថ្នាំណាដែលល្អបំផុតសម្រាប់អ្នកជំងឺពិសេសដែលថ្នាំពីបញ្ជីមានប្រសិទ្ធភាពជាង។ រវាងខ្លួនឯងថេប្លេតខុសគ្នា៖
- សកម្មភាពបញ្ចុះជាតិស្ករក្នុងឈាម
- រយៈពេលនៃសកម្មភាព
- របបកិតើកិតើ
- សន្តិសុខ។
ការសិក្សាជាច្រើនត្រូវបានធ្វើឡើងដែលថ្នាំដែលមានប្រសិទ្ធិភាពសម្រាប់ជំងឺទឹកនោមផ្អែមនៃថ្នាក់ sulfonylurea ក៏ត្រូវបានធ្វើតេស្តដើម្បីសុវត្ថិភាពផងដែរ។ ទោះជាយ៉ាងណាក៏ដោយមានតែថ្នាំ glibenclamide ប៉ុណ្ណោះដែលត្រូវបានបញ្ជាក់ដោយអង្គការសុខភាពពិភពលោកនិងក្រសួងសុខាភិបាលនៃប្រទេសរុស្ស៊ីថាជាថ្នាំល្អបំផុតដែលត្រូវបានណែនាំសម្រាប់ប្រើសម្រាប់ជំងឺទឹកនោមផ្អែមពីអ្នកតំណាងទាំងអស់នៃថ្នាំនេះ។
ថ្នាំ Glibenclamide គឺជាថ្នាំព្យាបាលជំងឺទឹកនោមផ្អែមដ៏មានប្រសិទ្ធភាពដែលបានជួយសង្គ្រោះជីវិតអ្នកជំងឺមួយចំនួនធំនៅជុំវិញពិភពលោក។ ថាំពទ្យមានយន្ដការពិសេសមួយនៃសកម្មភាពហើយក៏ជាថ្នាំស៊ុលហ្វីនីញ៉ូមៀតែមួយគត់ដែលសុវត្ថិភាពត្រូវបានធ្វើតេស្តនៅពេលប្រើចំពោះស្ត្រីមានផ្ទៃពោះ។ ប្រសិទ្ធភាពនិងសុវត្ថិភាពនៃថ្នាំ glibenclamide សម្រាប់ការព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទ ២ ត្រូវបានបញ្ជាក់ដោយការសិក្សារយៈពេលវែងនៃភស្តុតាងខ្ពស់។ ប្រសិទ្ធភាពបន្ថែមនៃថ្នាំលើការកាត់បន្ថយផលវិបាកនៃសរសៃឈាមវ៉ែនជាមួយនឹងការប្រើប្រាស់រយៈពេលយូររបស់វាត្រូវបានកត់សម្គាល់។ ការព្យាបាលដោយប្រើ glibenclamide តែមួយមុខអស់រយៈពេលជាច្រើនទសវត្សត្រូវបានគេចាត់ទុកថាជាអាទិភាពពេលខ្លះការព្យាបាលដែលមានប្រសិទ្ធភាពតែមួយគត់។
កាលពីជាង ១០ ឆ្នាំមុនទម្រង់មីក្រូវ៉េវក្លីដិចត្រូវបានបង្កើតឡើងដែលមានលក្ខណៈជីវសាស្ត្រល្អបំផុតជិតមួយរយភាគរយដែលឥទ្ធិពលរបស់វាចាប់ផ្តើមលឿនជាងមុន។
មនុស្សវ័យចំណាស់មិនត្រូវបានគេណែនាំឱ្យចេញវេជ្ជបញ្ជាស៊ុលហ្វីលីនស្យូមដែលមានសកម្មភាពយូរសម្រាប់ហានិភ័យនៃការថយចុះជាតិស្ករក្នុងឈាមទេ។ ផ្ទុយទៅវិញវាល្អប្រសើរជាងក្នុងការលេបថ្នាំ Gliclazide, glycidone ។
គ្លីលីលីត (meglitinides)
គ្លីនិករំញោចអាថ៌កំបាំងអាំងស៊ុយលីនលំពែង។ នៅក្នុងការអនុវត្តគ្លីនិកប្រភេទថ្នាំគ្រាប់សម្រាប់ជំងឺទឹកនោមផ្អែមប្រភេទទី ២ នេះត្រូវបានគេប្រើតិចជាងមុន៖ វាមានប្រសិទ្ធភាពតិចជាងថ្នាំ sulfonylurea ប៉ុន្តែវាមានតម្លៃថ្លៃជាង។ ភាគច្រើនគ្លីលីលីនត្រូវបានចេញវេជ្ជបញ្ជានៅពេលដែលជាតិស្ករក្នុងឈាមកើនឡើងបន្ទាប់ពីបរិភោគ (ក្រោយគ្លីសេទីល) ។ ថ្នាំជាចម្បងជំរុញដំណាក់កាលដំបូងនៃការសំងាត់អាំងស៊ុយលីន។ បន្ទាប់ពីលេបថ្នាំគ្រាប់ទាំងនោះពួកគេត្រូវបានស្រូបយកយ៉ាងឆាប់រហ័សដោយឈានដល់ការប្រមូលផ្តុំប្លាស្មាខ្ពស់បំផុតក្នុងរយៈពេលមួយម៉ោង។
ចរិតលក្ខណៈនៃថ្នាំបញ្ជីនៃគុណសម្បត្តិនិងគុណវិបត្តិនៃការប្រើប្រាស់ថ្នាំប្រភេទដីឥដ្ឋត្រូវបានបង្ហាញនៅក្នុងតារាងទី ៣ ។
តារាងទី ៣
| ការថយចុះអេម៉ូក្លូប៊ីនថយចុះក្នុងកំឡុងពេលព្យាបាល monotherapy | អត្ថប្រយោជន៍ | គុណវិបត្តិ | ការចង្អុលបង្ហាញ | contraindications |
| 0,5 – 1,5 % | ការត្រួតពិនិត្យនៃការហៀរសំបោរក្រោយក្រោយ, ការចាប់ផ្តើមសកម្មភាពរហ័ស អាចត្រូវបានប្រើនៅក្នុងបុគ្គលដែលមានរបបអាហារមិនទៀងទាត់ | ហានិភ័យនៃការថយចុះជាតិស្ករក្នុងឈាម ឡើងទម្ងន់ គ្មានព័ត៌មានស្តីពីប្រសិទ្ធភាពនិងសុវត្ថិភាពរយៈពេលវែង, ទទួលទានអាហារច្រើនដង តម្លៃខ្ពស់ | ជំងឺទឹកនោមផ្អែមប្រភេទ ២៖ ការព្យាបាលដោយ monothe នៅក្នុងការរួមបញ្ចូលគ្នាជាមួយនឹងការត្រៀម metformin | ជំងឺទឹកនោមផ្អែមប្រភេទ ១ សន្លប់និងលក្ខខណ្ឌ precomatose នៃប្រភពដើមជាច្រើន, មានផ្ទៃពោះនិងបំបៅដោះកូន តំរងនោម (លើកលែងតែថ្នាំបញ្ចុះឈាម) ការខ្សោយថ្លើម ប្រតិកម្មទៅនឹងសមាសធាតុណាមួយនៃថ្នាំ |
Itors-glucosidase inhibitors - ថ្នាំថ្មី
យន្តការនៃសកម្មភាពនៃថ្នាំនៃថ្នាក់ inhib-glucosidase inhibitors គឺផ្អែកលើការថយចុះនៃការបញ្ចេញគ្លុយកូសពីកាបូអ៊ីដ្រាតស្មុគស្មាញ។ នេះជួយកាត់បន្ថយការហៀរសំបោរក្រោយពេលបរិភោគ។ តាមរយៈការធ្វើនិយ័តកម្មការស្រូបយកជាតិគ្លុយកូសពីក្នុងពោះវៀនថ្នាំអាល់ផា - គ្លូហ្គូស្យូសេសកាត់បន្ថយភាពប្រែប្រួលប្រចាំថ្ងៃរបស់វានៅក្នុងប្លាស្មាឈាម។
ថ្នាំនៃក្រុមនេះមិនជួយជំរុញការបញ្ចេញអាំងស៊ុយលីនទេដូច្នេះមិននាំឱ្យមានជំងឺលើសជាតិខ្លាញ់ក្នុងឈាមទេមិនបង្កឱ្យមានជាតិស្ករក្នុងឈាមថយចុះទេ។ បន្ថយល្បឿននៃការស្រូបយកជាតិគ្លុយកូសចូលទៅក្នុងឈាមក្រោមឥទ្ធិពលនៃថ្នាំនៃក្រុមα-glucosidase inhibitors ជួយសម្រួលដល់មុខងាររបស់លំពែងនិងការពារវាពីការហួសកម្លាំងនិងការនឿយហត់។
ថ្នាំទប់ស្កាត់ប្រភេទ glucosidase ប្រភេទ include-glucosidase រួមមានថ្នាំអាកាបូសហ្សូលុលនិងវ៉ូហ្គីលីស។ ថ្នាំថ្មីពីក្រុមនេះគឺវ៉ូហ្គីស។ យោងតាមការសាកល្បងព្យាបាលរោគវ៉ាក់សាំងមានប្រសិទ្ធិភាពជាពិសេសក្នុងការព្យាបាលអ្នកជម្ងឺទឹកនោមផ្អែមប្រភេទទី ២ ជាមួយនឹងកំរិតជាតិស្ករខ្ពស់ (៧,៧ មីល្លីលីត្រ / អិល) និងគ្លីសេមីលក្រោយកំរិតខ្ពស់ (ជាង ១១,១ មីល្លីម៉ែត្រ / លី) ។ អត្ថប្រយោជន៍នៃថ្នាំគឺថាមិនមានប្រតិកម្មជាតិស្ករក្នុងឈាមដែលមានសារៈសំខាន់ជាពិសេសចំពោះអ្នកជំងឺវ័យចំណាស់។
នៅប្រទេសរុស្ស៊ីមានតែថ្នាំអាហ្គូបូសដែលត្រូវបានចុះឈ្មោះពីថ្នាំនៃថ្នាក់នេះ។ ឈ្មោះពាណិជ្ជកម្មនៃផលិតផលដែលមានសារធាតុសកម្មនេះគឺគ្លូកូបយ។ ថេប្លេតអាចប្រើបានក្នុងកំរិតដូស 50 និង 100 មីលីក្រាមពួកគេត្រូវលេបបីដងក្នុងមួយថ្ងៃ។
ផលរំខានទូទៅបំផុតនៅពេលប្រើថ្នាំα-glucosidase គឺហើមពោះហើមពោះនិងរាគភាពធ្ងន់ធ្ងរដែលអាស្រ័យលើកំរិតថ្នាំនិងបរិមាណកាបូអ៊ីដ្រាត។ ផលប៉ះពាល់ទាំងនេះមិនអាចត្រូវបានគេហៅថាមានគ្រោះថ្នាក់នោះទេប៉ុន្តែវាគឺជាហេតុផលទូទៅសម្រាប់ការដកគ្រឿងញៀននៃថ្នាក់នេះ។ ផលប៉ះពាល់កើតឡើងដោយសារបរិមាណកាបូអ៊ីដ្រាតច្រើនដែលត្រូវបានបង្កាត់នៅក្នុងពោះវៀនធំ។ ភាពធ្ងន់ធ្ងរនៃផលប៉ះពាល់ដែលមិនចង់បានអាចត្រូវបានកាត់បន្ថយដោយចាប់ផ្តើមព្យាបាលដោយប្រើកម្រិតតូចៗនិងបង្កើនកម្រិតថ្នាំបន្តិចម្តង ៗ ។
ការរំលោភបំពានសំខាន់ចំពោះការប្រើប្រាស់ថ្នាំនៃក្រុមថ្នាំទប់ gluc-glucosidase គឺជាជំងឺមួយនៃការរលាកក្រពះពោះវៀន។
គ្លីសេរីន peptide receptor agonists Gl1 - ថ្នាំទឹកនោមផ្អែមប្រភេទទី ២ ជំនាន់ចុងក្រោយ
ថ្នាំ Glucagon ដូច peucide-1 receptor agonists (AH) (GLP-1) គឺជាថ្នាំចុងក្រោយសម្រាប់ព្យាបាលជំងឺទឹកនោមផ្អែម។
ឥទ្ធិពលចម្បងនៃការប្រើប្រាស់ថ្នាំនៃវណ្ណៈនេះគឺការរំញោចការសំងាត់អាំងស៊ុយលីនដោយកោសិកាបេតានៃលំពែង។ ការប្រើថ្នាំបន្ថយអត្រានៃការបញ្ចេញចោលក្រពះ។ នេះជួយកាត់បន្ថយភាពប្រែប្រួល glycemia ក្រោយពេលក្រោយ។ គ្រឿងញៀននៃថ្នាក់នេះជួយបង្កើនអារម្មណ៍នៃភាពពេញលេញនិងកាត់បន្ថយការញ៉ាំអាហារកាត់បន្ថយហានិភ័យនៃការវិវត្តទៅជាជំងឺសរសៃឈាមបេះដូង។
បញ្ជីនៃថ្នាំនៃថ្នាក់ទទួលការព្យាបាលដោយថ្នាំ peptide-1 receptor agonist ត្រូវបានបង្ហាញនៅក្នុងតារាងទី ៤ ។
តារាងទី ៤
| ឈ្មោះមិនមែនអចិន្រ្តៃយ៍អន្តរជាតិនិង | ឈ្មោះពាណិជ្ជកម្មដែលបានចុះបញ្ជីនៅប្រទេសរុស្ស៊ី (ដូសដែលផលិតដោយផលិត) មីលីក្រាម | កំរិតប្រើប្រចាំថ្ងៃ (មីលីក្រាម) | ពហុគុណនៃការទទួលភ្ញៀវ | រយៈពេលនៃសកម្មភាព (ម៉ោង) |
| ការនិយាយពីខាងក្រៅ | បាយតា (៥, ១០ ម។ ម។ ក) សម្រាប់ចាក់ថ្នាំស្ក | 10 - 20 mcg | ការចាក់ថ្នាំត្រូវបានអនុវត្ត 2 ដងក្នុងមួយថ្ងៃ | 12 |
| ការសម្ដែងវែងឆ្ងាយ | Baeta Long (2.0) សម្រាប់ចាក់អេស | – | ការចាក់ថ្នាំត្រូវបានគ្រប់គ្រងម្តងក្នុងមួយសប្តាហ៍ | 168 |
| liraglutide | វីដូវីហ្សា (០.៦, ១.២, ១.៨) សម្រាប់ចាក់ថ្នាំអេស | 0,6 – 1,8 | ការចាក់ថ្នាំត្រូវបានគ្រប់គ្រង 1 ដងក្នុងមួយថ្ងៃ | 24 |
| lixisenatide | លីត្រុម (១០, ២០ ម។ គ។ ក្រ) សំរាប់ចាក់ថ្នាំ sc | 10 - 20 mcg | ការចាក់ថ្នាំត្រូវបានគ្រប់គ្រង 1 ដងក្នុងមួយថ្ងៃ | 24 |
| dulaglutide | ការធ្វើត្រាប់តាម (០.៧៥, ១,៥) សម្រាប់ចាក់ថ្នាំ sc | – | ការចាក់ថ្នាំត្រូវបានគ្រប់គ្រងម្តងក្នុងមួយសប្តាហ៍ | 168 |
AR GPP-1 ដែលបានចុះបញ្ជីមានប្រសិទ្ធិភាពឱសថខុសគ្នា។ថ្នាំខ្លះជាថ្នាំបុរាណដែលគេប្រើសម្រាប់គ្រប់គ្រងកម្រិតជាតិគ្លុយកូសបន្ទាប់ពីទទួលទានអាហារហើយខ្លះទៀតជាថ្នាំមិនប្រើដើម្បីកាត់បន្ថយជាតិស្ករក្នុងឈាម។
ថ្នាំ ARGP-1 ARs ដែលមានសកម្មភាពខ្លីៗ (ខាងក្រៅនិងលីហ្សីសថេតទីត) រារាំងការបញ្ចេញគ្លុយកូសនិងកាត់បន្ថយភាពរំញោចនៃក្រពះនិងការបញ្ចេញចោល។ នេះនាំឱ្យមានការថយចុះនៃការស្រូបយកជាតិគ្លុយកូសនៅក្នុងពោះវៀនតូចនិងដោយប្រយោលកាត់បន្ថយការសំងាត់អាំងស៊ុយលីនក្រោយពេលសម្រាល។
ថ្នាំ ARGP-1 ARs ដែលមិនធ្វើសកម្មភាពយូរប៉ះពាល់ដល់លំពែងធ្វើឱ្យសកម្មភាពសម្ងាត់របស់អាំងស៊ុយលីននិងរារាំងការផលិតគ្លូហ្គូន។ នេះរួមចំណែកដល់ការថយចុះកម្រិតគ្លុយកូសក្រោយការថយចុះកម្រិតមធ្យមនិងការថយចុះគួរឱ្យកត់សម្គាល់នៃជាតិគ្លុយកូសដោយបង្ក្រាបការបញ្ចេញគ្លុយកូសនិងកាត់បន្ថយចំណង់អាហារ។
AR-Non -raraial ARPP-1 ARs រួមមានការបញ្ចេញយឺត ៗ អេពីដេលីតឡេហ្សីលលីតអាល់ប៊ីហ្គីតអ៊ីដនិងឆាយថល។ យន្តការផ្សេងៗនៃសកម្មភាពពន្យាពេលការស្រូបយកសារធាតុពីជាលិការ subcutaneous ។ ជាលទ្ធផលរយៈពេលនៃសកម្មភាពរបស់ថ្នាំកើនឡើង។
គុណសម្បត្តិនិងគុណវិបត្តិនៃថ្នាំ A GLP-1 មាននៅក្នុងតារាងទី ៥ ។
តារាងទី ៥
| ការថយចុះអេម៉ូក្លូប៊ីនថយចុះក្នុងកំឡុងពេលព្យាបាល monotherapy | អត្ថប្រយោជន៍ | គុណវិបត្តិ | កំណត់ចំណាំ |
| 0,8 – 1,8 % | ហានិភ័យនៃការថយចុះជាតិស្ករក្នុងឈាមទាប, ការសម្រកទម្ងន់ បន្ថយសម្ពាធឈាម ការកាត់បន្ថយការស្លាប់សរុបនិងសរសៃឈាមបេះដូងចំពោះអ្នកដែលមានជំងឺសរសៃឈាមបេះដូង មានប្រសិទ្ធិភាពការពារសក្តានុពលលើកោសិកា ១ | ភាពមិនស្រួលក្នុងក្រពះ ការបង្កើតអង្គបដិប្រាណ (ពេលលេបថ្នាំក្រៅ) គ្រោះថ្នាក់សក្តានុពលនៃជំងឺរលាកលំពែង (មិនត្រូវបានបញ្ជាក់) សំណុំបែបបទចាក់រដ្ឋបាល តម្លៃខ្ពស់ | រារាំងនៅក្នុងការខ្សោយតំរងនោមនិងជំងឺថ្លើមធ្ងន់ធ្ងរ, ketoacidosis, ការមានផ្ទៃពោះនិងការបំបៅដោះ។ |
ថ្នាំប្រភេទថ្មីនេះត្រូវបានចេញវេជ្ជបញ្ជាសំរាប់ព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ដែលជាការព្យាបាលដោយភ្ជាប់ទៅនឹងថ្នាំ metformin, sulfonylureas ឬការរួមបញ្ចូលគ្នានៃថ្នាំទាំងនេះដើម្បីធ្វើឱ្យប្រសើរឡើងនូវការគ្រប់គ្រងគ្លីសេរីន។
ការទទួលយកថ្នាំប្រភេទ GLP-1 មិនត្រូវបានអមដោយការថយចុះជាតិស្ករក្នុងឈាមនោះទេប៉ុន្តែ ៣០-៤៥% នៃអ្នកជំងឺមានផលប៉ះពាល់នៃក្រពះពោះវៀនស្រាល - ភាពមិនស្រួលនៅក្នុងទម្រង់នៃការចង្អោរក្អួតឬរាគដែលថយចុះតាមពេលវេលា។
ថ្នាំ cotransporter គ្លីសេរីនសូដ្យូមប្រភេទទី ២ (គ្លីសេឡូសវីន) - ថ្នាំទឹកនោមផ្អែមប្រភេទ ២ ចុងក្រោយបង្អស់
ថ្នាំទប់ស្កាត់សូដ្យូមគ្លីសេរីនប្រភេទទី ២ (INGLT-2) គឺជាគ្រាប់ចុងក្រោយដែលបន្ថយជាតិស្ករក្នុងឈាម។ ក្នុងនាមជាមធ្យោបាយនៃជំនាន់ចុងក្រោយ INGLT-2 ដើរតាមគោលការណ៍ខុសគ្នាទាំងស្រុងជាងថ្នាំទឹកនោមផ្អែមប្រភេទ ២ ដទៃទៀត។ យន្តការនៃសកម្មភាពនៃថ្នាំនៃថ្នាក់នេះត្រូវបានកាត់បន្ថយទៅជាការទប់ស្កាត់ការស្រូបយកគ្លុយកូសនៅក្នុងតម្រងនោម។ នេះយកជាតិគ្លុយកូសចេញពីរាងកាយក្នុងទឹកនោម។ ជាលទ្ធផលមានការថយចុះកម្រិតជាតិគ្លុយកូសក្នុងឈាមខណៈពេលដែលបង្កើនអាំងស៊ុយលីននិងការថយចុះភាពធន់នឹងអាំងស៊ុយលីន។
បញ្ជីនៃថ្នាំថ្នាក់គ្លីកូឡិនដែលបានចុះឈ្មោះនៅក្នុងប្រទេសរុស្ស៊ីនិងឈ្មោះពាណិជ្ជកម្មរបស់ពួកគេមានដូចខាងក្រោម:
- dapagliflozin (Forsig),
- empagliflozin (jardins),
- canagliflozin (Invocana) ។
គ្រាប់ថ្នាំគ្លីសេរីឡិនជម្រុញដល់ការបញ្ចេញជាតិស្ករលើសនៅក្នុងទឹកនោម។ ពីនេះអ្នកជំងឺបាត់បង់ទំងន់។ នៅក្នុងការសិក្សា, អ្នកជំងឺដែលប្រើថ្នាំ dapagliflozin ក្នុងការរួមផ្សំជាមួយថ្នាំ metformin រយៈពេល ២៤ សប្តាហ៍បានបាត់បង់ទំងន់រាងកាយច្រើនជាងអ្នកដែលប្រើថ្នាំ metformin តែមួយមុខ។ ទំងន់រាងកាយថយចុះមិនត្រឹមតែដោយសារទឹកប៉ុណ្ណោះទេប៉ុន្តែក៏ដោយសារតែខ្លាញ់ផងដែរ។ ទោះយ៉ាងណាថ្នាំទឹកនោមផ្អែមប្រភេទថ្មីមិនអាចប្រើជាថ្នាំគ្រាប់របបអាហារបានទេ។ ការថយចុះទំងន់រាងកាយថយចុះនៅពេលដែលកម្រិតជាតិស្ករក្នុងឈាមឈានដល់តម្លៃជិតនឹងធម្មតា។
ថ្នាំថ្នាក់គ្លីសេរីលត្រូវបានចេញវេជ្ជបញ្ជានៅដំណាក់កាលណាមួយនៃជំងឺរួមជាមួយការព្យាបាលប្រភេទផ្សេងទៀត។ ពួកគេមានសុវត្ថិភាពនិងប្រសិទ្ធភាព។
ទោះជាយ៉ាងណាក៏ដោយអ្នកជំងឺដែលប្រើថ្នាំ dapagliflozin មានហានិភ័យនៃការវិវត្តនៃការឆ្លងមេរោគប្រដាប់បន្តពូជជាពិសេសការឆ្លងមេរោគផ្សិត។ដូចគ្នានេះផងដែរ, ថ្នាំនៃថ្នាក់នេះបង្កើនកម្រិតនៃ lipoproteins ដង់ស៊ីតេទាប, ដែលជាការសំខាន់ដើម្បីពិចារណា, ដោយសារតែអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមគឺមានហានិភ័យខ្ពស់នៃជំងឺសរសៃឈាមបេះដូង។
ហានិភ័យដែលអាចកើតមាននៅពេលលេបថ្នាំគ្រាប់ជាប្រភេទថ្នាំទប់ស្កាត់សូដ្យូមគ្លីសេរីនប្រភេទទី ២៖
- ជាតិស្ករក្នុងឈាម
- មុខងារខ្សោយតំរងនោម
- ប្រសិទ្ធភាព diuretic
- ការថយចុះបរិមាណឈាមរត់
- បន្ថយសម្ពាធឈាម
- ការរំលោភលើការរំលាយអាហាររ៉ែ។
ការប្រើថ្នាំត្រូវបានចេញវេជ្ជបញ្ជាដោយប្រយ័ត្នប្រយែងក្នុងវ័យចំណាស់ដោយមានការឆ្លងរ៉ាំរ៉ៃនៃប្រព័ន្ធ genitourinary ខណៈពេលប្រើថ្នាំបញ្ចុះទឹកនោម។
ថ្នាំប្រភេទហ្គីហ្វីឡិនមានគុណវិបត្តិគួរឱ្យកត់សម្គាល់។ ពួកវាថ្លៃណាស់។
ថ្នាំ Thiazolidinediones (Glitazones) - ថ្នាំថ្មីសម្រាប់ជំងឺទឹកនោមផ្អែមប្រភេទទី ២
ថ្នាំ Thiazolidinediones គឺជាក្រុមថ្នាំថ្មី។ ពួកគេត្រូវបានអនុញ្ញាតឱ្យប្រើជាថ្នាំសម្រាប់ព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ក្នុងឆ្នាំ ១៩៩៦ ។ យន្តការនៃសកម្មភាពរបស់ពួកគេគឺការកើនឡើងនូវភាពប្រែប្រួលអាំងស៊ុយលីនពោលគឺភាពធន់នឹងអាំងស៊ុយលីនដែលជាសមាសធាតុសំខាន់មួយនៃបុព្វហេតុនៃជំងឺទឹកនោមផ្អែម។
លុបបំបាត់ការថយចុះភាពប្រែប្រួលនៃកោសិកាទៅអាំងស៊ុយលីនថេប្លេតបង្កើនប្រសិទ្ធភាពខាងសរីរវិទ្យានៃអាំងស៊ុយលីនដែលបង្កើតដោយខ្លួនគេហើយក្នុងពេលតែមួយកាត់បន្ថយកំហាប់របស់វានៅក្នុងឈាម។ លើសពីនេះទៅទៀត Glitazones មានសមត្ថភាពរក្សាសកម្មភាពមុខងាររបស់លំពែងគឺសមត្ថភាពក្នុងការការពារជំងឺទឹកនោមផ្អែមប្រភេទ ២ ដែលធ្វើឱ្យពួកគេឡើងខ្ពស់ជាងថ្នាំដទៃទៀតសម្រាប់ព្យាបាលជំងឺទឹកនោមផ្អែម។
នៅប្រទេសរុស្ស៊ីថ្នាំពីរពីក្រុមដែលត្រូវបានគេពិចារណាត្រូវបានចុះឈ្មោះ - rosiglitazone និង pioglitazone ។ អ្នកជំងឺយក rosiglitazone នៅទូទាំងពិភពលោកអស់រយៈពេលជាច្រើនឆ្នាំ។ កាន់តែញឹកញាប់វាត្រូវបានចេញវេជ្ជបញ្ជាសម្រាប់ជំងឺទឹកនោមផ្អែមនៅក្នុងប្រទេសរុស្ស៊ី។ ភាពអសន្តិសុខនៃប្រព័ន្ធសរសៃឈាមបេះដូងរបស់ Rosiglitazone ត្រូវបានគេរាយការណ៍ពីមុន: ការកើនឡើងហានិភ័យនៃការរំលោភបំពាននៃប្រព័ន្ធសរសៃឈាមបេះដូងនិងការស្លាប់របស់សរសៃឈាមបេះដូង។ ទោះយ៉ាងណាក៏ដោយថ្នាំនេះត្រូវបានគេធ្វើឱ្យប្រសើរឡើងវិញ។
ការសិក្សាបានបង្ហាញថាប្រសិនបើ rosiglitazone ត្រូវបានព្យាបាលដោយថ្នាំតែមួយមុខជាយូរមកហើយនោះតម្រូវការក្នុងការបន្ថែមថ្នាំបន្ទាប់មិនកើតឡើងភ្លាមៗដូចដែលបានព្យាបាលនៅពេលព្យាបាលជាមួយថ្នាំដែលបានសិក្សាដទៃទៀត (glyburide ឬ metformin) ។
ការព្យាបាលដោយ Glitazone មានគុណសម្បត្តិជាច្រើន។ ប៉ុន្តែគ្រូពេទ្យមិនប្រញាប់ប្រញាល់ណែនាំឱសថនៃថ្នាក់នេះទៅជាការអនុវត្តទូទៅទេ។ មតិរបស់សហគមន៍វេជ្ជសាស្ត្រទាក់ទងនឹងប្រសិទ្ធភាពនិងសុវត្ថិភាពនៃការប្រើប្រាស់ thiazolidinedione ត្រូវបានបែងចែក។ ចំណុចដែលចម្រូងចម្រាសបំផុតគឺកង្វះទិន្នន័យស្តីពីសុវត្ថិភាពនៃការប្រើប្រាស់រយៈពេលយូរនៃថ្នាំទាំងនេះ។
ទិន្នន័យជាច្រើនស្តីពីផលប៉ះពាល់ក្នុងការព្យាបាលជំងឺ glitazones គឺគួរឱ្យកត់សម្គាល់:
- ឡើងទម្ងន់ (ប្រមាណ ៣-៦ គីឡូក្រាម),
- ការរក្សាសារធាតុរាវជាមួយនឹងការវិវត្តនៃរោគសញ្ញា edematous និងជំងឺខ្សោយបេះដូង,
- ការថយចុះដង់ស៊ីតេរ៉ែឆ្អឹង។
ការសិក្សាបន្ថែមតម្រូវឱ្យមានទិន្នន័យដែលការប្រើប្រាស់ថ្នាំ thiazolidinediones ត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងការកើនឡើងហានិភ័យនៃការវិវត្តទៅជាជំងឺមហារីក neoplasms ជាពិសេសដុំសាច់ក្នុងពោះវៀនដែលត្រូវបានបញ្ជាក់ដោយការសិក្សាពិសោធន៍។ ការកើនឡើងហានិភ័យត្រូវបានគេរកឃើញថាមានវិសាលភាពកាន់តែច្រើនចំពោះ rosiglitazone ។
មុនពេលចេញវេជ្ជបញ្ជាថ្នាំនៃថ្នាក់ថ្នាំ thiazolidinedione វាចាំបាច់ត្រូវវាយតម្លៃពីគ្រោះថ្នាក់ដែលអាចកើតមានក្នុងការវិវត្តទៅជាជំងឺខ្សោយបេះដូង។ កត្តាហានិភ័យចម្បងសម្រាប់ការអភិវឌ្ឍរបស់វាគឺ៖
- ជំងឺខ្សោយបេះដូង
- ជំងឺបេះដូង myocardial infarction ឬជំងឺសរសៃឈាមបេះដូង,
- លើសឈាមសរសៃឈាម
- ផ្នែកខាងសរសៃឈាមផ្នែកខាងឆ្វេង
- ការខូចខាតយ៉ាងសំខាន់ទៅនឹងវ៉ាល់បេះដូង
- អាយុជាង ៧០ ឆ្នាំ
- រយៈពេលនៃជំងឺទឹកនោមផ្អែមគឺច្រើនជាង ១០ ឆ្នាំ
- ហើមឬព្យាបាលដោយប្រើថ្នាំបញ្ចុះទឹកនោម
- ការវិវឌ្ឍន៍នៃការឡើងហើមឬឡើងទម្ងន់អំឡុងពេលព្យាបាលជាមួយគ្លីសេតាហ្សូន
- ការព្យាបាលដោយអាំងស៊ុយលីន
- វត្តមាននៃការខ្សោយតំរងនោមរ៉ាំរ៉ៃ (creatinine ច្រើនជាង 200 μmol / l) ។
ដើម្បីសិក្សាពីយន្តការត្រឹមត្រូវបន្ថែមទៀតនិងតំបន់ដែលអាចកើតមាននៃការប្រើថ្នាំរបស់ក្រុមនេះការសិក្សាគ្លីនិកជាច្រើនត្រូវបានគេនិងកំពុងបន្តអនុវត្ត។
ប៉ុន្តែរហូតមកដល់បច្ចុប្បន្នថ្នាំចុងក្រោយសម្រាប់ជំងឺទឹកនោមផ្អែមប្រភេទទី ២ នៃថ្នាក់នៃថ្នាំ thiazolidinediones មិនត្រូវបានចេញវេជ្ជបញ្ជាជាថ្នាំសំខាន់សម្រាប់ព្យាបាលអ្នកជំងឺនោះទេ។ ការសាកល្បងព្យាបាលបន្ថែមចាំបាច់ត្រូវធ្វើដើម្បីបញ្ជាក់ពីសុវត្ថិភាពសម្រាប់ការប្រើប្រាស់យូរ។
ការព្យាបាលអាំងស៊ុយលីនអាយុចាស់
ជាមួយនឹងវគ្គសិក្សារីកចម្រើននៃជំងឺទឹកនោមផ្អែមវាអាចចេញវេជ្ជបញ្ជាអាំងស៊ុយលីនដល់អ្នកជំងឺ។ អាំងស៊ុយលីនមិនអាចត្រូវបានគេលេបដោយផ្ទាល់មាត់ក្នុងទម្រង់ជាថេប្លេតនោះទេព្រោះទឹកក្រពះនឹងយល់ថាវាដូចគ្នានឹងអាហារនិងបែកបាក់លឿនជាងពេលវាមានប្រសិទ្ធិភាព។ ដើម្បីទទួលកម្រិតអាំងស៊ុយលីនអ្នកត្រូវចាក់ថ្នាំ។ របបព្យាបាលនៃការត្រៀមលក្ខណៈអាំងស៊ុយលីនក្នុងវ័យចំណាស់មិនខុសពីវេជ្ជបញ្ជាសម្រាប់អ្នកជំងឺវ័យក្មេងទេ។
អាំងស៊ុយលីនត្រូវបានបែងចែកជាថ្នាំដែលមានរយៈពេលខ្លីនិងយូរ។ រយៈពេលនៃសកម្មភាពរបស់អាំងស៊ុយលីនចំពោះមនុស្សខុសគ្នាគឺបុគ្គល។ ដូច្នេះការជ្រើសរើសរបបព្យាបាលអាំងស៊ុយលីនត្រូវបានអនុវត្តក្រោមការត្រួតពិនិត្យរបស់វេជ្ជបណ្ឌិត។ នៅមន្ទីរពេទ្យកំរិតគ្លីសេរីនត្រូវបានគ្រប់គ្រងកំរិតអាំងស៊ុយលីនត្រូវបានជ្រើសរើសស្របតាមដំណើរការមេតាប៉ូលីសក្នុងរាងកាយរបបអាហារសកម្មភាពរាងកាយ។
ចាប់តាំងពីអ្នកជំងឺគ្រប់គ្រងអាំងស៊ុយលីនដោយខ្លួនឯងការព្យាបាលដោយអាំងស៊ុយលីនចំពោះអ្នកជំងឺវ័យចំណាស់អាចធ្វើទៅបានលុះត្រាតែមុខងារនៃការយល់ដឹងរបស់អ្នកជំងឺវ័យចំណាស់ត្រូវបានរក្សាការយល់ឃើញរបស់ពួកគេលើពិភពលោកគឺគ្រប់គ្រាន់បន្ទាប់ពីបានរៀនច្បាប់មូលដ្ឋាននៃការព្យាបាលអាំងស៊ុយលីននិងការតាមដានគ្លីសេរីនដោយខ្លួនឯង។
បញ្ជីនៃការរៀបចំអាំងស៊ុយលីនដែលបានចុះបញ្ជីនៅក្នុងប្រទេសរុស្ស៊ីត្រូវបានបង្ហាញនៅក្នុងតារាងទី ៦ ។
តារាងទី ៦
| ប្រភេទអាំងស៊ុយលីន | ឈ្មោះមិនមែនអចិន្រ្តៃយ៍អន្តរជាតិ | ឈ្មោះពាណិជ្ជកម្មដែលបានចុះឈ្មោះនៅក្នុងប្រទេសរុស្ស៊ី |
| សកម្មភាពអ៊ុលត្រាសោន (analogues អាំងស៊ុយលីនរបស់មនុស្ស) | លីលីសអាំងស៊ុយលីន | Humalogue |
| អាំងស៊ុយលីន | NovoRapid | |
| អាំងស៊ុយលីន glulisin | អាឌីដ្រា | |
| សកម្មភាពខ្លី | អាំងស៊ុយលីនដែលផលិតដោយហ្សែនរបស់មនុស្ស | Actrapid NM, Humulin ទៀងទាត់, Insuman Rapid GT, Biosulin R, Insuran R, Gensulin R, Rinsulin R, Rosinsulin R, Humodar R 100 Rivers, Vozulim-R, Monoinsulin CR |
| រយៈពេលជាមធ្យម | វិស្វកម្មហ្សែនមនុស្សអាំងស៊ុយលីនអ៊ីសូលីន | Protafan HM, Humulin NPH, Insuman Bazal GT, Biosulin N, Insuran NPH, Gensulin N, Rinsulin NPH, Rosinsulin S, Humodar B 100 Rivers, Vozulim-N, ប្រូតេអីន - អាំងស៊ុយលីន។ |
| ការសម្តែងយូរអង្វែង (analogues អាំងស៊ុយលីនរបស់មនុស្ស) | អាំងស៊ុយលីនហ្គាឡាហ្គីន | ឡាន់តូសតូក្យូ |
| អាំងស៊ុយលីន | លលកមៀរ | |
| សកម្មភាពដ៏យូរលង់ (analogues អាំងស៊ុយលីនរបស់មនុស្ស) | អាំងស៊ុយលីនឌីសឌីស៊ី | តេរេបា |
| ល្បាយដែលត្រៀមរួចជាស្រេចនៃអាំងស៊ុយលីនខ្លីនិង NPH-អាំងស៊ុយលីន | វិស្វកម្មហ្សែនរបស់មនុស្សអាំងស៊ុយលីន | Humulin M3, Insuman Comb 25 GT, Biosulin 30/70, Gensulin M30, Rosinsulin M លាយ 30/70, Humodar K25 100 Rivers, Vozulim-30/70 |
| ល្បាយដែលត្រៀមរួចជាស្រេចនៃអាណាឡូកអាំងស៊ុយលីនដើរតួយ៉ាងខ្លីនិងអាណាឡូកអាំងស៊ុយលីនសកម្មខ្លីបំផុត | លីហ្សូសអាំងស៊ុយលីនប៊ីប៉ូស៊ីស៊ី | Humalog Mix 25, ម៉ាយហ្សែនលាយ ៥០ |
| អាំងស៊ុយលីនចូលពីរដំណាក់កាល | NovoMix ៣០ | |
| បន្សំដែលត្រៀមរួចជាស្រេចនៃអាណាឡូកអាំងស៊ុយលីនធ្វើសកម្មភាពខ្លីនិងអាណាឡូកអាំងស៊ុយលីនដើរតួយ៉ាងខ្លី | ៧០/៣០ អាំងស៊ុយលីនឌីត្រេហ្សិក + អាំងស៊ុយលីន | Ryzodeg |
តើថ្នាំទឹកនោមផ្អែមណាដែលល្អជាងមុន: ចាស់ឬថ្មី
អ្នកជំនាញអន្តរជាតិស្តីពីការប្រើប្រាស់គ្រឿងញៀនមិនណែនាំឱ្យប្រញាប់ប្រញាល់ជាមួយនឹងការបញ្ចូលថ្នាំថ្មីជាមូលដ្ឋាននៅក្នុងបញ្ជីសម្រាប់ការព្យាបាល។ ករណីលើកលែងគឺករណីទាំងនោះនៅពេលដែលថ្នាំថ្មី“ ធ្វើបដិវត្ត” ក្នុងការព្យាបាលជម្ងឺ។ សុវត្ថិភាពពេញលេញនៃថ្នាំត្រូវបានកំណត់ត្រឹមតែ ១០ ឆ្នាំក្រោយការប្រើប្រាស់រីករាលដាលនៅក្នុងការអនុវត្តវេជ្ជសាស្ត្រជាក់ស្តែង។
ថ្នាំគ្រាប់ល្អបំផុតសម្រាប់ជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ត្រូវបានទទួលស្គាល់ដោយអង្គការសុខភាពពិភពលោកមានតែថ្នាំ metformin និង glibenclamide ។ព្រោះវាជាពួកគេដែលមានភស្ដុតាងល្អបំផុតដែលថ្នាំគ្រាប់មានប្រសិទ្ធភាពនិងមានសុវត្ថិភាព។ ថ្នាំដែលមានឈ្មោះថាមានទំនាក់ទំនងគ្នាល្អបំផុតទាក់ទងនឹង“ ប្រសិទ្ធភាព - សុវត្ថិភាព - ថ្លៃដើមនៃការព្យាបាល” ។
ការសន្និដ្ឋានសំខាន់ៗនិងគំនិតពេញលេញបំផុតអំពីលទ្ធភាពនៃការគ្រប់គ្រងវត្ថុនៃជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ត្រូវបានគេទទួលបានជាមួយនឹងការប្រើប្រាស់ថ្នាំ metformin និង glibenclamide ។ ការសិក្សាទ្រង់ទ្រាយធំដែលមានរយៈពេល ៥ ឆ្នាំដោយវាយតម្លៃប្រសិទ្ធភាពនិងសុវត្ថិភាពនៃថ្នាំ metformin, glibenclamide និង rosiglitazone ក្នុងការព្យាបាលអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ក៏បានបង្ហាញយ៉ាងច្បាស់ថាថ្នាំ "ចាស់" មានប្រសិទ្ធភាពជាង។ ពួកគេមានសុវត្ថិភាពប្រសើរជាងនៅក្នុងការប្រៀបធៀបជាមួយ rosiglitazone "ថ្មី" ។
សារៈសំខាន់ជាពិសេសនៅពេលជ្រើសរើសយកប្រភេទថ្នាំសម្រាប់ជំងឺទឹកនោមផ្អែម ២ គឺសារៈសំខាន់នៃការសម្រេចបាននូវការគ្រប់គ្រងគ្លីសេរីនដែលជាមធ្យោបាយដែលអាចបង្ហាញបានច្រើនបំផុតក្នុងការការពារនិងបន្ថយការវិវត្តនៃផលវិបាកមីក្រូនិងម៉ាក្រូសេ។
ទោះជាយ៉ាងណាក៏ដោយអាគុយម៉ង់សំខាន់បំផុតត្រូវបានសង្កត់ធ្ងន់: សម្រាប់ថ្នាំប្រឆាំងនឹងជំងឺទឹកនោមផ្អែម "ចាស់" ប្រតិកម្មមិនល្អត្រូវបានគេយល់ច្បាស់ហើយស្ទើរតែទាំងអស់រំពឹងទុកនិងអាចព្យាករណ៍បាន។ ផលប៉ះពាល់ពុលដែលអាចកើតមាននៃថ្នាំ "ថ្មី" អាចត្រូវបានគេមើលមិនឃើញនិងភ្លាមៗ។ ដូច្នេះកម្មវិធីស្រាវជ្រាវនិងតាមដានរយៈពេលវែងជាពិសេសសម្រាប់ថ្នាំដែលមានសរីរាង្គគោលដៅសក្តានុពលជាច្រើនមានសារៈសំខាន់ណាស់។
ឧទាហរណ៍រ៉ូហ្សីលលីហ្សូនតំណាងនៃក្រុម thiazolidinediones ដែលមានគោលដៅសក្តានុពលជាច្រើននៃការប៉ះពាល់គឺស្ថិតនៅក្នុងការប្រើប្រាស់ជាក់ស្តែងអស់រយៈពេលប្រហែល ៨ ឆ្នាំនៅពេលដែលជាលើកដំបូងនៅក្នុងក្របខ័ណ្ឌនៃការស្រាវជ្រាវគ្លីនិករយៈពេលវែងផលប៉ះពាល់ថ្មីមួយត្រូវបានបង្ហាញ - ជំងឺពុកឆ្អឹង។ បនា្ទាប់មកវាត្រូវបានគេរកឃើញថាឥទ្ធិពលនេះលក្ខណៈរបស់ pioglitazone ជារឿយៗកើតឡើងចំពោះស្ត្រីត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងការកើនឡើងនៃភាពញឹកញាប់នៃការបាក់ឆ្អឹង។ ការសិក្សាជាបន្តបន្ទាប់បានបង្ហាញពីការកើនឡើងហានិភ័យនៃជំងឺ myocardial infarction ក្នុងកំឡុងពេលព្យាបាលជាមួយ rosiglitazone និងហានិភ័យនៃការវិវត្តទៅជាជំងឺមហារីកប្លោកនោមជាមួយ pioglitazone ។
ផលប៉ះពាល់មួយចំនួននៃថ្នាំសម្រាប់ជំងឺទឹកនោមផ្អែមអាចត្រូវបានបំផ្លាញជាពិសេសចំពោះអ្នកជំងឺធម្មតាដែលមានជំងឺនេះ។ សូម្បីតែផលវិបាកដូចជាការថយចុះជាតិស្ករក្នុងឈាមការឡើងទំងន់មិនត្រូវនិយាយពីការគំរាមកំហែងនៃការវិវត្តទៅជាជំងឺហើមពោះជំងឺពុកឆ្អឹងជំងឺខ្សោយបេះដូងរ៉ាំរ៉ៃគឺមិនអំណោយផលខ្លាំងចំពោះអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ២ នោះទេងាយនឹងកើតជំងឺទឹកនោមផ្អែម។
ស្វែងយល់ពីអំណះអំណាងទាំងនេះវាជាការល្អប្រសើរជាងមុនដើម្បីចាប់ផ្តើមព្យាបាលដោយថ្នាំដែលបានសិក្សាច្រើនបំផុត។ ពួកគេមិនត្រឹមតែមានទម្រង់សុវត្ថិភាពល្អប៉ុណ្ណោះទេប៉ុន្តែថែមទាំងមានប្រសិទ្ធិភាពជាតិស្ករក្នុងឈាមខ្ពស់បំផុតផងដែរ។ ថ្នាំ "ថ្មី" មិនមានពេលវេលាដើម្បីបញ្ជាក់ពីសុវត្ថិភាពរបស់ពួកគេជាមួយនឹងការប្រើប្រាស់យូរទេ។ លើសពីនេះទៀតពួកគេមិនបានបង្ហាញពីឥទ្ធិពលជាតិស្ករក្នុងឈាមប្រសើរជាងបើប្រៀបធៀបនឹងបុរាណ“ ចាស់” ។ ការសន្និដ្ឋានទាំងនេះត្រូវបានធ្វើឡើងបន្ទាប់ពីការសិក្សាជាច្រើន។
តើថ្នាំណាមួយដែលអ្នកចូលចិត្ត? តើអ្វីជាវិធីព្យាបាលដ៏ល្អបំផុតសម្រាប់ជំងឺទឹកនោមផ្អែមប្រភេទ ២ ។ សមាគមអឺរ៉ុបសម្រាប់ការសិក្សាអំពីជំងឺទឹកនោមផ្អែមបានផ្តល់អនុសាសន៍ឱ្យជ្រើសរើសថ្នាំដែលមានភស្តុតាងគ្រប់គ្រាន់ (ការស្រាវជ្រាវ) ដែលបញ្ជាក់ពីអត្ថប្រយោជន៍និងសុវត្ថិភាពនៃថ្នាំប្រភេទណាមួយសម្រាប់ការព្យាបាលជំងឺទឹកនោមផ្អែម។
ថ្នាំជំនាន់ចុងក្រោយហាក់ដូចជាមានប្រសិទ្ធភាពបំផុត។ ប៉ុន្តែការរំពឹងទុកនៃការប្រើប្រាស់របស់ពួកគេនឹងត្រូវបានកំណត់តែបន្ទាប់ពីមានការបញ្ជាក់ដោយការអនុវត្តយ៉ាងទូលំទូលាយនិងវែង។ នៅទ្វីបអឺរ៉ុបនិងសហរដ្ឋអាមេរិកភាគច្រើននៃអ្នកជំងឺនៅតែបន្តព្យាបាលដោយប្រើថ្នាំចាស់និងត្រូវបានសិក្សាយ៉ាងល្អ។
មធ្យោបាយដែលមានប្រសិទ្ធិភាពបំផុតនៅដំណាក់កាលដំបូងនៃការព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទទី ២ នៅតែជាថ្នាំម៉េដិនហ្វីនដោយពិចារណាលើផលវិជ្ជមានទាំងអស់របស់វានិងសារធាតុស៊ុលហ្វីនីញ៉ូមដែលជាក្រុមអាទិភាពនៃថ្នាំទឹកនោមផ្អែមសម្រាប់ការព្យាបាលដែលពឹងផ្អែកខ្លាំងជាងមុននិងការប្តូរទៅរកការព្យាបាលរួមគ្នា។
ថ្នាំបុរាណបុរាណ "ចាស់" - មេទីលហ្វីនទីននិងស៊ុលហ្វាន់នីស្យូសនៅតែជាស្តង់ដារអន្តរជាតិក្នុងការព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ។ ហេតុផលសម្រាប់ការជ្រើសរើសការពេញចិត្តរបស់ពួកគេគឺអាគុយម៉ង់ដូចខាងក្រោម:
- សុវត្ថិភាពនៃការព្យាបាលអ្នកជំងឺ
- ទទួលបានលទ្ធផលរយៈពេលវែងល្អបំផុត
- ផលប៉ះពាល់លើគុណភាពនិងអាយុកាល
- លទ្ធភាពសេដ្ឋកិច្ច។
ហើយថ្នាំទាំងនេះនឹងចាំបាច់ក្នុងការព្យាបាលជំងឺទឹកនោមផ្អែមរហូតដល់មានព័ត៌មានបន្ថែមអំពីថ្នាំថ្មីរហូតដល់មានការស្រាវជ្រាវធំ ៗ បង្ហាញពីប្រសិទ្ធភាពខ្ពស់ជាងបើប្រៀបធៀបនឹងថ្នាំបុរាណ។
លទ្ធផលនៃការសាកល្បងគ្លីនិករយៈពេលវែងនិងបទពិសោធន៍ដ៏ធំធេងដែលទទួលបានក្នុងការអនុវត្តតាមទម្លាប់គឺជាអំណះអំណាងដែលអាចទុកចិត្តបាននិងមានភាពត្រឹមត្រូវបំផុតសម្រាប់ការជ្រើសរើសការព្យាបាលដោយថ្នាំសម្រាប់ការព្យាបាលជំងឺទឹកនោមផ្អែម។