លទ្ធភាពនៃជំងឺ myocardial infarction ចំពោះជំងឺទឹកនោមផ្អែមនិងផលវិបាក
ក្នុងរយៈពេល ២០ ឆ្នាំកន្លងមកលទ្ធផលនៃការស្រាវជ្រាវបានផ្តល់ឱ្យយើងនូវព័ត៌មានថ្មីដ៏មានតម្លៃស្តីពីមូលហេតុនៃជំងឺសរសៃឈាមបេះដូង។ អ្នកវិទ្យាសាស្ត្រនិងវេជ្ជបណ្ឌិតបានរៀនសូត្រច្រើនពីមូលហេតុនៃការខូចខាតសរសៃឈាមដែលមានជំងឺសរសៃឈាមនិងរបៀបដែលវាទាក់ទងនឹងជំងឺទឹកនោមផ្អែម។ ខាងក្រោមនៅក្នុងអត្ថបទអ្នកនឹងអានរឿងសំខាន់បំផុតដែលអ្នកត្រូវដឹងដើម្បីការពារការគាំងបេះដូងដាច់សរសៃឈាមខួរក្បាលនិងខ្សោយបេះដូង។

កូលេស្តេរ៉ុលសរុប = កូលេស្តេរ៉ុលល្អនិងកូលេស្តេរ៉ុលអាក្រក់។ ដើម្បីវាយតម្លៃហានិភ័យនៃព្រឹត្តិការណ៍សរសៃឈាមបេះដូងទាក់ទងនឹងការប្រមូលផ្តុំខ្លាញ់ (ខ្លាញ់) ក្នុងឈាមអ្នកត្រូវគណនាសមាមាត្រនៃកូលេស្តេរ៉ុលសរុបនិងល្អ។ ការតមអាហារទ្រីគ្លីសេរីដក៏ត្រូវបានគេគិតផងដែរ។ វាប្រែថាប្រសិនបើមនុស្សម្នាក់មានកូលេស្តេរ៉ុលសរុបខ្ពស់ប៉ុន្តែមានកូលេស្តេរ៉ុលល្អបន្ទាប់មកហានិភ័យនៃការស្លាប់ដោយសារគាំងបេះដូងអាចទាបជាងអ្នកដែលមានកូលេស្តេរ៉ុលសរុបទាបដោយសារតែកម្រិតកូលេស្តេរ៉ុលល្អ។ វាត្រូវបានគេបញ្ជាក់ផងដែរថាមិនមានទំនាក់ទំនងគ្នារវាងការញ៉ាំខ្លាញ់សត្វនិងហានិភ័យនៃគ្រោះថ្នាក់នៃប្រព័ន្ធសរសៃឈាមបេះដូងទេ។ ប្រសិនបើមានតែអ្នកមិនបានញ៉ាំអ្វីដែលគេហៅថា "ខ្លាញ់ trans" ដែលមានផ្ទុកប្រេងម៉ាហ្គារីន mayonnaise នំខូឃីរោងចក្រសាច់ក្រក។ អ្នកផលិតចំណីអាហារចូលចិត្តខ្លាញ់ឆ្លងកាត់ពីព្រោះវាអាចត្រូវបានរក្សាទុកនៅលើធ្នើហាងក្នុងរយៈពេលយូរដោយមិនមានរសជាតិល្វីង។ ប៉ុន្តែវាពិតជាបង្កគ្រោះថ្នាក់ដល់បេះដូងនិងសរសៃឈាម។ សេចក្តីសន្និដ្ឋាន៖ បរិភោគអាហារដែលកែច្នៃតិចហើយចម្អិនខ្លួនឯង។
តាមក្បួនមួយអ្នកជំងឺទឹកនោមផ្អែមដែលមានការគ្រប់គ្រងមិនល្អលើជំងឺរបស់ពួកគេមានជាតិស្ករកើនឡើងខ្ពស់។ ដោយសារតែបញ្ហានេះពួកគេមានកម្រិតកូលេស្តេរ៉ុលអាក្រក់នៅក្នុងឈាមហើយ“ ល្អ” គឺមិនគ្រប់គ្រាន់ទេ។ នេះទោះបីជាការពិតដែលថាអ្នកជំងឺទឹកនោមផ្អែមភាគច្រើនធ្វើតាមរបបអាហារដែលមានជាតិខ្លាញ់ទាបដែលវេជ្ជបណ្ឌិតនៅតែណែនាំឱ្យពួកគេ។ ការសិក្សាថ្មីៗបានបង្ហាញថាភាគល្អិតនៃកូលេស្តេរ៉ុលអាក្រក់ដែលត្រូវបានកត់សុីឬគ្លីកូលដែលត្រូវបានផ្សំជាមួយគ្លុយកូសគឺធ្ងន់ធ្ងរជាពិសេសនៅក្នុងសរសៃឈាម។ ប្រឆាំងនឹងផ្ទៃខាងក្រោយនៃជាតិស្ករកើនឡើងភាពញឹកញាប់នៃប្រតិកម្មទាំងនេះកើនឡើងដែលជាហេតុធ្វើឱ្យកំហាប់កូលេស្តេរ៉ុលដែលគ្រោះថ្នាក់នៅក្នុងឈាមកើនឡើង។
វិធីវាយតម្លៃយ៉ាងត្រឹមត្រូវអំពីហានិភ័យនៃការគាំងបេះដូងនិងជំងឺដាច់សរសៃឈាមខួរក្បាល
សារធាតុជាច្រើនត្រូវបានគេរកឃើញនៅក្នុងឈាមរបស់មនុស្សបន្ទាប់ពីទសវត្សឆ្នាំ ១៩៩០ ដែលកំហាប់នៃសារធាតុទាំងនោះឆ្លុះបញ្ចាំងពីហានិភ័យនៃការគាំងបេះដូងនិងជំងឺដាច់សរសៃឈាមខួរក្បាល។ ប្រសិនបើមានសារធាតុទាំងនេះច្រើននៅក្នុងឈាមនោះហានិភ័យគឺខ្ពស់បើមិនគ្រប់គ្រាន់ទេហានិភ័យគឺទាប។

បញ្ជីឈ្មោះរបស់ពួកគេរួមមាន៖
- កូលេស្តេរ៉ុលល្អ - lipoproteins ដង់ស៊ីតេខ្ពស់ (កាន់តែច្រើនវាកាន់តែល្អ)
- កូលេស្តេរ៉ុលអាក្រក់ - lipoproteins ដង់ស៊ីតេទាប
- កូលេស្តេរ៉ុលអាក្រក់ខ្លាំង - លីកូផូតូទីន (ក),
- ទ្រីគ្លីសេរីដ
- fibrinogen
- homocysteine
- ប្រូតេអ៊ីនប្រតិកម្ម C (មិនត្រូវច្រឡំជាមួយ C-peptide!),
- ferritin (ជាតិដែក) ។
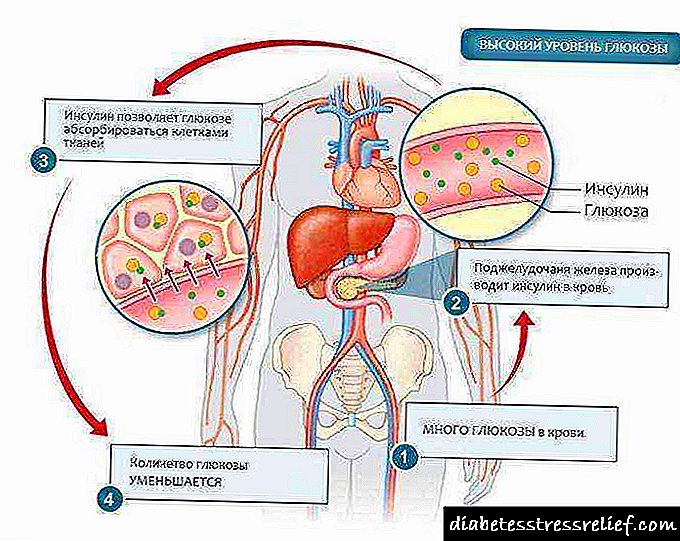
អាំងស៊ុយលីនច្រើនពេកនៅក្នុងឈាមនិងហានិភ័យនៃសរសៃឈាមបេះដូង
ការសិក្សាមួយត្រូវបានធ្វើឡើងដែលក្នុងនោះមន្រ្តីប៉ូលីសប៉ារីសចំនួន ៧០៣៨ នាក់បានចូលរួមអស់រយៈពេល ១៥ ឆ្នាំ។ សេចក្តីសន្និដ្ឋានលើលទ្ធផលរបស់វា: សញ្ញាដំបូងនៃហានិភ័យខ្ពស់នៃជំងឺសរសៃឈាមបេះដូងគឺជាការកើនឡើងកម្រិតអាំងស៊ុយលីននៅក្នុងឈាម។ មានការសិក្សាផ្សេងទៀតដែលបញ្ជាក់ថាអាំងស៊ុយលីនលើសបង្កើនសម្ពាធឈាមទ្រីគ្លីសេរីដនិងបន្ថយកំហាប់កូឡេស្តេរ៉ុលល្អក្នុងឈាម។ ទិន្នន័យទាំងនេះគួរឱ្យជឿជាក់ណាស់ដែលពួកគេត្រូវបានបង្ហាញនៅឆ្នាំ ១៩៩០ ក្នុងការប្រជុំប្រចាំឆ្នាំរបស់វេជ្ជបណ្ឌិតនិងអ្នកវិទ្យាសាស្ត្រមកពីសមាគមន៍ទឹកនោមផ្អែមអាមេរិក។

ជាលទ្ធផលនៃកិច្ចប្រជុំដំណោះស្រាយមួយត្រូវបានអនុម័តថា“ រាល់វិធីព្យាបាលជំងឺទឹកនោមផ្អែមទាំងអស់នាំឱ្យមានកំរិតអាំងស៊ុយលីនក្នុងឈាមរបស់អ្នកជំងឺត្រូវបានកើនឡើងជាប្រព័ន្ធលើកលែងតែអ្នកជំងឺធ្វើតាមរបបអាហារដែលមានជាតិកាបូអ៊ីដ្រាតទាប” ។ វាត្រូវបានគេស្គាល់ផងដែរថាការលើសនៃអាំងស៊ុយលីននាំឱ្យមានការពិតដែលថាកោសិកានៃជញ្ជាំងនៃសរសៃឈាមតូចៗ (capillaries) យ៉ាងខ្លាំងបាត់បង់ប្រូតេអ៊ីនរបស់ពួកគេហើយត្រូវបានបំផ្លាញ។ នេះគឺជាមធ្យោបាយសំខាន់មួយក្នុងការវិវត្តទៅជាភាពពិការភ្នែកនិងខ្សោយតំរងនោមក្នុងទឹកនោមផ្អែម។ទោះយ៉ាងណាក៏ដោយសូម្បីតែបន្ទាប់ពីនេះក៏ដោយក៏សមាគមទឹកនោមផ្អែមអាមេរិចប្រឆាំងនឹងរបបអាហារដែលមានជាតិស្ករទាបដែលជាវិធីសាស្ត្រនៃការគ្រប់គ្រងជំងឺទឹកនោមផ្អែមប្រភេទទី ១ និងប្រភេទទី ២ ។
រូបមន្តសម្រាប់របបអាហារដែលមានជាតិកាបូអ៊ីដ្រាតទាបសម្រាប់ជំងឺទឹកនោមផ្អែមប្រភេទ ១ និងប្រភេទ ២ អាចរកបាននៅទីនេះ។
តើជំងឺក្រិនសរសៃឈាមកើតឡើងយ៉ាងដូចម្តេចចំពោះជំងឺទឹកនោមផ្អែម?
កម្រិតអាំងស៊ុយលីនច្រើនពេកនៅក្នុងឈាមអាចកើតឡើងជាមួយនឹងជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ក៏ដូចជានៅពេលដែលមិនទាន់មានជំងឺទឹកនោមផ្អែមនៅឡើយប៉ុន្តែភាពធន់នឹងអាំងស៊ុយលីននិងរោគសញ្ញាមេតាប៉ូលីសកំពុងតែវិវត្តទៅហើយ។ អាំងស៊ុយលីនចរាចរក្នុងឈាមកាន់តែច្រើនកូលេស្តេរ៉ុលអាក្រក់ត្រូវបានផលិតហើយកោសិកាដែលគ្របលើជញ្ជាំងសរសៃឈាមពីខាងក្នុងលូតលាស់និងកាន់តែក្រាស់។ រឿងនេះកើតឡើងដោយមិនគិតពីផលប៉ះពាល់ដែលជាតិស្ករក្នុងឈាមកើនឡើងរ៉ាំរ៉ៃ។ ឥទ្ធិពលបំផ្លិចបំផ្លាញនៃជាតិស្ករខ្ពស់បំពេញនូវគ្រោះថ្នាក់ដែលបណ្តាលមកពីការប្រមូលផ្តុំអាំងស៊ុយលីនកើនឡើងនៅក្នុងឈាម។
នៅក្រោមលក្ខខណ្ឌធម្មតាថ្លើមយកកូលេស្តេរ៉ុលអាក្រក់ចេញពីចរន្តឈាមហើយវាក៏បញ្ឈប់ការផលិតរបស់វាដែរនៅពេលដែលកំហាប់គឺទាបជាងធម្មតាបន្តិច។ ប៉ុន្តែគ្លុយកូសភ្ជាប់ទៅនឹងភាគល្អិតនៃកូលេស្តេរ៉ុលអាក្រក់ហើយបន្ទាប់ពីនោះអ្នកទទួលនៅក្នុងថ្លើមមិនអាចស្គាល់វាបានទេ។ ចំពោះអ្នកដែលមានជំងឺទឹកនោមផ្អែមភាគល្អិតជាច្រើននៃកូលេស្តេរ៉ុលអាក្រក់ត្រូវបានគ្លីសេរីត (ភ្ជាប់ទៅនឹងគ្លុយកូស) ហើយដូច្នេះបន្តចរាចរក្នុងឈាម។ ថ្លើមមិនអាចស្គាល់និងច្រោះពួកវាបានទេ។
ការផ្សារភ្ជាប់នៃជាតិគ្លុយកូសជាមួយនឹងភាគល្អិតនៃកូលេស្តេរ៉ុលអាក្រក់អាចបែកបាក់ប្រសិនបើជាតិស្ករក្នុងឈាមធ្លាក់ចុះដល់កម្រិតធម្មតាហើយមិនលើសពី ២៤ ម៉ោងបានកន្លងផុតទៅចាប់តាំងពីការបង្កើតតំណភ្ជាប់នេះ។ ប៉ុន្តែបន្ទាប់ពី ២៤ ម៉ោងមានការរៀបចំឡើងវិញនូវចំណងអេឡិចត្រុងនៅក្នុងម៉ូលេគុលរួមគ្នានៃគ្លុយកូសនិងកូលេស្តេរ៉ុល។ បន្ទាប់ពីនេះប្រតិកម្ម glycation ក្លាយជាមិនអាចត្រឡប់វិញបាន។ ការផ្សារភ្ជាប់គ្នារវាងជាតិគ្លុយកូសនិងកូលេស្តេរ៉ុលនឹងមិនបែកបាក់ឡើយទោះបីជាតិស្ករក្នុងឈាមធ្លាក់ចុះដល់កម្រិតធម្មតាក៏ដោយ។ ភាគល្អិតកូលេស្តេរ៉ុលបែបនេះត្រូវបានគេហៅថា“ ផលិតផលបញ្ចប់គ្លីកូស” ។ ពួកវាកកកុញនៅក្នុងឈាមជ្រាបចូលទៅក្នុងជញ្ជាំងនៃសរសៃឈាមដែលជាកន្លែងដែលពួកគេបង្កើតជាបន្ទះ atherosclerotic ។ នៅពេលនេះថ្លើមនៅតែបន្តសំយោគ lipoproteins ដង់ស៊ីតេទាបព្រោះអ្នកទទួលរបស់វាមិនស្គាល់កូលេស្តេរ៉ុលដែលមានទំនាក់ទំនងជាមួយគ្លុយកូស។

ប្រូតេអ៊ីននៅក្នុងកោសិកាដែលបង្កើតជញ្ជាំងសរសៃឈាមក៏អាចផ្សារភ្ជាប់ទៅនឹងជាតិគ្លុយកូសដែលធ្វើឱ្យវាស្អិតជាប់។ ប្រូតេអ៊ីនផ្សេងទៀតដែលចរាចរនៅក្នុងឈាមនៅជាប់នឹងពួកគេហើយដូច្នេះបន្ទះ atherosclerotic មានការរីកចម្រើន។ ប្រូតេអ៊ីនជាច្រើនដែលចរាចរក្នុងឈាមភ្ជាប់ទៅនឹងជាតិគ្លុយកូសហើយក្លាយទៅជាគ្លីសេរីន។ កោសិកាឈាមស - ម៉ាក្រូក្រា - ស្រូបយកប្រូតេអ៊ីនដែលមានជាតិគ្លុយកូសរួមទាំងកូលេស្តេរ៉ុលគ្លីកូល។ បន្ទាប់ពីការស្រូបយកនេះ macrophages ហើមហើយអង្កត់ផ្ចិតរបស់វាកើនឡើងយ៉ាងខ្លាំង។ ម៉ាក្រូដែលហើមពោះផ្ទុកលើសទម្ងន់ដោយខ្លាញ់ហៅថាកោសិកាពពុះ។ ពួកវានៅជាប់នឹងបន្ទះសរសៃឈាមដែលបង្កើតនៅលើជញ្ជាំងសរសៃឈាម។ ជាលទ្ធផលនៃដំណើរការទាំងអស់ដែលបានពិពណ៌នាខាងលើអង្កត់ផ្ចិតនៃសរសៃឈាមដែលមានសម្រាប់លំហូរឈាមកំពុងរួមតូច។
ស្រទាប់កណ្តាលនៃជញ្ជាំងសរសៃឈាមធំ ៗ គឺជាកោសិកាសាច់ដុំរលោង។ ពួកគេគ្រប់គ្រងបន្ទះ atherosclerotic ដើម្បីឱ្យពួកគេមានស្ថេរភាព។ ប្រសិនបើសរសៃប្រសាទដែលគ្រប់គ្រងកោសិកាសាច់ដុំរលោងទទួលរងពីជំងឺទឹកនោមផ្អែមជំងឺសរសៃប្រសាទបន្ទាប់មកកោសិកាទាំងនេះដោយខ្លួនឯងស្លាប់កាល់ស្យូមត្រូវបានតំកល់នៅក្នុងពួកគេហើយពួកគេរឹង។ បន្ទាប់ពីនោះពួកគេមិនអាចគ្រប់គ្រងស្ថេរភាពនៃបន្ទះអេសស្ត្រូសឺរហើយហានិភ័យត្រូវបានកើនឡើងដែលបន្ទះនឹងដួលរលំ។ វាកើតឡើងថាដុំមួយចេញពីបន្ទះអេសស្ត្រូសឺរក្រោមសម្ពាធឈាមដែលហូរតាមនាវា។ វាស្ទះសរសៃឈាមយ៉ាងខ្លាំងដែលធ្វើឱ្យលំហូរឈាមឈប់ហើយនេះបណ្តាលឱ្យគាំងបេះដូងឬដាច់សរសៃឈាមខួរក្បាល។
ហេតុអ្វីបានជាការកើនឡើងទំនោរទៅនឹងកំណកឈាមមានគ្រោះថ្នាក់?
ក្នុងប៉ុន្មានឆ្នាំថ្មីៗនេះអ្នកវិទ្យាសាស្ត្របានទទួលស្គាល់ការបង្កើតកំណកឈាមនៅក្នុងសរសៃឈាមដែលជាមូលហេតុចម្បងនៃការស្ទះនិងគាំងបេះដូង។ ការធ្វើតេស្តអាចបង្ហាញពីចំនួនប្លាកែតរបស់អ្នក - កោសិកាពិសេសដែលផ្តល់ការកកឈាមក្នុងឈាម - មាននិន្នាការនៅជាប់គ្នានិងបង្កើតជាកំណកឈាម។ អ្នកដែលមានបញ្ហាជាមួយនឹងទំនោរកើនឡើងនៃការកកើតកំណកឈាមមានហានិភ័យខ្ពស់នៃជំងឺដាច់សរសៃឈាមខួរក្បាលគាំងបេះដូងឬស្ទះសរសៃឈាមដែលចិញ្ចឹមតម្រងនោម។ឈ្មោះវេជ្ជសាស្ត្រមួយសម្រាប់ការគាំងបេះដូងគឺការស្ទះសរសៃឈាមសួតពោលគឺការស្ទះសរសៃឈាមមួយក្នុងចំណោមសរសៃឈាមធំ ៗ ដែលចិញ្ចឹមបេះដូង។

គេសន្មតថាប្រសិនបើទំនោរក្នុងការបង្កើតកំណកឈាមកើនឡើងនោះមានន័យថានេះមានហានិភ័យខ្ពស់នៃការស្លាប់ដោយសារគាំងបេះដូងជាងកូឡេស្តេរ៉ុលក្នុងឈាមខ្ពស់។ ហានិភ័យនេះអនុញ្ញាតឱ្យអ្នកកំណត់ការធ្វើតេស្តឈាមចំពោះសារធាតុដូចខាងក្រោមៈ
Lipoprotein (ក) ការពារការកកឈាមតូចៗពីការដួលរហូតដល់ពួកគេមានពេលវេលាដើម្បីប្រែទៅជាដុំធំ ៗ និងបង្កើតការគំរាមកំហែងនៃការស្ទះសរសៃឈាម។ កត្តាហានិភ័យនៃជំងឺទឹកនោមផ្អែមកើនឡើងក្នុងទឹកនោមផ្អែមដោយសារតែការកើនឡើងជាតិស្ករក្នុងឈាមរ៉ាំរ៉ៃ។ វាត្រូវបានបង្ហាញថានៅក្នុងទឹកនោមផ្អែមផ្លាកែតនៅជាប់គ្នាកាន់តែសកម្មហើយថែមទាំងប្រកាន់ខ្ជាប់នូវជញ្ជាំងសរសៃឈាមផងដែរ។ កត្តាហានិភ័យនៃជំងឺសរសៃឈាមបេះដូងដែលយើងបានចុះបញ្ជីខាងលើមានលក្ខណៈធម្មតាប្រសិនបើអ្នកជំងឺទឹកនោមផ្អែមអនុវត្តកម្មវិធីព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទ ១ ឬកម្មវិធីព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទ ២ ហើយធ្វើឱ្យជាតិស្កររបស់គាត់មានស្ថេរភាព។
ជំងឺខ្សោយបេះដូងក្នុងទឹកនោមផ្អែម
អ្នកជំងឺទឹកនោមផ្អែមស្លាប់ដោយសារជំងឺខ្សោយបេះដូងញឹកញាប់ជាងមនុស្សដែលមានជាតិស្ករក្នុងឈាមធម្មតា។ ជំងឺខ្សោយបេះដូងនិងគាំងបេះដូងគឺជាជំងឺផ្សេងៗគ្នា។ ជំងឺខ្សោយបេះដូងគឺជាការចុះខ្សោយនៃសាច់ដុំបេះដូងដែលជាហេតុធ្វើឱ្យវាមិនអាចច្របាច់ឈាមបានគ្រប់គ្រាន់ដើម្បីទ្រទ្រង់មុខងារសំខាន់ៗរបស់រាងកាយ។ ការគាំងបេះដូងកើតឡើងភ្លាមៗនៅពេលដែលកំណកឈាមស្ទះសរសៃឈាមមួយក្នុងចំណោមសរសៃឈាមសំខាន់ៗដែលផ្គត់ផ្គង់ឈាមទៅបេះដូងខណៈពេលដែលបេះដូងខ្លួនឯងនៅតែមានសុខភាពល្អតិចឬច្រើន។
អ្នកជំងឺទឹកនោមផ្អែមដែលមានបទពិសោធន៍ជាច្រើនដែលមានការគ្រប់គ្រងមិនល្អលើជំងឺរបស់ពួកគេវិវត្តទៅជាជំងឺបេះដូង។ នេះមានន័យថាកោសិកាសាច់ដុំបេះដូងត្រូវបានជំនួសបន្តិចម្តង ៗ ដោយជាលិកាស្លាកស្នាមក្នុងរយៈពេលជាច្រើនឆ្នាំ។ នេះធ្វើឱ្យបេះដូងចុះខ្សោយខ្លាំងណាស់រហូតដល់វាឈប់ទប់ទល់នឹងការងាររបស់វា។ មិនមានភ័ស្តុតាងបង្ហាញថាជំងឺបេះដូងត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងការញ៉ាំខ្លាញ់ឬកម្រិតកូឡេស្តេរ៉ុលក្នុងឈាម។ ហើយការពិតដែលថាវាកើនឡើងដោយសារតែជាតិស្ករក្នុងឈាមខ្ពស់គឺប្រាកដ។
អេម៉ូក្លូប៊ីនគ្លីសេរីននិងហានិភ័យនៃការគាំងបេះដូង
ក្នុងឆ្នាំ ២០០៦ ការសិក្សាត្រូវបានបញ្ចប់ដែលមនុស្សដែលបរិភោគបាន ៧៣២១ នាក់គ្មាននរណាម្នាក់ក្នុងចំណោមពួកគេមានជំងឺទឹកនោមផ្អែមជាផ្លូវការទេ។ វាបានប្រែក្លាយថារាល់ការកើនឡើង ១% នៃសន្ទស្សន៍អេម៉ូក្លូប៊ីនដែលមានជាតិគ្លុយកូសខ្ពស់ជាងកំរិត ៤.៥% ប្រេកង់នៃជំងឺសរសៃឈាមបេះដូងកើនឡើង ២,៥ ដង។ ដូចគ្នានេះផងដែរសម្រាប់រាល់ការកើនឡើង ១ ភាគរយនៃសន្ទស្សន៍អេម៉ូក្លូប៊ីនដែលមានជាតិគ្លុយកូសខ្ពស់ជាងកម្រិត ៤,៩% ហានិភ័យនៃការស្លាប់ពីបុព្វហេតុណាមួយកើនឡើង ២៨ ភាគរយ។

នេះមានន័យថាប្រសិនបើអ្នកមានអេម៉ូក្លូប៊ីនគ្លីសេរីន ៥,៥ ភាគរយបន្ទាប់មកហានិភ័យនៃការគាំងបេះដូងគឺខ្ពស់ជាងមនុស្សស្គម ២,៥ ដងបើប្រៀបធៀបនឹងអេម៉ូក្លូប៊ីន ៤.៥ ភាគរយ។ ហើយប្រសិនបើអ្នកមានអេម៉ូក្លូប៊ីនក្នុងឈាម ៦,៥% នោះហានិភ័យនៃការគាំងបេះដូងកើនឡើងដល់ទៅ ៦,២៥ ដង! ទោះយ៉ាងណាក៏ដោយវាត្រូវបានគេចាត់ទុកថាជាផ្លូវការថាជំងឺទឹកនោមផ្អែមអាចគ្រប់គ្រងបានយ៉ាងល្អប្រសិនបើការធ្វើតេស្តឈាមសម្រាប់អេម៉ូក្លូប៊ីនដែលមានជាតិគ្លុយកូសបង្ហាញពីលទ្ធផលនៃ 6,5-7% ហើយចំពោះអ្នកជំងឺទឹកនោមផ្អែមប្រភេទមួយចំនួនត្រូវបានអនុញ្ញាតឱ្យខ្ពស់ជាងនេះ។
ជាតិស្ករក្នុងឈាមខ្ពស់ឬកូលេស្តេរ៉ុលដែលគ្រោះថ្នាក់ជាង?
ទិន្នន័យពីការសិក្សាជាច្រើនបានបញ្ជាក់ថាការកើនឡើងជាតិស្ករគឺជាមូលហេតុចំបងដែលកំហាប់កូលេស្តេរ៉ុលអាក្រក់និងទ្រីគ្លីសេរីដនៅក្នុងឈាមកើនឡើង។ ប៉ុន្តែមិនមែនកូលេស្តេរ៉ុលគឺជាកត្តាហានិភ័យពិតសម្រាប់គ្រោះថ្នាក់សរសៃឈាមបេះដូង។ ការកើនឡើងជាតិស្ករនៅក្នុងខ្លួនវាគឺជាកត្តាហានិភ័យចំបងសម្រាប់ជំងឺសរសៃឈាមបេះដូង។ អស់រយៈពេលជាច្រើនឆ្នាំជំងឺទឹកនោមផ្អែមប្រភេទ ១ និងប្រភេទ ២ ត្រូវបានគេព្យាយាមព្យាបាលដោយ“ របបអាហារដែលសំបូរទៅដោយជាតិកាបូអ៊ីដ្រាត” ។ វាបានប្រែក្លាយថាភាពញឹកញាប់នៃផលវិបាកនៃជំងឺទឹកនោមផ្អែមរួមទាំងការគាំងបេះដូងនិងជំងឺដាច់សរសៃឈាមខួរក្បាលប្រឆាំងនឹងផ្ទៃខាងក្រោយនៃរបបអាហារមានជាតិខ្លាញ់ទាបកើនឡើងតែប៉ុណ្ណោះ។ ជាក់ស្តែងការកើនឡើងកម្រិតអាំងស៊ុយលីននៅក្នុងឈាមហើយបន្ទាប់មកបង្កើនជាតិស្ករ - ទាំងនេះគឺជាពិរុទ្ធជនពិត។ ដល់ពេលត្រូវប្តូរទៅរកកម្មវិធីព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទ ១ ឬកម្មវិធីព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទ ២ ដែលពិតជាកាត់បន្ថយហានិភ័យនៃជំងឺទឹកនោមផ្អែមអូសបន្លាយអាយុជីវិតនិងធ្វើអោយប្រសើរឡើងនូវគុណភាពរបស់វា។

នៅពេលដែលអ្នកជំងឺទឹកនោមផ្អែមឬអ្នកដែលមានបញ្ហាមេតាប៉ូលីសផ្លាស់ប្តូរទៅរបបអាហារដែលមានជាតិកាបូអ៊ីដ្រាតទាបនោះជាតិស្ករក្នុងឈាមរបស់គាត់នឹងធ្លាក់ចុះហើយចូលមកធម្មតា។បន្ទាប់ពីពីរបីខែនៃ“ ជីវិតថ្មី” ការធ្វើតេស្តឈាមសម្រាប់កត្តាហានិភ័យនៃសរសៃឈាមបេះដូងចាំបាច់ត្រូវធ្វើ។ លទ្ធផលរបស់ពួកគេនឹងបញ្ជាក់ថាហានិភ័យនៃការគាំងបេះដូងនិងជំងឺដាច់សរសៃឈាមខួរក្បាលបានថយចុះ។ អ្នកអាចធ្វើតេស្តទាំងនេះម្តងទៀតក្នុងរយៈពេលពីរបីខែ។ ប្រហែលជាសូចនាករនៃកត្តាហានិភ័យនៃសរសៃឈាមបេះដូងនឹងនៅតែប្រសើរឡើង។
បញ្ហាក្រពេញទីរ៉ូអ៊ីតនិងវិធីព្យាបាល
ប្រសិនបើប្រឆាំងនឹងផ្ទៃខាងក្រោយនៃការប្រតិបត្តិយ៉ាងប្រុងប្រយ័ត្ននៃរបបអាហារកាបូអ៊ីដ្រាតទាបលទ្ធផលនៃការធ្វើតេស្តឈាមសម្រាប់កត្តាហានិភ័យនៃសរសៃឈាមបេះដូងភ្លាមៗកាន់តែអាក្រក់បន្ទាប់មកវាតែងតែ (!) ប្រែថាអ្នកជំងឺមានកម្រិតអរម៉ូនទីរ៉ូអ៊ីតថយចុះ។ នេះគឺជាពិរុទ្ធជនពិតប្រាកដហើយមិនមែនរបបអាហារដែលឆ្អែតដោយខ្លាញ់សត្វទេ។ បញ្ហាជាមួយនឹងអរម៉ូនទីរ៉ូអ៊ីតចាំបាច់ត្រូវដោះស្រាយ - ដើម្បីបង្កើនកម្រិតរបស់ពួកគេ។ ដើម្បីធ្វើដូចនេះត្រូវលេបថ្នាំដែលត្រូវបានចេញវេជ្ជបញ្ជាដោយអ្នកឯកទេសខាង endocrinologist ។ ក្នុងពេលជាមួយគ្នានេះកុំស្តាប់ការណែនាំរបស់គាត់ដោយនិយាយថាអ្នកត្រូវធ្វើតាមរបបអាហារដែលមានតុល្យភាព។
ក្រពេញទីរ៉ូអ៊ីតខ្សោយត្រូវបានគេហៅថាក្រពេញទីរ៉ូអ៊ីត។ នេះគឺជាជំងឺអូតូអ៊ុយមីនដែលជារឿយៗកើតឡើងចំពោះអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ១ និងសាច់ញាតិរបស់ពួកគេ។ ប្រព័ន្ធភាពស៊ាំវាយប្រហារលំពែងហើយជារឿយៗក្រពេញទីរ៉ូអ៊ីតក៏ទទួលការចែកចាយផងដែរ។ ក្នុងពេលជាមួយគ្នានេះ hypothyroidism អាចចាប់ផ្តើមជាច្រើនឆ្នាំមុនឬក្រោយជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ។ វាមិនបណ្តាលឱ្យមានជាតិស្ករក្នុងឈាមខ្ពស់ទេ។ ជំងឺហឺតក្រពេញទីរ៉ូអ៊ីតខ្លួនឯងគឺជាកត្តាគ្រោះថ្នាក់ធ្ងន់ធ្ងរសម្រាប់ការគាំងបេះដូងនិងជំងឺដាច់សរសៃឈាមខួរក្បាលជាងជំងឺទឹកនោមផ្អែម។ ដូច្នេះវាមានសារៈសំខាន់ខ្លាំងណាស់ក្នុងការព្យាបាលវាជាពិសេសដោយសារវាមិនពិបាកទេ។ ការព្យាបាលជាធម្មតាមានលេបថ្នាំចំនួន 1-3 គ្រាប់ក្នុងមួយថ្ងៃ។ សូមអានតេស្តអ័រម៉ូនទីរ៉ូអ៊ីតណាមួយដែលអ្នកត្រូវធ្វើ។ នៅពេលដែលលទ្ធផលនៃការធ្វើតេស្តទាំងនេះមានភាពប្រសើរឡើងលទ្ធផលនៃការធ្វើតេស្តឈាមចំពោះកត្តាហានិភ័យនៃសរសៃឈាមបេះដូងក៏តែងតែប្រសើរឡើងដែរ។
ការការពារជំងឺសរសៃឈាមបេះដូងចំពោះជំងឺទឹកនោមផ្អែម៖ ការសន្និដ្ឋាន
ប្រសិនបើអ្នកចង់កាត់បន្ថយហានិភ័យនៃការគាំងបេះដូងជំងឺដាច់សរសៃឈាមខួរក្បាលនិងជំងឺខ្សោយបេះដូងព័ត៌មាននៅក្នុងអត្ថបទនេះគឺសំខាន់ណាស់។ អ្នកបានដឹងថាការធ្វើតេស្តឈាមសម្រាប់កូលេស្តេរ៉ុលសរុបមិនអនុញ្ញាតឱ្យមានការព្យាករណ៍ដែលអាចទុកចិត្តបាននៃហានិភ័យនៃគ្រោះថ្នាក់សរសៃឈាមបេះដូងទេ។ ការគាំងបេះដូងពាក់កណ្តាលកើតឡើងចំពោះអ្នកដែលមានកូលេស្តេរ៉ុលសរុបឈាមធម្មតា។ អ្នកជម្ងឺដឹងថាកូលេស្តេរ៉ុលត្រូវបានបែងចែកទៅជា“ ល្អ” និង“ អាក្រក់” ហើយមានសូចនាករផ្សេងទៀតនៃហានិភ័យនៃជំងឺសរសៃឈាមបេះដូងដែលអាចទុកចិត្តបានជាងកូលេស្តេរ៉ុល។

នៅក្នុងអត្ថបទយើងបានលើកឡើងពីការធ្វើតេស្តឈាមចំពោះកត្តាហានិភ័យនៃជំងឺសរសៃឈាមបេះដូង។ ទាំងនេះគឺជាទ្រីគ្លីសេរីដ, fibrinogen, homocysteine, ប្រូតេអ៊ីន C-reactive, lipoprotein (a) និង ferritin ។ អ្នកអាចអានបន្ថែមអំពីពួកគេនៅក្នុងអត្ថបទ“ តេស្តទឹកនោមផ្អែម” ។ ខ្ញុំសូមណែនាំឱ្យអ្នកសិក្សាវាដោយយកចិត្តទុកដាក់ហើយបន្ទាប់មកត្រូវធ្វើតេស្តជាទៀងទាត់។ ទន្ទឹមនឹងនេះការធ្វើតេស្តរក homocysteine និង lipoprotein (ក) មានតម្លៃថ្លៃណាស់។ ប្រសិនបើមិនមានលុយបន្ថែមទេនោះវាគ្រប់គ្រាន់ដើម្បីធ្វើតេស្តឈាមសម្រាប់កូលេស្តេរ៉ុល "ល្អ" និង "អាក្រក់", ទ្រីគ្លីសេរីតនិងប្រូតេអ៊ីន C ។
តាមដានកម្មវិធីព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទ ១ ដោយប្រុងប្រយ័ត្នឬកម្មវិធីព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទ ២ ។ នេះជាវិធីល្អបំផុតក្នុងការកាត់បន្ថយហានិភ័យនៃគ្រោះថ្នាក់សរសៃឈាមបេះដូង។ ប្រសិនបើការធ្វើតេស្តឈាមសម្រាប់សេរ៉ូម ferritin បង្ហាញថាអ្នកមានជាតិដែកលើសនៅក្នុងខ្លួននោះគួរតែក្លាយជាអ្នកផ្តល់ឈាម។ មិនត្រឹមតែជួយដល់អ្នកដែលត្រូវការឈាមដែលបានបរិច្ចាគប៉ុណ្ណោះទេប៉ុន្តែថែមទាំងយកជាតិដែកលើសពីខ្លួនប្រាណទៀតផងដូច្នេះវាជួយកាត់បន្ថយហានិភ័យនៃការគាំងបេះដូង។
ដើម្បីគ្រប់គ្រងជាតិស្ករក្នុងឈាមក្នុងទឹកនោមផ្អែមថ្នាំគ្រាប់ដើរតួនាទីអត្រាទីបីបើប្រៀបធៀបទៅនឹងរបបអាហារដែលមានជាតិកាបូអ៊ីដ្រាតទាបការធ្វើលំហាត់ប្រាណនិងការចាក់អាំងស៊ុយលីន។ ប៉ុន្តែប្រសិនបើអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមមានជំងឺបេះដូងនិង / ឬលើសឈាមរួចហើយនោះការលេបថ្នាំម៉ាញ៉េស្យូមនិងថ្នាំបំប៉នបេះដូងផ្សេងទៀតគឺមានសារៈសំខាន់ដូចទៅនឹងរបបអាហារដែរ។សូមអានអត្ថបទ“ ការព្យាបាលជំងឺលើសឈាមដោយគ្មានថ្នាំ” វាពិពណ៌នាអំពីវិធីព្យាបាលជំងឺលើសឈាមនិងជំងឺសរសៃឈាមបេះដូងជាមួយនឹងគ្រាប់ថ្នាំម៉ាញ៉េស្យូមថ្នាំ coenzyme Q10, L-carnitine, taurine និងប្រេងត្រី។ ឱសថធម្មជាតិទាំងនេះគឺមិនអាចខ្វះបានសម្រាប់ការពារការគាំងបេះដូង។ ក្នុងរយៈពេលតែពីរបីថ្ងៃអ្នកនឹងមានអារម្មណ៍សុខុមាលភាពដែលពួកគេធ្វើឱ្យមុខងារបេះដូងប្រសើរឡើង។

សួស្តី ខ្ញុំឈ្មោះអ៊ីណាខ្ញុំមានអាយុ ៥០ ឆ្នាំ។ នៅខែកក្កដាឆ្នាំ ២០១៤ ការត្រួតពិនិត្យជាប្រចាំបានបង្ហាញថាមានជាតិស្ករបន្ទាប់ពីញ៉ាំ ២០ នៅលើពោះទទេ ១៤ ក្នុងករណីដែលគ្មានបណ្តឹង។ ខ្ញុំពិតជាមិនជឿវាទេខ្ញុំបានទៅវិស្សមកាលដោយចុះឈ្មោះដើម្បីពិគ្រោះយោបល់ពីអ្នកឯកទេសខាងអរម៉ូន endocrinologist ។ ទំងន់ពេលនោះគឺ ៧៨ គីឡូក្រាមមានកំពស់ ១៦៦ ស។ ម។
ដំណើរទស្សនកិច្ចទៅកាន់វេជ្ជបណ្ឌិតបានផ្តល់លទ្ធផលនៃការសន្ទនាដ៏រីករាយអំពីការពិតដែលថាអ្នកពិតជាត្រូវការចេញវេជ្ជបញ្ជាអាំងស៊ុយលីនប៉ុន្តែដោយសារតែមិនមានពាក្យបណ្តឹង ... របបអាហារមានជាតិខ្លាញ់ទាបសកម្មភាពរាងកាយនិងជាទូទៅខ្ញុំមិនមើលទៅដូចជាទឹកនោមផ្អែមទេ។ ទោះយ៉ាងណាការបញ្ជូនសម្រាប់ការធ្វើតេស្តិ៍ឈាមលម្អិតត្រូវបានសរសេរចេញហើយពាក្យ“ Siofor” ត្រូវបានប្រកាស។ វាភ្លាមៗបាននាំខ្ញុំទៅគេហទំព័ររបស់អ្នក! ចាប់តាំងពីអ្នកជម្ងឺទឹកនោមផ្អែមជាច្រើននាក់ដែលឧស្សាហ៍ស្តាប់គ្រូពេទ្យបានស្លាប់នៅចំពោះមុខខ្ញុំខ្ញុំពិតជារីករាយណាស់ចំពោះព័ត៌មានដែលអ្នកបានបង្ហាញ។ បន្ទាប់ពីបានទាំងអស់គ្មានអ្វីរារាំងអ្នកមិនឱ្យពិនិត្យមើលម៉ែត្រដោយប្រើពន្លឺនៅក្នុងដៃរបស់អ្នក។
ការវិភាគដំបូង៖ កូលេស្តេរ៉ុល HDL ១.៥៣, កូលេស្តេរ៉ុលអិលអិលអិល ៤.៦៧, កូលេស្តេរ៉ុលសរុប ៧.១, គ្លុយកូសប្លាស្មា -៨,៨, ទ្រីគ្លីសេរីត ១,៩៩ ។ មុខងាររបស់ថ្លើមនិងតំរងនោមមិនចុះខ្សោយទេ។ ការវិភាគបានកន្លងផុតទៅនៅថ្ងៃទី ៥ នៃរបបអាហារដែលមានជាតិកាបូអ៊ីដ្រាតទាបដោយមិនប្រើថ្នាំណាមួយឡើយ។ ប្រឆាំងនឹងសាវតានៃរបបអាហារនាងចាប់ផ្តើមលេបថ្នាំគ្លុយកូស ៥០០ ទៅ ៤ គ្រាប់ក្នុងមួយថ្ងៃដោយការគ្រប់គ្រងជាតិស្ករសរុបដោយប្រើជាតិស្ករ Accucek ។ នៅពេលនោះ (នៅនិទាឃរដូវនិងរដូវក្តៅ) សកម្មភាពរាងកាយខ្ពស់ - រត់ជុំវិញកន្លែងធ្វើការសួនបន្លែ 20 ហិចតាទឹកដាក់ធុងពីអណ្តូងទឹកជំនួយនៅកន្លែងការដ្ឋានសំណង់។
មួយខែក្រោយមកនាងបានស្រកទំងន់ ៤ គីឡូក្រាមដោយស្ងាត់ហើយនៅកន្លែងដែលត្រឹមត្រូវ។ ចក្ខុវិស័យត្រូវបានស្តារឡើងវិញដែលការដួលរលំត្រូវបានគេសន្មតថាជាអាយុ។ ជាថ្មីម្តងទៀតខ្ញុំបានអាននិងសរសេរដោយគ្មានវ៉ែនតា។ តេស្តៈប្លាស្មា - ៦.៤, កូលេស្តេរ៉ុលសរុប-៧,៤, ទ្រីគ្លីសេរីត -១៨៨ ។ ការសម្រកទម្ងន់ដោយរលូននៅតែបន្ត។
អស់រយៈពេល 2,5 ខែខ្ញុំបានរំលោភលើរបបអាហារ 2 ដង: ជាលើកដំបូងក្នុងរយៈពេល 10 ថ្ងៃខ្ញុំបានសាកល្បងនំប៉័ងទំហំប៉ុនកញ្ចប់បារីមួយដុំ - លោតជាតិស្ករពី 7,1 ដល់ 10,5 ។ លើកទីពីរ - នៅថ្ងៃខួបកំណើតបន្ថែមលើផលិតផលដែលត្រូវបានអនុញ្ញាតបំណែកនៃផ្លែប៉ោមគីវីនិងម្នាស់នំបុ័ងភីតាស្លាបព្រានៃស្លាបព្រាដំឡូង។ ដូចស្ករស ៧ អញ្ចឹងវានៅដដែលហើយនៅថ្ងៃនោះវាមិនយកជាតិស្ករចោលទេវាភ្លេចនៅផ្ទះ។ វាក៏ល្អផងដែរដែលឥឡូវនេះខ្ញុំមានភាពក្រអឺតក្រទមនិងបណ្តេញអ្នកធ្វើនំ។ ខ្ញុំដើរដោយមិនផ្លុំផ្លុំបង្អែមបង្អែមនិងនំនៅលើបង្អួចដោយពាក្យថា "អ្នកលែងមានអំណាចលើខ្ញុំទៀតហើយ!" ហើយខ្ញុំនឹកផ្លែឈើ ...
បញ្ហាគឺថាជាមួយនឹងជាតិស្ករប្រចាំថ្ងៃក្នុងឈាមចាប់ពីថ្ងៃទី ៥ ដល់ទី ៦ បន្ទាប់ពីបរិភោគការកើនឡើងគឺមិនសូវសំខាន់នោះទេពោលគឺពី ១០-១៥% នៅពេលព្រឹកដោយមិនគិតពីអាហារពេលល្ងាចការតមជាតិស្ករគឺ ៧-៩ ។ ប្រហែលជាអ្នកនៅតែត្រូវការអាំងស៊ុយលីន? ឬមើល ១-២ ខែទៀត? ឥឡូវនេះខ្ញុំគ្មាននរណាម្នាក់ពិគ្រោះយោបល់ជាមួយអ្នកជំនាញខាងអរម៉ូន endocrinologist ស្រុករបស់យើងនៅលើវិស្សមកាល + កំណត់ត្រានៅក្នុងជួរដ៏ធំមួយ។ ត្រូវហើយខ្ញុំនៅជនបទមិននៅកន្លែងចុះឈ្មោះទេ។ សូមអរគុណទុកជាមុនសម្រាប់ការឆ្លើយតបរបស់អ្នកហើយសំខាន់បំផុតសម្រាប់គេហទំព័ររបស់អ្នក។ អ្នកបានផ្តល់ឱ្យខ្ញុំនូវក្តីសង្ឃឹមសម្រាប់ជីវិតដ៏យូរអង្វែងនិងរីករាយនិងជាឧបករណ៍ដ៏អស្ចារ្យដើម្បីសំរេចបាននូវលទ្ធផលនេះ។
> ប្រហែលជាអ្នកនៅតែត្រូវការអាំងស៊ុយលីនមែនទេ?
អ្នកគឺជាអ្នកអានគំរូនិងជាអ្នកតាមដានគេហទំព័រ។ ជាអកុសលពួកគេបានរកឃើញខ្ញុំយឺតបន្តិច។ ដូច្នេះដោយមានប្រូបាបខ្ពស់វាចាំបាច់ត្រូវចាក់អាំងស៊ុយលីនបន្តិចដើម្បីធ្វើឱ្យស្ករធម្មតានៅពេលព្រឹកលើពោះទទេ។
របៀបធ្វើវាសូមអានត្រង់នេះ។
> ឬមើល ១-២ ខែទៀត?
គណនាកំរិតចាប់ផ្តើមនៃឡេនធូសឬឡេវ៉េមចាក់វាហើយបន្ទាប់មកមើលទិសដៅដែលត្រូវផ្លាស់ប្តូរវានៅយប់បន្ទាប់ដើម្បីឱ្យវារក្សាជាតិស្ករពេលព្រឹករបស់អ្នកក្នុងដែនកំណត់ធម្មតា។
ដើម្បីធ្វើឱ្យស្ករធម្មតានៅពេលព្រឹកនៅលើពោះទទេវាត្រូវបានគេណែនាំឱ្យចាក់ឡេវ៉ឺរឬឡេនស៊ូសនៅម៉ោង 1-2 ព្រឹក។ ប៉ុន្តែអ្នកអាចសាកល្បងចាក់អាំងស៊ុយលីនជាមុនមុនពេលចូលគេង។ ប្រហែលជាក្នុងករណីងាយស្រួលរបស់អ្នកវានឹងមានគ្រប់គ្រាន់។ ប៉ុន្តែវាអាចប្រែថាអ្នកនៅតែត្រូវកំណត់ម៉ោងរោទិ៍ក្រោកពីដំណេកពេលយប់ចាក់ថ្នាំហើយភ្លាមៗនោះដេកលក់ម្តងទៀត។
ឥឡូវខ្ញុំគ្មានអ្នកណាពិគ្រោះជាមួយទេ
end អ្នកជំនាញផ្នែក endocrinologist ប្រចាំស្រុករបស់យើងនៅវិស្សមកាល
តើគ្រូពេទ្យឯកទេសខាងអរម៉ូន endocrinologist បានណែនាំអ្នកនូវពេលវេលាមានប្រយោជន៍អ្វីខ្លះ? ហេតុអ្វីទៅទីនោះ?
ខ្ញុំមានអាយុ ៦២ ឆ្នាំ។ នៅខែកុម្ភៈឆ្នាំ ២០១៤ ជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ត្រូវបានគេធ្វើរោគវិនិច្ឆ័យឃើញ។ ស្ករតមគឺ ៩.៥ អាំងស៊ុយលីនក៏ត្រូវបានកើនឡើងផងដែរ។ ថ្នាំដែលបានចេញវេជ្ជបញ្ជារបបអាហារ។ ខ្ញុំបានទិញស្ករកៅស៊ូ។ រកឃើញគេហទំព័ររបស់អ្នក, ចាប់ផ្តើមធ្វើតាមរបបអាហារកាបូអ៊ីដ្រាតទាប។ នាងបានស្រកទំងន់ពី ៨០ ទៅ ៦៥ គីឡូក្រាមជាមួយនឹងការកើនឡើង ១៥៦ ស។ ម។ ទោះជាយ៉ាងណាក៏ដោយជាតិស្ករមិនធ្លាក់ចុះក្រោម ៥.៥ ទេបន្ទាប់ពីបរិភោគ។ វាថែមទាំងអាចឈានដល់ ៦.៥ ពេលធ្វើតាមរបបអាហារ។ តើតេស្តអាំងស៊ុយលីនកើនឡើងត្រូវបានគេត្រូវការជាថ្មីទេ?
> តើខ្ញុំត្រូវការតេស្តម្តងទៀតទេ
> សម្រាប់ការកើនឡើងអាំងស៊ុយលីន?
ដំបូងអ្វីគ្រប់យ៉ាងគឺអាក្រក់ពេកសម្រាប់អ្នកអ្នកបានរកឃើញយើងយឺត។ ស្ករតមគឺ ៩.៥ - មានន័យថាទឹកនោមផ្អែមប្រភេទ ២ គឺជឿនលឿន។ ក្នុង ៥% នៃអ្នកជំងឺធ្ងន់ធ្ងររបបអាហារដែលមានជាតិកាបូអ៊ីដ្រាតទាបមិនអនុញ្ញាតឱ្យអ្នកអាចគ្រប់គ្រងជំងឺដោយគ្មានអាំងស៊ុយលីនទេហើយនេះគ្រាន់តែជាករណីរបស់អ្នកប៉ុណ្ណោះ។ ស្ករ ៥.៥ បន្ទាប់ពីញ៉ាំគឺធម្មតាហើយ ៦.៥ គឺខ្ពស់ជាងធម្មតា។ ឥឡូវអ្នកអាចធ្វើតេស្តម្តងទៀតលើអាំងស៊ុយលីនប្លាស្មាក្រពះប៉ុន្តែសំខាន់បំផុត - ចាប់ផ្តើមចាក់អាំងស៊ុយលីនយឺត។ សូមពិនិត្យមើលអត្ថបទនេះ។ វានឹងមានសំណួរ - សួរ។ អ្នកឯកទេសខាង endocrinologist នឹងនិយាយថាអ្វីៗគឺល្អជាមួយអ្នកអាំងស៊ុយលីនមិនចាំបាច់ទេ។ ប៉ុន្តែខ្ញុំនិយាយថា - ប្រសិនបើអ្នកចង់រស់នៅបានយូរដោយមិនមានផលវិបាកបន្ទាប់មកឥឡូវនេះចាប់ផ្តើមចាក់ Lantus ឬ Levemir ក្នុងកំរិតតូច។ កុំខ្ជិលធ្វើរឿងនេះ។ ឬព្យាយាមរត់ប្រហែលជាជំនួសអាំងស៊ុយលីន។
សួស្តី ដំបូង - អរគុណសម្រាប់ការងាររបស់អ្នកទាំងអស់ដែលល្អបំផុតនិងសុខុមាលភាពដល់អ្នក!
ឥឡូវរឿងពិតជាមិនមែនខ្ញុំទេតែប្តី។
ប្តីរបស់ខ្ញុំមានអាយុ ៣៦ ឆ្នាំកម្ពស់ ១៨៤ ស។ មទម្ងន់ ៨០ គីឡូក្រាម។
អស់រយៈពេលជាងពីរឆ្នាំហើយចាប់តាំងពីខែសីហាឆ្នាំ ២០១២ មកគាត់មានរោគសញ្ញាដូចដែលយើងបានយល់រួចមកហើយអំពីជំងឺសរសៃប្រសាទ។ នេះនាំឱ្យយើងទៅជាគ្រូពេទ្យឯកទេសជំងឺសរសៃប្រសាទ។ គ្មាននរណាម្នាក់សង្ស័យថាមានជំងឺទឹកនោមផ្អែមទេ។ បន្ទាប់ពីការពិនិត្យយ៉ាងហ្មត់ចត់វេជ្ជបណ្ឌិតបាននិយាយថាការធ្វើរោគវិនិច្ឆ័យមិនមាននៅលើផ្ទៃដីទេហើយបានចេញវេជ្ជបញ្ជាឈាមទឹកនោមនិងការធ្វើតេស្តិ៍អ៊ុលត្រាសោនលើក្រពេញទីរ៉ូអ៊ីតក្រលៀនថ្លើមនិងក្រពេញប្រូស្តាត។ ជាលទ្ធផលនៅមុនថ្ងៃចូលឆ្នាំសកលយើងបានដឹងថាជាតិស្ករក្នុងឈាមគឺ ១៥, ទឹកនោមជាអាសេតូន ++ ហើយស្ករមាន ០.៥ ។ អ្នកឯកទេសខាងសរសៃប្រសាទបាននិយាយថាអ្នកត្រូវបោះបង់ចោលបង្អែមហើយរត់ទៅអ្នកជំនាញខាង endocrinologist ប្រសិនបើអ្នកមិនចង់ចូលក្នុងការយកចិត្តទុកដាក់ខ្លាំង។ កាលពីមុនប្តីមិនមានជំងឺធ្ងន់ធ្ងរទេហើយក៏មិនដឹងថាគ្លីនិកប្រចាំតំបន់របស់គាត់នៅឯណាដែរ។ អ្នកជំនាញខាងសរសៃប្រសាទបានស្គាល់ពីទីក្រុងមួយផ្សេងទៀត។ ការធ្វើរោគវិនិច្ឆ័យគឺដូចជាបណ្តុំចេញពីពណ៌ខៀវ។ ហើយនៅថ្ងៃទី ៣០ ខែធ្នូដោយមានការវិភាគទាំងនេះប្តីបានទៅជួបអ្នកឯកទេសខាងរោគ endocrinologist ។ គាត់ត្រូវបានគេបញ្ជូនឱ្យផ្តល់ឈាមនិងទឹកនោមម្តងទៀត។ វាមិនមែននៅលើពោះទទេជាតិស្ករក្នុងឈាមគឺ ១៨.៦ ។ មិនមានអាសេតូននៅក្នុងទឹកនោមទេដូច្នេះពួកគេបាននិយាយថាពួកគេនឹងមិនត្រូវបានគេដាក់នៅក្នុងមន្ទីរពេទ្យទេ។ តារាងលេខ ៩ និងថេប្លេតអាម៉ាលៀ ១ ពេលព្រឹក។ បន្ទាប់ពីថ្ងៃឈប់សម្រាកអ្នកនឹងមក។ ហើយនេះគឺថ្ងៃទី ១២ ខែមករា។ ហើយជាការពិតខ្ញុំមិនអាចរង់ចាំសកម្មភាពអសកម្មបានទេ។ ល្ងាចដំបូងខ្ញុំបានរកឃើញគេហទំព័ររបស់អ្នកសូមអានពេញមួយយប់។ ជាលទ្ធផលស្វាមីចាប់ផ្តើមប្រកាន់ខ្ជាប់របបអាហាររបស់អ្នក។ សុខភាពរបស់គាត់មានភាពប្រសើរឡើងខ្ញុំមានន័យថាជើងរបស់គាត់មុនពេលដែលពួកគេស្ពឹក "goosebumps" នៅពេលយប់មិនអនុញ្ញាតឱ្យគាត់គេងច្រើនខែ។ គាត់ផឹកអាម៉ារីលតែមួយដងបន្ទាប់មកខ្ញុំបានអានពីអ្នកអំពីថ្នាំទាំងនេះហើយលុបចោលពួកគេ។ ស្ករកៅស៊ូត្រូវបានទិញតែនៅថ្ងៃទី 6 ខែមករា (ថ្ងៃឈប់សម្រាក - អ្វីៗត្រូវបានបិទ) ។ ទិញ OneTouch ជ្រើសរើស។ យើងមិនត្រូវបានផ្តល់ការធ្វើតេស្តនៅក្នុងហាងទេប៉ុន្តែខ្ញុំបានដឹងថាវាអាចទុកចិត្តបាន។
សូចនាករនៃជាតិស្ករ 7.01 នៅពេលព្រឹកនៅលើពោះទទេ 10.4 ។ ថ្ងៃមុនពេលអាហារពេលល្ងាច 10.1 ។ បន្ទាប់ពីអាហារពេលល្ងាច - 15,6 ។ ការអប់រំកាយប្រហែលជាមានឥទ្ធិពលមុនពេលវាស់គ្លុយកូស។ នៅថ្ងៃដដែលនិងមុនពេលនោះទឹកនោមទឹកនោមអាសេតូននិងគ្លុយកូសលេចឡើងឬបាត់។ ទាំងអស់នេះជាមួយនឹងរបបអាហារដ៏តឹងរឹងបំផុត (សាច់ត្រីឱសថរុក្ខជាតិឈីសអាឌីជីដែលជា sorbitol តិចតួចជាមួយតែ) ជាបន្តបន្ទាប់ចាប់តាំងពីថ្ងៃទី 2 ខែមករា។
8.01 នៅពេលព្រឹកលើស្ករក្រពះទទេ 14.2 បន្ទាប់មក 2 ម៉ោងបន្ទាប់ពីអាហារពេលព្រឹក 13,6 ។ ខ្ញុំមិនដឹងបន្ថែមទៀតទេប្តីខ្ញុំមិនទាន់បានទូរស័ព្ទពីការងារនៅឡើយទេ។
យោងទៅតាមការធ្វើតេស្ត: នៅក្នុងឈាមសូចនាករដែលនៅសល់គឺធម្មតា។
មិនមានប្រូតេអ៊ីននៅក្នុងទឹកនោមទេ
cardiogram គឺធម្មតា
អ៊ុលត្រាសោនៃថ្លើមគឺជាបទដ្ឋាន,
ស្ពឺគឺជាបទដ្ឋាន
ក្រពេញទីរ៉ូអ៊ីតគឺជាបទដ្ឋាន
ក្រពេញប្រូស្តាត - ជំងឺរលាកក្រពេញប្រូស្តាតរ៉ាំរ៉ៃ,
លំពែង - អេកូហ្សែនត្រូវបានកើនឡើង, បំពង់ Wirsung - 1 ម, កម្រាស់: ក្បាល - 2.5 សង់ទីម៉ែត្រ, រាងកាយ - 1,4 សង់ទីម៉ែត្រ, កន្ទុយ - 2,6 សង់ទីម៉ែត្រ។
ខ្ញុំត្រូវតែនិយាយផងដែរថាការសម្រកទម្ងន់យ៉ាងខ្លាំង (ពី ៩៧ គីឡូក្រាមទៅ ៧៥ គីឡូក្រាមក្នុងរយៈពេលតិចជាង ៦ ខែ) ដោយគ្មានរបបអាហារនិងហេតុផលច្បាស់លាស់បានកើតឡើងប្រហែល ៤ ឆ្នាំហើយចាប់តាំងពីពេលនោះមក (នៅរដូវក្តៅឆ្នាំ ២០១០) ការស្រេកទឹកខាងរោគបានចាប់ផ្តើម (ច្រើនជាង ៥ លីត្រក្នុងមួយថ្ងៃ) ។ ហើយខ្ញុំចង់ផឹកទឹករ៉ែអាល់កាឡាំង (រលោងនៃ kvasova) ។ ប្តីតែងតែចូលចិត្តបង្អែមនិងញ៉ាំច្រើន។ អស់កម្លាំងឆាប់ខឹងស្មារតីស្ពឹកស្រពន់អស់រយៈពេលជាច្រើនឆ្នាំ។ យើងភ្ជាប់រឿងនេះជាមួយការងារសរសៃប្រសាទ។
បន្ទាប់ពីបានអានអត្ថបទរបស់អ្នកអំពីការធ្វើតេស្តចាំបាច់ខ្ញុំក្នុងនាមជាវេជ្ជបណ្ឌិតដែលមានរដូវបានចេញវេជ្ជបញ្ជាការធ្វើតេស្តបែបនេះដល់ប្តីរបស់ខ្ញុំ: អេម៉ូក្លូប៊ីនគ្លីសេលីនអេសភីធីធីស៊ីធីធីនិងធី 4 (ថ្ងៃស្អែកនឹងធ្វើ) ។ សូមប្រាប់ខ្ញុំតើត្រូវធ្វើអ្វីទៀត។
ខ្ញុំនៅតែមិនយល់។ តើគាត់មានជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ឬជំងឺទឹកនោមផ្អែមប្រភេទ ១ ដែរឬទេ? គាត់មិនធាត់ទេ។ យើងកំពុងរង់ចាំចម្លើយសូមអរគុណ។
> ទិញ OneTouch ជ្រើសរើស។ សាកល្បងនៅក្នុងហាង
> ពួកគេមិនបានផ្តល់ឱ្យយើងទេប៉ុន្តែខ្ញុំយល់ថាគាត់អាចទុកចិត្តបាន
> អាម៉ាលៀគាត់ផឹកតែម្ដងបន្ទាប់មកខ្ញុំអាន
> អ្នកមានអំពីថ្នាំទាំងនេះហើយលុបចោល
ប្រាប់ប្តីរបស់អ្នកថាគាត់មានសំណាងរៀបការដោយជោគជ័យ។
> តើគាត់មានជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ឬជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ទេ?
នេះគឺជាជំងឺទឹកនោមផ្អែមប្រភេទ ១០០% ។ ត្រូវប្រាកដថាចាក់អាំងស៊ុយលីនបន្ថែមលើរបបអាហារ។
> តើមានអ្វីទៀតដែលត្រូវធ្វើ
ចាប់ផ្តើមចាក់អាំងស៊ុយលីនកុំទាញ។ សិក្សាអត្ថបទនេះដោយយកចិត្តទុកដាក់ (ការណែនាំសម្រាប់សកម្មភាព) និងអត្ថបទនេះជាឧទាហរណ៍ដ៏បំផុសគំនិត។
ទៅជួបគ្រូពេទ្យដើម្បីទទួលបានអត្ថប្រយោជន៍សម្រាប់ជំងឺទឹកនោមផ្អែមប្រភេទ ១ ។
ឱ្យ C-peptide និងអេម៉ូក្លូប៊ីន glycated ម្តងរៀងរាល់ ៣ ខែម្តង។
> រលាកក្រពេញប្រូស្តាតរ៉ាំរ៉ៃ
ប្រហែលជាអ្នកគួរតែពិគ្រោះជាមួយគ្រូពេទ្យអំពីបញ្ហានេះ។ វាប្រហែលជាមានប្រយោជន៍ក្នុងការលេបថ្នាំបំប៉នស័ង្កសីជាមួយប្រេងគ្រាប់ល្ពៅដូចដែលបានរៀបរាប់នៅទីនេះបន្ថែមលើអ្វីដែលវេជ្ជបណ្ឌិតបានចេញវេជ្ជបញ្ជា។
ក្នុងករណីរបស់អ្នកការបន្ថែមនេះនឹងទូទាត់សងច្រើនដងដោយធ្វើអោយប្រសើរឡើងនូវជីវិតផ្ទាល់ខ្លួនរបស់អ្នក។ អ្នកអាចយកវាជាមួយប្តីរបស់អ្នក - ស័ង្កសីពង្រឹងសក់ក្រចកនិងស្បែក។
Vladislav អាយុ ៣៧ ឆ្នាំជំងឺទឹកនោមផ្អែមប្រភេទ ១ ចាប់តាំងពីឆ្នាំ ១៩៩៦ ។ យោងតាមការវិភាគជីវគីមីទូទៅនៃឈាម, កូលេស្តេរ៉ុលគឺ ៥,៤, អេម៉ូក្លូប៊ីនគឺមាន ៧,០% ។
គ្រូពេទ្យឯកទេសខាងអរម៉ូន endocrinologist បានបោះពុម្ភផលិតផលដែលគួរតែមានកំណត់ - ពងក៏ចូលទីនោះដែរ។ ខ្ញុំមានសំណួរសម្រាប់អ្នកនិពន្ធវែបសាយត៍ - តើរបបអាហារកាបូអ៊ីដ្រាតទាបអាចបន្ថយកូលេស្តេរ៉ុលយ៉ាងដូចម្តេច? ខ្ញុំធ្វើតាមរបបអាហារនេះខ្ញុំចូលចិត្តអ្វីៗទាំងអស់។ ប៉ុន្តែស៊ុតគឺជាផលិតផលសំខាន់ដែលមានជីវជាតិបែបនេះ។ ជាធម្មតាខ្ញុំញ៉ាំពងចំនួន ២ រាល់ថ្ងៃសម្រាប់អាហារពេលព្រឹកពេលខ្លះ ៣. ខ្ញុំក៏ញ៉ាំឈីសដែរប៉ុន្តែវាក៏មាននៅក្នុងបញ្ជីចំណីអាហារហាមឃាត់សម្រាប់កូលេស្តេរ៉ុលខ្ពស់។ ប្រាប់ខ្ញុំតើខ្ញុំគួរធ្វើអ្វីដើម្បីប្តូរទៅបបរម្តងទៀត? ប្រហែលជាមានដូចគ្នាប៉ុន្តែព្យាយាមធ្វើឱ្យអេម៉ូក្លូប៊ីនថយចុះដល់ ៥.៥-៦%? សូមថ្លែងអំណរគុណយ៉ាងជ្រាលជ្រៅចំពោះចម្លើយ។
តើរបបអាហារកាបូអ៊ីដ្រាតទាបជួយបញ្ចុះកូឡេស្តេរ៉ុលយ៉ាងដូចម្តេច?
ខ្ញុំមិនដឹងច្បាស់ពីរបៀបទេប៉ុន្តែរឿងនេះកំពុងកើតឡើង។
ធ្វើតាមរបបអាហារញ៉ាំសាច់ឈីសស៊ុតជាដើមដោយស្ងប់ស្ងាត់សិក្សាអត្ថបទស្តីពីការការពារនិងព្យាបាលជំងឺ atherosclerosis វាមានតារាងមើលឃើញ - ទេវកថានិងការពិត។
អ្នកបំរើដ៏រាបទាបរបស់អ្នកញ៉ាំពង ២៥០-៣០០ ពងក្នុងមួយខែហើយមិនមែនជាឆ្នាំដំបូងទេ។ ខ្ញុំមានស្បែកផ្ទាល់ខ្លួនរបស់ខ្ញុំនៅលើបន្ទាត់នៅក្នុងបញ្ហានេះ។ ប្រសិនបើវាប្រែថាពងមានះថាក់បន្ទាប់មកខ្ញុំនឹងរងទុក្ខមុនគេនិងភាគច្រើនបំផុត។ ខណៈពេលដែលការធ្វើតេស្តសម្រាប់កូលេស្តេរ៉ុល - យ៉ាងហោចណាស់សម្រាប់ការតាំងពិព័រណ៍។
សូមអរគុណសម្រាប់អត្ថបទនិងការណែនាំអំពីអាហារូបត្ថម្ភលម្អិត! ខ្ញុំបានអានអំពីប្រេងត្រីអស់រយៈពេលជាយូរមកហើយខ្ញុំយកវាជាមួយវីតាមីន។
សួស្តី! ខ្ញុំមានអាយុ ៣៣ ឆ្នាំ។ Td1 ចាប់ពីអាយុ ២៩ ឆ្នាំ។ សូមអរគុណសម្រាប់គេហទំព័ររបស់អ្នក! មានប្រយោជន៍ណាស់! បីខែព្យាយាមធ្វើតាមរបបអាហារដែលមានជាតិស្ករទាប! ក្នុងកំឡុងពេល ៣ ខែនេះវាអាចកាត់បន្ថយអេម៉ូក្លូប៊ីនពី ៨ ទៅ ៧ បានត្រួតពិនិត្យក្រលៀន (អ្វីគ្រប់យ៉ាងគឺមានសណ្តាប់ធ្នាប់), ប្រូតេអ៊ីនដែលមានប្រតិកម្មគឺធម្មតាទ្រីគ្លីសេរីដ (០.៧៧), អាប៉ូឡូហ្វីប៉ូទីក ១ (ធម្មតា) កូលេស្តេរ៉ុលល្អខ្ពស់ប៉ុន្តែ ក្នុងបទដ្ឋាន ១.៨៨) កូលេស្តេរ៉ុលសរុប ៧.៥៩! វិលអាក្រក់ជាង ៥, ៣៦! បីខែមុនគាត់មានអាយុ ៥,៤៦! ប្រាប់ខ្ញុំពីរបៀបដែលវាអាចត្រូវបានកាត់បន្ថយ! ហើយតើវាគួរអោយព្រួយបារម្ភអំពីសូចនាករនេះទេ? ហើយហេតុអ្វីបានជាអាក្រាតមិនប៉ះពាល់ដល់សូចនាករនេះ? មេគុណអង់ទីករនៃការវិភាគចុងក្រោយលើដែនកំណត់ខាងលើនៃបទដ្ឋាន (៣) កាលពី ៣ ខែមុនគឺ ៤,២! សូមអរគុណ
ផលប៉ះពាល់នៃកង្វះអាំងស៊ុយលីនលើបេះដូង
ជំងឺទឹកនោមផ្អែមប្រភេទទី ១ និងប្រភេទទី ២ គឺជាជំងឺខុសគ្នាទាំងស្រុងសម្រាប់ហេតុផលនិងយន្តការអភិវឌ្ឍន៍។ពួកវាត្រូវបានបង្រួបបង្រួមដោយមានគស្ញតែពីរប៉ុណ្ណោះគឺការបន្សំតំណពូជនិងកំរិតជាតិគ្លុយកូសក្នុងឈាមកើនឡើង។
ប្រភេទទីមួយហៅថាអាំងស៊ុយលីនដែលកើតឡើងចំពោះមនុស្សវ័យក្មេងឬកុមារនៅពេលដែលប្រឈមនឹងវីរុសភាពតានតឹងនិងការព្យាបាលដោយថ្នាំ។ ជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ត្រូវបានកំណត់ដោយវគ្គបណ្តើរ ៗ អ្នកជម្ងឺវ័យចំណាស់ជាក្បួនលើសទម្ងន់លើសសម្ពាធឈាមឡើងកូលេស្តេរ៉ុលខ្ពស់ក្នុងឈាម។
ជំងឺទឹកនោមផ្អែមប្រភេទទី ២
លក្ខណៈពិសេសនៃការវិវត្តនៃការគាំងបេះដូងក្នុងទឹកនោមផ្អែមប្រភេទទី ១
នៅក្នុងប្រភេទជំងឺដំបូងប្រតិកម្មអូតូអ៊ុយមីនបណ្តាលឱ្យស្លាប់កោសិកាលំពែងដែលលាក់អាំងស៊ុយលីន។ ដូច្នេះអ្នកជំងឺមិនមានអរម៉ូនផ្ទាល់ខ្លួននៅក្នុងឈាមឬចំនួនទឹកប្រាក់របស់វាគឺតិចតួចបំផុត។
ដំណើរការដែលកើតឡើងនៅក្នុងលក្ខខណ្ឌនៃកង្វះអាំងស៊ុយលីនដាច់ខាត៖
- ការបំបែកខ្លាញ់ត្រូវបានធ្វើឱ្យសកម្ម
- មាតិកានៃអាស៊ីតខ្លាញ់និងទ្រីគ្លីសេរីដនៅក្នុងឈាមកើនឡើង
- ដោយសារគ្លុយកូសមិនជ្រាបចូលក្នុងកោសិកាខ្លាញ់នឹងក្លាយជាប្រភពថាមពល។
- ប្រតិកម្មអុកស៊ីតកម្មខ្លាញ់នាំឱ្យមានការកើនឡើងនៃមាតិកានៃ ketones នៅក្នុងឈាម។
នេះនាំឱ្យមានការខ្សោះជីវជាតិក្នុងការផ្គត់ផ្គង់ឈាមដល់សរីរាង្គដែលងាយនឹងកង្វះអាហារូបត្ថម្ភ - បេះដូងនិងខួរក្បាល។
ហេតុអ្វីបានជាមានហានិភ័យខ្ពស់នៃការគាំងបេះដូងចំពោះជំងឺទឹកនោមផ្អែមប្រភេទទី ២?
នៅក្នុងជំងឺទឹកនោមផ្អែមនៃប្រភេទទី ២ លំពែងផលិតអាំងស៊ុយលីនក្នុងបរិមាណធម្មតាហើយថែមទាំងបង្កើនបរិមាណទៀតផង។ ប៉ុន្តែភាពប្រែប្រួលនៃកោសិកាត្រូវបានបាត់បង់ទៅវា។ ស្ថានភាពនេះហៅថាភាពធន់នឹងអាំងស៊ុយលីន។ ការខូចខាតសរសៃឈាមកើតឡើងក្រោមឥទ្ធិពលនៃកត្តាបែបនេះ:
- គ្លុយកូសក្នុងឈាមខ្ពស់ - វាបំផ្លាញជញ្ជាំងសរសៃឈាម
- កូលេស្តេរ៉ុលលើស - បង្កើតជាបន្ទះសរសៃឈាមដែលធ្វើអោយស្ទះសរសៃឈាមអារទែ។
- ជំងឺឈាមកក, ការកើនឡើងហានិភ័យនៃជំងឺឈាមកក,
- ការកើនឡើងអាំងស៊ុយលីន - រំញោចការសំងាត់នៃអរម៉ូនទីរ៉ូអ៊ីត (adrenaline, អរម៉ូនលូតលាស់, អរម៉ូន cortisol) ។ ពួកគេរួមចំណែកដល់ការរួមតូចនៃសរសៃឈាមនិងការជ្រៀតចូលនៃកូលេស្តេរ៉ុលចូលក្នុងពួកគេ។
ជំងឺបេះដូង Myocardial គឺធ្ងន់ធ្ងរបំផុតនៅក្នុងជំងឺ hyperinsulinemia ។ កំហាប់ខ្ពស់នៃអរម៉ូននេះជួយពន្លឿនការវិវត្តនៃជំងឺ atherosclerosis ដោយសារតែការបង្កើតកូលេស្តេរ៉ុលនិងខ្លាញ់ atherogenic នៅក្នុងថ្លើមត្រូវបានពន្លឿនសាច់ដុំជញ្ជាំងនៃសរសៃឈាមកើនឡើងទំហំហើយការបំផ្លាញកំណកឈាមត្រូវបានរារាំង។ ដូច្នេះអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ច្រើនតែប្រឈមនឹងជំងឺបេះដូងធ្ងន់ធ្ងរជាងអ្នកជំងឺដទៃទៀត។
អំពីរបៀបដែលជំងឺ IHD និងជំងឺ myocardial infarction ចំពោះជំងឺទឹកនោមផ្អែមកើតឡើងសូមមើលវីដេអូនេះ៖
កត្តាកាន់តែធ្ងន់ធ្ងរសម្រាប់អ្នកជំងឺទឹកនោមផ្អែម
ភាពញឹកញាប់នៃការគាំងបេះដូងក្នុងចំណោមអ្នកជំងឺទឹកនោមផ្អែមគឺសមាមាត្រដោយផ្ទាល់ទៅនឹងសំណងនៃជំងឺនេះ។ ឆ្ងាយពីសូចនាករដែលបានណែនាំកម្រិតជាតិស្ករក្នុងឈាមកាន់តែច្រើនអ្នកជំងឺបែបនេះទទួលរងពីផលវិបាកនៃជំងឺទឹកនោមផ្អែមនិងជំងឺសរសៃឈាម។ មូលហេតុដែលអាចប៉ះពាល់ដល់ការវិវត្តនៃការគាំងបេះដូងរួមមាន៖
- ការប្រើគ្រឿងស្រវឹង
- កម្រិតសកម្មភាពរាងកាយទាប
- ស្ថានភាពស្ត្រេសរ៉ាំរ៉ៃ
- ការញៀនជាតិនីកូទីន
- អាហារដែលលើសខ្លាញ់សត្វនិងកាបូអ៊ីដ្រាតក្នុងរបបអាហារ
- លើសឈាមសរសៃឈាម។
មូលហេតុនៃជំងឺបេះដូងចំពោះអ្នកជំងឺទឹកនោមផ្អែម
មូលហេតុទូទៅបំផុតនៃជំងឺសរសៃឈាមបេះដូងចំពោះអ្នកដែលមានជំងឺទឹកនោមផ្អែមគឺការឡើងរឹងនៃជញ្ជាំងសរសៃឈាមឬសរសៃឈាម។ វាកើតឡើងដោយសារតែការបង្កើតបន្ទះកូលេស្តេរ៉ុលនៅក្នុងសរសៃឈាមដែលផ្គត់ផ្គង់អុកស៊ីសែននិងចិញ្ចឹមសាច់ដុំបេះដូង។

ការប្រមូលផ្តុំកូលេស្តេរ៉ុលបែបនេះនៅលើជញ្ជាំងសរសៃឈាមតាមក្បួនចាប់ផ្តើមសូម្បីតែមុនពេលមានការកើនឡើងនៃជាតិស្ករនៅក្នុងឈាមចំពោះអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ។ និយាយម្យ៉ាងទៀតជំងឺបេះដូងតែងតែវិវត្តសូម្បីតែមុនពេលធ្វើរោគវិនិច្ឆ័យជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ត្រូវបានគេធ្វើរោគវិនិច្ឆ័យ។ ជំងឺទឹកនោមផ្អែមប្រភេទនេះត្រូវបានបង្កើតឡើងជាលំដាប់និងយឺត ៗ ។
នៅពេលបន្ទះកូលេស្តេរ៉ុលបែកបាក់រឺដាច់រហែកវាបណ្តាលអោយកំណកឈាមស្ទះលំហូរឈាមក្នុងសរសៃឈាម។ ស្ថានភាពនេះអាចនាំឱ្យមានការគាំងបេះដូង។ ដំណើរការដូចគ្នានេះអាចកើតឡើងនៅក្នុងសរសៃឈាមដទៃទៀតនៅក្នុងខ្លួន - ការស្ទះលំហូរឈាមទៅកាន់ខួរក្បាលបណ្តាលឱ្យដាច់សរសៃឈាមខួរក្បាលហើយបញ្ហាជាមួយនឹងលំហូរឈាមទៅកាន់ជើងឬដៃបង្កឱ្យមានជំងឺសរសៃឈាមខាង ៗ ។
អ្នកជំងឺទឹកនោមផ្អែមមិនត្រឹមតែមានឱកាសកើនឡើងក្នុងការវិវត្តទៅជាជំងឺសរសៃឈាមបេះដូងប៉ុណ្ណោះទេពួកគេក៏មានហានិភ័យខ្ពស់នៃការវិវត្តទៅជាជំងឺខ្សោយបេះដូងផងដែរដែលជាជំងឺធ្ងន់ធ្ងរដែលបេះដូងមិនអាចបូមឈាមបានត្រឹមត្រូវ។ នេះអាចបណ្តាលឱ្យមានការបង្កើតសារធាតុរាវនៅក្នុងសួតដែលបណ្តាលឱ្យពិបាកដកដង្ហើមឬរក្សាអង្គធាតុរាវនៅផ្នែកផ្សេងទៀតនៃរាងកាយ (ជាពិសេសជើង) ដែលបណ្តាលឱ្យហើម។
តើរោគគាំងបេះដូងមានជំងឺទឹកនោមផ្អែមមានរោគសញ្ញាអ្វីខ្លះ?
រោគសញ្ញានៃការគាំងបេះដូងរួមមាន៖
- ដង្ហើមខ្លីដង្ហើមខ្លី។
- អារម្មណ៍នៃភាពទន់ខ្សោយ។
- វិលមុខ
- បែកញើសហួសហេតុនិងមិនអាចពន្យល់បាន។
- ឈឺចាប់នៅស្មាថ្គាមឬដៃឆ្វេង។
- ឈឺទ្រូងឬសម្ពាធ (ជាពិសេសអំឡុងពេលហាត់ប្រាណ) ។
- ចង្អោរ។
សូមចងចាំថាមិនមែនមនុស្សទាំងអស់សុទ្ធតែមានការឈឺចាប់ឬរោគសញ្ញាបុរាណដទៃទៀតនៃការគាំងបេះដូងនោះទេ។ នេះជាការពិតជាពិសេសចំពោះស្ត្រីដែលមានជំងឺទឹកនោមផ្អែម។
ប្រសិនបើអ្នកធ្លាប់មានរោគសញ្ញាទាំងនេះអ្នកគួរតែពិគ្រោះជាមួយវេជ្ជបណ្ឌិតជាបន្ទាន់ឬហៅរថយន្តសង្គ្រោះបន្ទាន់នៅផ្ទះ។
ជំងឺសរសៃឈាមខាង ៗ មានរោគសញ្ញាដូចខាងក្រោមៈ
- រមួលក្រពើពេលដើរ (ការស្ទះចរាចរណ៍) ឬឈឺចាប់ត្រង់ត្រគាកឬគូទ។
- ជើងត្រជាក់។
- ការថយចុះឬអវត្តមានដឹកនាំនៅក្នុងជើងឬជើង។
- ការបាត់បង់ជាតិខ្លាញ់ subcutaneous នៅលើជើងទាប។
- ការបាត់បង់សក់នៅលើជើងទាប។
ការព្យាបាលនិងបង្ការជំងឺបេះដូងចំពោះអ្នកជំងឺទឹកនោមផ្អែម
មានជំរើសព្យាបាលជាច្រើនសម្រាប់ជំងឺសរសៃឈាមបេះដូងចំពោះអ្នកជំងឺទឹកនោមផ្អែមដោយផ្អែកលើភាពធ្ងន់ធ្ងរនៃជំងឺនេះ៖
- លេបថ្នាំអាស្ពីរីនដើម្បីកាត់បន្ថយហានិភ័យនៃការកកឈាមដែលនាំឱ្យមានការគាំងបេះដូងនិងជំងឺដាច់សរសៃឈាមខួរក្បាល។ កម្រិតថ្នាំអាស្ពីរីនកម្រិតទាបត្រូវបានណែនាំសម្រាប់បុរសនិងស្ត្រីដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ដែលមានអាយុលើសពី ៤០ ឆ្នាំដែលមានហានិភ័យខ្ពស់ក្នុងការវិវត្តទៅជាជំងឺសរសៃឈាមបេះដូងនិងគ្រឿងកុំព្យូទ័រ។ ពិគ្រោះជាមួយវេជ្ជបណ្ឌិតដើម្បីកំណត់ថាតើថ្នាំអាស្ពីរីនគឺជាការព្យាបាលត្រឹមត្រូវសម្រាប់អ្នកឬអត់។
- របបអាហារកូលេស្តេរ៉ុលទាប។ អានអត្ថបទ៖ ផលិតផលបញ្ចុះកូឡេស្តេរ៉ុល ១០ ប្រភេទសម្រាប់អ្នកជំងឺទឹកនោមផ្អែម និង ផលិតផលកូឡេស្តេរ៉ុលខ្ពស់ - ព័ត៌មានជំនួយសម្រាប់អ្នកជំងឺទឹកនោមផ្អែមដើម្បីជំនួសពួកគេ.
- សកម្មភាពរាងកាយនិងមិនត្រឹមតែកាត់បន្ថយទំងន់ប៉ុណ្ណោះទេប៉ុន្តែថែមទាំងជួយបញ្ចុះជាតិស្ករក្នុងឈាមសម្ពាធឈាមខ្ពស់និងកូលេស្តេរ៉ុលក៏ដូចជាកាត់បន្ថយខ្លាញ់ក្បាលពោះដែលជាកត្តាគ្រោះថ្នាក់បន្ថែមសម្រាប់ការវិវត្តនៃជំងឺបេះដូងនិងសរសៃឈាម។
- លេបថ្នាំចាំបាច់។
- អន្តរាគមន៍វះកាត់។
តើធ្វើដូចម្តេចដើម្បីព្យាបាលផលវិបាកនៃសរសៃឈាមបេះដូងគ្រឿងកុំព្យូទ័រ?
ជំងឺសរសៃឈាមខាង ៗ ត្រូវបានការពារនិងព្យាបាលដូចខាងក្រោមៈ
- ការដើរជារៀងរាល់ថ្ងៃនៅក្នុងខ្យល់អាកាសបរិសុទ្ធ (៤៥ នាទីក្នុងមួយថ្ងៃបន្ទាប់មកអ្នកអាចបង្កើនវាបាន) ។
- ពាក់ស្បែកជើងពិសេសប្រសិនបើមានផលវិបាកធ្ងន់ធ្ងរហើយមានការឈឺចាប់នៅពេលដើរ។
- រក្សាជាតិអេម៉ូក្លូប៊ីន HbA1c ក្នុងកំរិតក្រោម ៧% ។
- បន្ថយសម្ពាធឈាមទាបជាង ១៣០/៨០ ។
- រក្សាកម្រិតកូលេស្តេរ៉ុលអាក្រក់ LDL អាក្រក់ក្រោម ៧០ មីលីក្រាម / dl ( ប្រភព៖
ជំងឺទឹកនោមផ្អែមនិងជំងឺសរសៃឈាមបេះដូង // សមាគមបេះដូងអាមេរិក។
ជម្ងឺទឹកនោមផ្អែមនិងបេះដូងខ្សោយ

ជំងឺខ្សោយបេះដូងគឺជាជំងឺទូទៅមួយចំពោះអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ។មេកានិចភាពធន់នឹងអាំងស៊ុយលីនរួមចំណែកដល់ការវិវត្តទៅ CH59 ។ នៅក្នុងមូលដ្ឋានទិន្នន័យស្រាវជ្រាវទូទៅនៃចក្រភពអង់គ្លេសដ៏ធំការប្រើវិធីព្យាបាលស្តង់ដារសម្រាប់ជំងឺខ្សោយបេះដូងបានកាត់បន្ថយអត្រាស្លាប់។ ប៉ុន្តែថ្នាំ metformin គឺជាថ្នាំ protiglycemic តែមួយគត់ដែលត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងការថយចុះនៃអត្រាមរណភាព (សមាមាត្រហាងឆេង ០.៧២ ចន្លោះជឿជាក់ ០.៥៩-០.៩០) ៦០. ថ្នាំ Thiazolidinediones កម្រត្រូវបានប្រើក្នុងការអនុវត្តទូទៅ។ ច
កូលេស្តេរ៉ុល HDL, niacin និង thiazolidinediones
កូលេស្តេរ៉ុល HDL មានការថយចុះជាញឹកញាប់ជាមួយ T2DM ហើយផលប៉ះពាល់ vasoprotective ធម្មតាត្រូវបានបន្ធូរអារម្មណ៍ ១១ ។ អាស៊ីតនីកូទីនិក (នីកូលីន) គួរតែជាការព្យាបាលនៃជម្រើសប៉ុន្តែថ្នាំនេះត្រូវបានគេអត់ធ្មត់តិចតួច។ សំណុំបែបបទយូរអង្វែងដែលបានណែនាំថ្មីៗនេះ (Niashpan) ផ្តល់នូវការកើនឡើងកូលេស្តេរ៉ុល HDL នៅក្នុង T2DM និងមានឥទ្ធិពលការពារ endothelial ។
ថ្នាំ thiazolidinediones របស់ពួកគេត្រូវបានគេហៅថា“ Glitazones” ដែលធ្វើអោយប្រព័ន្ធ PPAR-gamma ដំណើរការដោយជំរុញការបំប្លែងសារជាតិគ្លុយកូស។ លើសពីនេះទៀតពួកគេមានលក្ខណៈរំញោចដោយផ្ទាល់ទៅលើ PPAR alpha receptors ដែលជួយកាត់បន្ថយគ្លីសេម៉ានិងមាតិកានៃទ្រីគ្លីសេរីតខណៈពេលដែលបង្កើនកូលេស្តេរ៉ុល HDL ១២ ។ Rosiglitazone និង pioglitazone បង្កើនកូឡេស្តេរ៉ុលអាក្រក់អិល។ អិល។ អិល។ Pioglitazone បង្កើនការផ្តោតអារម្មណ៍និងទំហំភាគល្អិតនៃកូលេស្តេរ៉ុល HDL ខណៈពេល rosiglitazone បន្ថយវាថ្នាំទាំងពីរបង្កើនកូលេស្តេរ៉ុល HDL ។ នៅក្នុងការពិសោធន៍, pioglitazone បានកាត់បន្ថយទំហំនៃការគាំងបេះដូង 14 ។ ការព្យាបាលដោយប្រើថ្នាំ monotherapy ជាមួយ rosiglitazone (ប៉ុន្តែមិនមែនជាមួយថ្នាំទេ) ត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងការកើនឡើងនៃភាពញឹកញាប់នៃជំងឺ myocardial infarction នៅក្នុងឯកសារមួយចំនួន 15, 16 ។
សព្វថ្ងៃនេះការថយចុះកូឡេស្តេរ៉ុលអាក្រក់អិល។ ឌី។ ភី។ ដោយថ្នាំស្តាទីននៅតែជាមូលដ្ឋានគ្រឹះនៃការព្យាបាលដោយការបន្ថយជាតិខ្លាញ់ទោះបីជាមានរបាយការណ៍អំពីផលប៉ះពាល់ថ្មីៗក៏ដោយ។ ដើម្បីកាត់បន្ថយកម្រិតទ្រីគ្លីសេរីតនិង / ឬបន្ថយការវិវត្តរបស់រីទីរ៉ូអ៊ីតភស្តុតាងល្អបំផុតគឺទទួលបានពី fenofibrate បន្ថែមលើថ្នាំ Statins ។
ការត្រួតពិនិត្យហេឡិន: តើហ្វារ៉ាទៅដោយរបៀបណា?
ភាពចម្រូងចម្រាស៖ តើកម្រិតសម្ពាធឈាមស៊ីស្តូលីកក្នុងទឹកនោមផ្អែមប្រភេទទី ២ គឺជាកំរិតណា?
នៅក្នុងការសិក្សាក្រុមអ្នកអង្កេតអង្កេតពីស៊េរី UKPDS ដែលបានបង្ហាញថាកម្រិតសម្ពាធឈាមស៊ីស្តូលីនល្អបំផុតគឺប្រហែល ១១០-១២០ ម។ ម។ អេស។ សតវត្សរ៍ការថយចុះសម្ពាធឈាមស៊ីស្តូលីនពី ១៦០ ទៅប្រហែលជាអាំងស៊ុយលីននៅតែចាំបាច់?
អ្នកគឺជាអ្នកអានគំរូនិងជាអ្នកតាមដានគេហទំព័រ។ ជាអកុសលពួកគេបានរកឃើញខ្ញុំយឺតបន្តិច។ ដូច្នេះដោយមានប្រូបាបខ្ពស់វាចាំបាច់ត្រូវចាក់អាំងស៊ុយលីនបន្តិចដើម្បីធ្វើឱ្យស្ករធម្មតានៅពេលព្រឹកលើពោះទទេ។
តើធ្វើដូចម្តេចដើម្បីធ្វើដូចនេះសូមអាននៅទីនេះនិងនៅទីនេះ។
> ឬមើល ១-២ ខែទៀត?
គណនាកំរិតចាប់ផ្តើមនៃឡេនធូសឬឡេវ៉េមចាក់វាហើយបន្ទាប់មកមើលទិសដៅដែលត្រូវផ្លាស់ប្តូរវានៅយប់បន្ទាប់ដើម្បីឱ្យវារក្សាជាតិស្ករពេលព្រឹករបស់អ្នកក្នុងដែនកំណត់ធម្មតា។
ដើម្បីធ្វើឱ្យស្ករធម្មតានៅពេលព្រឹកនៅលើពោះទទេវាត្រូវបានគេណែនាំឱ្យចាក់ឡេវ៉ឺរឬឡេនស៊ូសនៅម៉ោង 1-2 ព្រឹក។ ប៉ុន្តែអ្នកអាចសាកល្បងចាក់អាំងស៊ុយលីនជាមុនមុនពេលចូលគេង។ ប្រហែលជាក្នុងករណីងាយស្រួលរបស់អ្នកវានឹងមានគ្រប់គ្រាន់។ ប៉ុន្តែវាអាចប្រែថាអ្នកនៅតែត្រូវកំណត់ម៉ោងរោទិ៍ក្រោកពីដំណេកពេលយប់ចាក់ថ្នាំហើយភ្លាមៗនោះដេកលក់ម្តងទៀត។
ឥឡូវខ្ញុំគ្មានអ្នកណាពិគ្រោះជាមួយទេ
end អ្នកជំនាញផ្នែក endocrinologist ប្រចាំស្រុករបស់យើងនៅវិស្សមកាល
តើគ្រូពេទ្យឯកទេសខាងអរម៉ូន endocrinologist បានណែនាំអ្នកនូវពេលវេលាមានប្រយោជន៍អ្វីខ្លះ? ហេតុអ្វីទៅទីនោះ?
Lyudmila Seregina 11/19/2014
ខ្ញុំមានអាយុ ៦២ ឆ្នាំ។ នៅខែកុម្ភៈឆ្នាំ ២០១៤ ជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ត្រូវបានគេធ្វើរោគវិនិច្ឆ័យឃើញ។ ស្ករតមគឺ ៩.៥ អាំងស៊ុយលីនក៏ត្រូវបានកើនឡើងផងដែរ។ ថ្នាំដែលបានចេញវេជ្ជបញ្ជារបបអាហារ។ ខ្ញុំបានទិញស្ករកៅស៊ូ។ រកឃើញគេហទំព័ររបស់អ្នក, ចាប់ផ្តើមធ្វើតាមរបបអាហារកាបូអ៊ីដ្រាតទាប។ នាងបានស្រកទំងន់ពី ៨០ ទៅ ៦៥ គីឡូក្រាមជាមួយនឹងការកើនឡើង ១៥៦ ស។ ម។ ទោះជាយ៉ាងណាក៏ដោយជាតិស្ករមិនធ្លាក់ចុះក្រោម ៥.៥ ទេបន្ទាប់ពីបរិភោគ។ វាថែមទាំងអាចឈានដល់ ៦.៥ ពេលធ្វើតាមរបបអាហារ។ តើតេស្តអាំងស៊ុយលីនកើនឡើងត្រូវបានគេត្រូវការជាថ្មីទេ?
អ្នកនិពន្ធប៉ុស្តិ៍រដ្ឋបាល 11/22/2014
> តើខ្ញុំត្រូវការតេស្តម្តងទៀតទេ
> សម្រាប់ការកើនឡើងអាំងស៊ុយលីន?
ដំបូងអ្វីគ្រប់យ៉ាងគឺអាក្រក់ពេកសម្រាប់អ្នកអ្នកបានរកឃើញយើងយឺត។ ស្ករតមគឺ ៩.៥ - មានន័យថាទឹកនោមផ្អែមប្រភេទ ២ គឺជឿនលឿន។ក្នុង ៥% នៃអ្នកជំងឺធ្ងន់ធ្ងររបបអាហារដែលមានជាតិកាបូអ៊ីដ្រាតទាបមិនអនុញ្ញាតឱ្យអ្នកអាចគ្រប់គ្រងជំងឺដោយគ្មានអាំងស៊ុយលីនទេហើយនេះគ្រាន់តែជាករណីរបស់អ្នកប៉ុណ្ណោះ។ ស្ករ ៥.៥ បន្ទាប់ពីញ៉ាំគឺធម្មតាហើយ ៦.៥ គឺខ្ពស់ជាងធម្មតា។ ឥឡូវអ្នកអាចធ្វើតេស្តម្តងទៀតលើអាំងស៊ុយលីនប្លាស្មាក្រពះប៉ុន្តែសំខាន់បំផុត - ចាប់ផ្តើមចាក់អាំងស៊ុយលីនយឺត។ សូមពិនិត្យមើលអត្ថបទនេះ។ វានឹងមានសំណួរ - សួរ។ អ្នកឯកទេសខាង endocrinologist នឹងនិយាយថាអ្វីៗគឺល្អជាមួយអ្នកអាំងស៊ុយលីនមិនចាំបាច់ទេ។ ប៉ុន្តែខ្ញុំនិយាយថា - ប្រសិនបើអ្នកចង់រស់នៅបានយូរដោយមិនមានផលវិបាកបន្ទាប់មកឥឡូវនេះចាប់ផ្តើមចាក់ Lantus ឬ Levemir ក្នុងកំរិតតូច។ កុំខ្ជិលធ្វើរឿងនេះ។ ឬព្យាយាមរត់។ ប្រហែលជាជួយជំនួសអាំងស៊ុយលីន។
សួស្តី ដំបូង - អរគុណសម្រាប់ការងាររបស់អ្នកទាំងអស់ដែលល្អបំផុតនិងសុខុមាលភាពដល់អ្នក!
ឥឡូវរឿងពិតជាមិនមែនខ្ញុំទេតែប្តី។
ប្តីរបស់ខ្ញុំមានអាយុ ៣៦ ឆ្នាំកម្ពស់ ១៨៤ ស។ មទម្ងន់ ៨០ គីឡូក្រាម។
អស់រយៈពេលជាងពីរឆ្នាំហើយចាប់តាំងពីខែសីហាឆ្នាំ ២០១២ មកគាត់មានរោគសញ្ញាដូចដែលយើងបានយល់រួចមកហើយអំពីជំងឺសរសៃប្រសាទ។ នេះនាំឱ្យយើងទៅជាគ្រូពេទ្យឯកទេសជំងឺសរសៃប្រសាទ។ គ្មាននរណាម្នាក់សង្ស័យថាមានជំងឺទឹកនោមផ្អែមទេ។ បន្ទាប់ពីការពិនិត្យយ៉ាងហ្មត់ចត់វេជ្ជបណ្ឌិតបាននិយាយថាការធ្វើរោគវិនិច្ឆ័យមិនមាននៅលើផ្ទៃដីទេហើយបានចេញវេជ្ជបញ្ជាឈាមទឹកនោមនិងការធ្វើតេស្តិ៍អ៊ុលត្រាសោនលើក្រពេញទីរ៉ូអ៊ីតក្រលៀនថ្លើមនិងក្រពេញប្រូស្តាត។ ជាលទ្ធផលនៅមុនថ្ងៃចូលឆ្នាំសកលយើងបានដឹងថាជាតិស្ករក្នុងឈាមគឺ ១៥, ទឹកនោមជាអាសេតូន ++ ហើយស្ករមាន ០.៥ ។ អ្នកឯកទេសខាងសរសៃប្រសាទបាននិយាយថាអ្នកត្រូវបោះបង់ចោលបង្អែមហើយរត់ទៅអ្នកជំនាញខាង endocrinologist ប្រសិនបើអ្នកមិនចង់ចូលក្នុងការយកចិត្តទុកដាក់ខ្លាំង។ កាលពីមុនប្តីមិនមានជំងឺធ្ងន់ធ្ងរទេហើយក៏មិនដឹងថាគ្លីនិកប្រចាំតំបន់របស់គាត់នៅឯណាដែរ។ អ្នកជំនាញខាងសរសៃប្រសាទបានស្គាល់ពីទីក្រុងមួយផ្សេងទៀត។ ការធ្វើរោគវិនិច្ឆ័យគឺដូចជាបណ្តុំចេញពីពណ៌ខៀវ។ ហើយនៅថ្ងៃទី ៣០ ខែធ្នូដោយមានការវិភាគទាំងនេះប្តីបានទៅជួបអ្នកឯកទេសខាងរោគ endocrinologist ។ គាត់ត្រូវបានគេបញ្ជូនឱ្យផ្តល់ឈាមនិងទឹកនោមម្តងទៀត។ វាមិនមែននៅលើពោះទទេជាតិស្ករក្នុងឈាមគឺ ១៨.៦ ។ មិនមានអាសេតូននៅក្នុងទឹកនោមទេដូច្នេះពួកគេបាននិយាយថាពួកគេនឹងមិនត្រូវបានគេដាក់នៅក្នុងមន្ទីរពេទ្យទេ។ តារាងលេខ ៩ និងថេប្លេតអាម៉ាលៀ ១ ពេលព្រឹក។ បន្ទាប់ពីថ្ងៃឈប់សម្រាកអ្នកនឹងមក។ ហើយនេះគឺថ្ងៃទី ១២ ខែមករា។ ហើយជាការពិតខ្ញុំមិនអាចរង់ចាំសកម្មភាពអសកម្មបានទេ។ ល្ងាចដំបូងខ្ញុំបានរកឃើញគេហទំព័ររបស់អ្នកសូមអានពេញមួយយប់។ ជាលទ្ធផលស្វាមីចាប់ផ្តើមប្រកាន់ខ្ជាប់របបអាហាររបស់អ្នក។ សុខភាពរបស់គាត់មានភាពប្រសើរឡើងខ្ញុំមានន័យថាជើងរបស់គាត់មុនពេលដែលពួកគេស្ពឹក "goosebumps" នៅពេលយប់មិនអនុញ្ញាតឱ្យគាត់គេងច្រើនខែ។ គាត់ផឹកអាម៉ារីលតែមួយដងបន្ទាប់មកខ្ញុំបានអានពីអ្នកអំពីថ្នាំទាំងនេះហើយលុបចោលពួកគេ។ ស្ករកៅស៊ូត្រូវបានទិញតែនៅថ្ងៃទី 6 ខែមករា (ថ្ងៃឈប់សម្រាក - អ្វីៗត្រូវបានបិទ) ។ ទិញ OneTouch ជ្រើសរើស។ យើងមិនត្រូវបានផ្តល់ការធ្វើតេស្តនៅក្នុងហាងទេប៉ុន្តែខ្ញុំបានដឹងថាវាអាចទុកចិត្តបាន។
សូចនាករនៃជាតិស្ករ 7.01 នៅពេលព្រឹកនៅលើពោះទទេ 10.4 ។ ថ្ងៃមុនពេលអាហារពេលល្ងាច 10.1 ។ បន្ទាប់ពីអាហារពេលល្ងាច - 15,6 ។ ការអប់រំកាយប្រហែលជាមានឥទ្ធិពលមុនពេលវាស់គ្លុយកូស។ នៅថ្ងៃដដែលនិងមុនពេលនោះទឹកនោមទឹកនោមអាសេតូននិងគ្លុយកូសលេចឡើងឬបាត់។ ទាំងអស់នេះជាមួយនឹងរបបអាហារដ៏តឹងរឹងបំផុត (សាច់ត្រីឱសថរុក្ខជាតិឈីសអាឌីជីដែលជា sorbitol តិចតួចជាមួយតែ) ជាបន្តបន្ទាប់ចាប់តាំងពីថ្ងៃទី 2 ខែមករា។
8.01 នៅពេលព្រឹកលើស្ករក្រពះទទេ 14.2 បន្ទាប់មក 2 ម៉ោងបន្ទាប់ពីអាហារពេលព្រឹក 13,6 ។ ខ្ញុំមិនដឹងបន្ថែមទៀតទេប្តីខ្ញុំមិនទាន់បានទូរស័ព្ទពីការងារនៅឡើយទេ។
យោងទៅតាមការធ្វើតេស្ត: នៅក្នុងឈាមសូចនាករដែលនៅសល់គឺធម្មតា។
មិនមានប្រូតេអ៊ីននៅក្នុងទឹកនោមទេ
cardiogram គឺធម្មតា
អ៊ុលត្រាសោនៃថ្លើមគឺជាបទដ្ឋាន,
ក្រពេញទីរ៉ូអ៊ីតគឺជាបទដ្ឋាន
ក្រពេញប្រូស្តាត - ជំងឺរលាកក្រពេញប្រូស្តាតរ៉ាំរ៉ៃ,
លំពែង - អេកូហ្សែនត្រូវបានកើនឡើង, បំពង់ Wirsung - 1 ម, កម្រាស់: ក្បាល - 2.5 សង់ទីម៉ែត្រ, រាងកាយ - 1,4 សង់ទីម៉ែត្រ, កន្ទុយ - 2,6 សង់ទីម៉ែត្រ។
ខ្ញុំត្រូវតែនិយាយផងដែរថាការសម្រកទម្ងន់យ៉ាងខ្លាំង (ពី ៩៧ គីឡូក្រាមទៅ ៧៥ គីឡូក្រាមក្នុងរយៈពេលតិចជាង ៦ ខែ) ដោយគ្មានរបបអាហារនិងហេតុផលច្បាស់លាស់បានកើតឡើងប្រហែល ៤ ឆ្នាំហើយចាប់តាំងពីពេលនោះមក (នៅរដូវក្តៅឆ្នាំ ២០១០) ការស្រេកទឹកខាងរោគបានចាប់ផ្តើម (ច្រើនជាង ៥ លីត្រក្នុងមួយថ្ងៃ) ។ ហើយខ្ញុំចង់ផឹកទឹករ៉ែអាល់កាឡាំង (រលោងនៃ kvasova) ។ ប្តីតែងតែចូលចិត្តបង្អែមនិងញ៉ាំច្រើន។ អស់កម្លាំងឆាប់ខឹងស្មារតីស្ពឹកស្រពន់អស់រយៈពេលជាច្រើនឆ្នាំ។ យើងភ្ជាប់រឿងនេះជាមួយការងារសរសៃប្រសាទ។
បន្ទាប់ពីបានអានអត្ថបទរបស់អ្នកអំពីការធ្វើតេស្តចាំបាច់ខ្ញុំក្នុងនាមជាវេជ្ជបណ្ឌិតដែលមានរដូវបានចេញវេជ្ជបញ្ជាការធ្វើតេស្តបែបនេះដល់ប្តីរបស់ខ្ញុំ: អេម៉ូក្លូប៊ីនគ្លីសេលីនអេសភីធីធីស៊ីធីធីនិងធី 4 (ថ្ងៃស្អែកនឹងធ្វើ) ។ សូមប្រាប់ខ្ញុំតើត្រូវធ្វើអ្វីទៀត។
ខ្ញុំនៅតែមិនយល់។ តើគាត់មានជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ឬជំងឺទឹកនោមផ្អែមប្រភេទ ១ ដែរឬទេ? គាត់មិនធាត់ទេ។ យើងកំពុងរង់ចាំចម្លើយសូមអរគុណ។
អ្នកនិពន្ធប៉ុស្តិ៍រដ្ឋបាល 01/12/2015
> ទិញ OneTouch ជ្រើសរើស។ សាកល្បងនៅក្នុងហាង
> ពួកគេមិនបានផ្តល់ឱ្យយើងទេប៉ុន្តែខ្ញុំយល់ថាគាត់អាចទុកចិត្តបាន
> អាម៉ាលៀគាត់ផឹកតែម្ដងបន្ទាប់មកខ្ញុំអាន
> អ្នកមានអំពីថ្នាំទាំងនេះហើយលុបចោល
ប្រាប់ប្តីរបស់អ្នកថាគាត់មានសំណាងរៀបការដោយជោគជ័យ។
> តើគាត់មានជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ឬជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ទេ?
នេះគឺជាជំងឺទឹកនោមផ្អែមប្រភេទ ១០០% ។ ត្រូវប្រាកដថាចាក់អាំងស៊ុយលីនបន្ថែមលើរបបអាហារ។
> តើមានអ្វីទៀតដែលត្រូវធ្វើ
ចាប់ផ្តើមចាក់អាំងស៊ុយលីនកុំទាញ។ សិក្សាអត្ថបទនេះដោយយកចិត្តទុកដាក់ (ការណែនាំសម្រាប់សកម្មភាព) និងអត្ថបទនេះជាឧទាហរណ៍ដ៏បំផុសគំនិត។
ទៅជួបគ្រូពេទ្យដើម្បីទទួលបានអត្ថប្រយោជន៍សម្រាប់ជំងឺទឹកនោមផ្អែមប្រភេទ ១ ។
ឱ្យ C-peptide និងអេម៉ូក្លូប៊ីន glycated ម្តងរៀងរាល់ ៣ ខែម្តង។
> រលាកក្រពេញប្រូស្តាតរ៉ាំរ៉ៃ
ប្រហែលជាអ្នកគួរតែពិគ្រោះជាមួយគ្រូពេទ្យអំពីបញ្ហានេះ។ វាប្រហែលជាមានប្រយោជន៍ក្នុងការលេបថ្នាំគ្រាប់ស័ង្កសីជាមួយប្រេងគ្រាប់ល្ពៅដូចដែលបានរៀបរាប់នៅទីនេះ។ បន្ថែមពីលើអ្វីដែលវេជ្ជបណ្ឌិតនឹងចេញវេជ្ជបញ្ជា។
ក្នុងករណីរបស់អ្នកការបន្ថែមនេះនឹងទូទាត់សងច្រើនដងដោយធ្វើអោយប្រសើរឡើងនូវជីវិតផ្ទាល់ខ្លួនរបស់អ្នក។ អ្នកអាចយកវាជាមួយប្តីរបស់អ្នក - ស័ង្កសីពង្រឹងសក់ក្រចកនិងស្បែក។
អ៊ីមែលរបស់អ្នកនឹងមិនត្រូវបានផ្សព្វផ្សាយទេ។ វាលដែលត្រូវការត្រូវបានសម្គាល់ *
ជំងឺទឹកនោមផ្អែមជំងឺទឹកនោមផ្អែម
តើអ្វីទៅជាជំងឺទឹកនោមផ្អែម ketoacidosis, hyperglycemic សន្លប់និងវិធីសាស្រ្តក្នុងការបង្ការផលវិបាកធ្ងន់ធ្ងរ - អ្នកជំងឺទឹកនោមផ្អែមទាំងអស់ត្រូវដឹង។ ជាពិសេសសម្រាប់អ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ក៏ដូចជាអ្នកជំងឺវ័យចំណាស់ដែលមានជំងឺទឹកនោមផ្អែមប្រភេទ ២ ។
ប្រសិនបើស្ថានភាពត្រូវបាននាំដល់ចំណុចដែលមានផលវិបាកធ្ងន់ធ្ងរបន្ទាប់មកគ្រូពេទ្យត្រូវតែតស៊ូដើម្បីបូមយកអ្នកជំងឺហើយនៅតែអត្រាមរណភាពខ្ពស់ណាស់វាគឺពី ១៥ ទៅ ២៥ ភាគរយ។ ទោះយ៉ាងណាភាគច្រើននៃអ្នកជំងឺទឹកនោមផ្អែមបានក្លាយជាជនពិការនិងស្លាប់មុនអាយុមិនមែនដោយសារជំងឺធ្ងន់ធ្ងរនោះទេប៉ុន្តែមកពីផលវិបាករ៉ាំរ៉ៃ។ ជាទូទៅទាំងនេះគឺជាបញ្ហាជាមួយនឹងតម្រងនោម, ជើងនិងភ្នែកដែលអត្ថបទនេះត្រូវបានគេឧទ្ទិសដល់។
ប្រសិនបើអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ឬប្រភេទទី ២ ត្រូវបានព្យាបាលមិនបានល្អនិងមានជាតិស្ករក្នុងឈាមខ្ពស់នោះវាធ្វើឱ្យខូចសរសៃប្រសាទនិងរំខានដល់ដំណើរការនៃការកន្ត្រាក់សរសៃប្រសាទ។ ភាពស្មុគស្មាញនេះត្រូវបានគេហៅថាជំងឺសរសៃប្រសាទទឹកនោមផ្អែម។
សរសៃប្រសាទបញ្ជូនសញ្ញាពីរាងកាយទាំងមូលទៅខួរក្បាលនិងខួរឆ្អឹងខ្នងក៏ដូចជាសញ្ញាបញ្ជាពីទីនោះត្រឡប់មកវិញ។ ឧទាហរណ៍ដើម្បីឈានដល់ចំណុចកណ្តាលឧទាហរណ៍ពីម្រាមជើងការរុញច្រានសរសៃប្រសាទត្រូវតែមានដំណើរវែងឆ្ងាយ។
នៅតាមផ្លូវនេះសរសៃប្រសាទទទួលបានសារធាតុចិញ្ចឹមនិងអុកស៊ីសែនពីសរសៃឈាមតូចបំផុតដែលគេហៅថា capillaries ។ ការកើនឡើងជាតិស្ករនៅក្នុងទឹកនោមផ្អែមអាចធ្វើឱ្យខូចដល់សរសៃឈាមតូចៗហើយឈាមនឹងឈប់ហូរកាត់វា។
ជំងឺសរសៃប្រសាទទឹកនោមផ្អែមមិនកើតឡើងភ្លាមៗនោះទេព្រោះចំនួនសរសៃប្រសាទក្នុងខ្លួនគឺហួសកំរិត។ នេះគឺជាប្រភេទនៃការធានារ៉ាប់រងដែលមាននៅក្នុងខ្លួនយើងដោយធម្មជាតិ។ ទោះជាយ៉ាងណាក៏ដោយនៅពេលដែលភាគរយជាក់លាក់នៃសរសៃប្រសាទត្រូវបានខូចខាតរោគសញ្ញានៃជំងឺសរសៃប្រសាទត្រូវបានបង្ហាញ។
សរសៃប្រសាទកាន់តែយូរវាទំនងជាបញ្ហាដែលនឹងកើតឡើងដោយសារតែជាតិស្ករក្នុងឈាមខ្ពស់។ ដូច្នេះវាមិនមែនជារឿងគួរឱ្យភ្ញាក់ផ្អើលទេដែលជំងឺទឹកនោមផ្អែមជម្ងឺទឹកនោមផ្អែមច្រើនតែបណ្តាលឱ្យមានបញ្ហាជាមួយនឹងភាពប្រែប្រួលនៅក្នុងជើងម្រាមដៃនិងការមិនអត់ធ្មត់ចំពោះបុរស។
ការបាត់បង់អារម្មណ៍ភ័យនៅក្នុងជើងគឺមានគ្រោះថ្នាក់បំផុត។ ប្រសិនបើអ្នកជំងឺទឹកនោមផ្អែមឈប់មានអារម្មណ៍ថាមានកំដៅនិងត្រជាក់សម្ពាធនិងឈឺចាប់ជាមួយនឹងស្បែកជើងរបស់គាត់នោះហានិភ័យនៃការរងរបួសជើងនឹងកើនឡើងរាប់រយដងហើយអ្នកជំងឺនឹងមិនយកចិត្តទុកដាក់លើវាឱ្យបានទាន់ពេលវេលា។
ដូច្នេះអ្នកជំងឺទឹកនោមផ្អែមច្រើនតែត្រូវកាត់អវយវៈក្រោម។ ដើម្បីចៀសវាងបញ្ហានេះត្រូវរៀននិងអនុវត្តតាមច្បាប់សម្រាប់ការថែរក្សាជើងទឹកនោមផ្អែម។ ចំពោះអ្នកជំងឺខ្លះជំងឺទឹកនោមផ្អែមជំងឺសរសៃប្រសាទមិនបណ្តាលឱ្យបាត់បង់ភាពរំជើបរំជួលខាងសរសៃប្រសាទនោះទេប៉ុន្តែផ្ទុយទៅវិញឈឺចុកចាប់រមួលក្រពើនិងក្រហាយនៅក្នុងជើង។
ជំងឺទឹកនោមផ្អែមជំងឺទឹកនោមផ្អែមគឺជាផលវិបាកនៃជំងឺទឹកនោមផ្អែមនៅក្នុងតម្រងនោម។ ដូចដែលអ្នកបានដឹងហើយតម្រងនោមច្រោះកាកសំណល់ចេញពីឈាមហើយបន្ទាប់មកយកវាចេញដោយទឹកនោម។ តម្រងនោមនីមួយៗមានកោសិកាពិសេសប្រហែលមួយលានដែលជាតម្រងឈាម។
ឈាមហូរឆ្លងកាត់ពួកគេក្រោមសម្ពាធ។ ធាតុត្រងរបស់តំរងនោមត្រូវបានគេហៅថា glomeruli ។ ចំពោះអ្នកជំងឺទឹកនោមផ្អែមជំងឺទឹកនោមផ្អែមតំរងនោមត្រូវបានខូចខាតដោយសារតែការកើនឡើងមាតិកាគ្លុយកូសនៅក្នុងឈាមដែលហូរឆ្លងកាត់ពួកគេ។
ទីមួយការលេចធ្លាយម៉ូលេគុលប្រូតេអ៊ីននៃអង្កត់ផ្ចិតតូចបំផុត។ ទឹកនោមផ្អែមកាន់តែធ្វើឱ្យខូចតម្រងនោមមានអង្កត់ផ្ចិតធំនៃម៉ូលេគុលប្រូតេអ៊ីនអាចត្រូវបានរកឃើញនៅក្នុងទឹកនោម។ នៅដំណាក់កាលបន្ទាប់មិនត្រឹមតែកើនឡើងជាតិស្ករក្នុងឈាមប៉ុណ្ណោះទេថែមទាំងសម្ពាធឈាមទៀតផងព្រោះតម្រងនោមមិនអាចទប់ទល់នឹងការដកបរិមាណសារធាតុរាវចេញពីរាងកាយបានគ្រប់គ្រាន់នោះទេ។
ប្រសិនបើអ្នកមិនលេបថ្នាំដែលបន្ថយសម្ពាធឈាមទេបន្ទាប់មកជំងឺលើសឈាមបង្កើនល្បឿនបំផ្លាញតម្រងនោម។ មានរង្វង់កាចសាហាវ៖ សម្ពាធឈាមកាន់តែខ្លាំងតម្រងនោមឆាប់ខូចហើយតម្រងនោមខូចកាន់តែច្រើនសម្ពាធឈាមឡើងខ្ពស់ហើយវាកាន់តែធន់នឹងសកម្មភាពរបស់ថ្នាំ។
នៅពេលជំងឺទឹកនោមផ្អែមវិវត្តទៅជាជំងឺទឹកនោមផ្អែមរាងកាយត្រូវការប្រូតេអ៊ីនកាន់តែច្រើនឡើង ៗ ដែលត្រូវបានបញ្ចេញតាមទឹកនោម។ មានកង្វះប្រូតេអ៊ីននៅក្នុងខ្លួន, ជំងឺហើមពោះត្រូវបានគេសង្កេតឃើញចំពោះអ្នកជំងឺ។ នៅចុងបញ្ចប់ក្រលៀនឈប់ដំណើរការហើយ។
នៅទូទាំងពិភពលោកមនុស្សរាប់ម៉ឺននាក់ងាកទៅរកស្ថាប័នជំនាញដើម្បីជួយជារៀងរាល់ឆ្នាំព្រោះពួកគេមានជំងឺខ្សោយតំរងនោមដោយសារជំងឺទឹកនោមផ្អែម។ ភាគច្រើននៃ“ អតិថិជន” របស់គ្រូពេទ្យវះកាត់ដែលពាក់ព័ន្ធនឹងការប្តូរតំរងនោមក៏ដូចជាមជ្ឈមណ្ឌលលាងឈាមគឺជាអ្នកជម្ងឺទឹកនោមផ្អែម។

ការព្យាបាលជំងឺខ្សោយតំរងនោមគឺមានតម្លៃថ្លៃឈឺចាប់និងមិនអាចចូលមើលបានសម្រាប់មនុស្សគ្រប់គ្នា។ ផលវិបាកនៃជំងឺទឹកនោមផ្អែមនៅក្នុងតម្រងនោមកាត់បន្ថយអាយុជីវិតរបស់អ្នកជំងឺយ៉ាងខ្លាំងនិងធ្វើឱ្យចុះខ្សោយដល់គុណភាពរបស់វា។ នីតិវិធីនៃការលាងឈាមគឺមិនល្អខ្លាំងណាស់ដែលមនុស្ស ២០ ភាគរយដែលឆ្លងកាត់ពួកគេនៅទីបំផុតបដិសេធពួកគេដោយស្ម័គ្រចិត្តដោយហេតុនេះពួកគេធ្វើអត្តឃាត។
ជំងឺទឹកនោមផ្អែមនិងតម្រងនោម៖ អត្ថបទមានប្រយោជន៍
ប្រសិនបើជំងឺលើសឈាមបានវិវត្តហើយវាមិនអាចគ្រប់គ្រងបានដោយគ្មានថ្នាំ“ គីមី” នោះអ្នកចាំបាច់ត្រូវទៅជួបគ្រូពេទ្យដើម្បី ឲ្យ គាត់ចេញវេជ្ជបញ្ជាថ្នាំមួយប្រភេទដែលជាថ្នាំទប់ ACE ឬថ្នាំទប់ការកន្ត្រាក់ angiotensin-II ។
សូមអានបន្ថែមអំពីការព្យាបាលជម្ងឺលើសឈាមក្នុងទឹកនោមផ្អែម។ ថ្នាំពីក្រុមទាំងនេះមិនត្រឹមតែធ្វើឱ្យសម្ពាធឈាមថយចុះប៉ុណ្ណោះទេប៉ុន្តែវាក៏មានប្រសិទ្ធិភាពការពារនៅលើតម្រងនោមផងដែរ។ ពួកគេអនុញ្ញាតឱ្យអ្នកពន្យារពេលដំណាក់កាលចុងក្រោយនៃការខ្សោយតំរងនោមអស់រយៈពេលជាច្រើនឆ្នាំ។
ការផ្លាស់ប្តូររបៀបរស់នៅរបស់អ្នកជំងឺទឹកនោមផ្អែមប្រភេទ ១ និងប្រភេទ ២ មានប្រសិទ្ធភាពជាងថ្នាំព្រោះវាលុបបំបាត់មូលហេតុនៃការខូចតំរងនោមហើយមិនត្រឹមតែធ្វើឱ្យរោគសញ្ញាខ្សោយប៉ុណ្ណោះទេ។ ប្រសិនបើអ្នកដាក់វិន័យកម្មវិធីព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទ ១ ឬកម្មវិធីព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទ ២ និងរក្សាកម្រិតជាតិស្ករក្នុងឈាមឱ្យមានស្ថេរភាពពេលនោះជំងឺទឹកនោមផ្អែមជំងឺទឹកនោមផ្អែមនឹងមិនគំរាមកំហែងអ្នកក៏ដូចជាផលវិបាកផ្សេងទៀត។
ជំងឺសរសៃឈាមបេះដូងនិងជំងឺដាច់សរសៃឈាមខួរក្បាល
ជំងឺដាច់សរសៃឈាមខួរក្បាលគឺជាជំងឺធ្ងន់ធ្ងរមួយនៅក្នុងខ្លួនវា។ ជាធម្មតាប្រសិនបើអ្នកជ្រើសរើសវិធីព្យាបាលខុសលទ្ធផលដែលអាចបណ្តាលឱ្យស្លាប់គឺអាចទៅរួច។ នោះហើយជាមូលហេតុដែលវាមានសារៈសំខាន់ណាស់ក្នុងការដោះស្រាយបញ្ហានេះដោយការទទួលខុសត្រូវទាំងអស់។
ប្រសិនបើអ្នកព្យាបាលជំងឺឱ្យបានត្រឹមត្រូវបន្ទាប់មកអ្នកអាចត្រលប់ទៅរកជីវិតធម្មតាវិញបន្ទាប់ពីពេលខ្លះ។
លើសពីនេះទៅទៀតប្រសិនបើជំងឺទឹកនោមផ្អែមធ្វើឱ្យស្មុគស្មាញដល់ដំណើរការនៃជំងឺដាច់សរសៃឈាមខួរក្បាលបន្ទាប់មកជំងឺបែបនេះតម្រូវឱ្យមានវិធីសាស្រ្តរួមបញ្ចូលកាន់តែធ្ងន់ធ្ងរ។ ជួនកាលជំងឺទឹកនោមផ្អែមអាចវិវត្តជាផលវិបាក។ ក្នុងករណីណាក៏ដោយការព្យាបាលបែបនេះនឹងមានភាពបារម្ភផ្ទាល់ខ្លួន។
ជំងឺដាច់សរសៃឈាមខួរក្បាលនិងជំងឺទឹកនោមផ្អែម - រោគសាស្ត្រទាំងនេះមានគ្រោះថ្នាក់ខ្លាំងណាស់សម្រាប់ជីវិតមនុស្ស។ ប្រសិនបើវាកើតឡើងជាមួយគ្នាបន្ទាប់មកផលវិបាកអាចជាការគួរឱ្យស្អប់ខ្ពើមទាល់តែសោះប្រសិនបើអ្នកមិនចាប់ផ្តើមព្យាបាលឱ្យបានទាន់ពេលវេលា។
យោងតាមស្ថិតិ, ជំងឺដាច់សរសៃឈាមខួរក្បាលក្នុងចំនោមអ្នកជំងឺទឹកនោមផ្អែមគឺមានចំនួនប្រហែលជា ៤-៥ ដងច្រើនជាងអ្នកដទៃទៀត (ប្រសិនបើយើងវិភាគលើក្រុម, ក្រុមអាយុដូចគ្នាដែលមានកត្តាកំណត់និងកត្តាហានិភ័យស្រដៀងគ្នា) ។
វាក៏គួរឱ្យកត់សម្គាល់ផងដែរថាមានតែមនុស្ស 60% ប៉ុណ្ណោះដែលអាចទទួលបានជោគជ័យ។ ប្រសិនបើក្នុងចំណោមមនុស្សដែលមិនទទួលរងពីជំងឺទឹកនោមផ្អែមអត្រាមរណភាពមានត្រឹមតែ 15% បន្ទាប់មកក្នុងករណីនេះអត្រាមរណភាពឈានដល់ 40% ។
ស្ទើរតែជានិច្ចកាល (៩០% នៃករណី), ជំងឺដាច់សរសៃឈាមខួរក្បាល ischemic មានការរីកចម្រើនមិនមែនជាជំងឺដាច់សរសៃឈាមខួរក្បាលទេ (ប្រភេទដែលមានរាងដូចបេះដូង) ។ ជារឿយៗជំងឺដាច់សរសៃឈាមខួរក្បាលកើតឡើងនៅពេលថ្ងៃនៅពេលកម្រិតជាតិគ្លុយកូសក្នុងឈាមឡើងខ្ពស់តាមដែលអាចធ្វើទៅបាន។
នោះគឺប្រសិនបើយើងវិភាគទំនាក់ទំនងមូលហេតុយើងអាចសន្និដ្ឋានបាន: ភាគច្រើនវាជាជំងឺដាច់សរសៃឈាមខួរក្បាលដែលវិវឌ្ឍន៍ប្រឆាំងនឹងផ្ទៃខាងក្រោយនៃជំងឺទឹកនោមផ្អែមហើយមិនមែនផ្ទុយមកវិញទេ។
លក្ខណៈសំខាន់ៗនៃដំណើរនៃជំងឺដាច់សរសៃឈាមខួរក្បាលក្នុងជំងឺទឹកនោមផ្អែមរួមមាន៖
- សញ្ញាដំបូងអាចត្រូវបានធ្វើឱ្យព្រិលរោគសញ្ញាកើនឡើងយ៉ាងច្បាស់
- ជំងឺដាច់សរសៃឈាមខួរក្បាលកើតឡើងជាញឹកញាប់ប្រឆាំងនឹងផ្ទៃខាងក្រោយនៃសម្ពាធឈាមកើនឡើងជាលំដាប់។ ដោយសារតែបញ្ហានេះជញ្ជាំងសរសៃឈាមប្រែជាស្តើងដែលអាចនាំឱ្យមានការដាច់រហែកឬការផ្លាស់ប្តូរសរសៃប្រសាទ។
- ការចុះខ្សោយនៃការយល់ដឹងគឺជាផ្នែកមួយនៃផលវិបាកទូទៅបំផុតនៃរោគសាស្ត្រ
- hyperglycemia កំពុងកើនឡើងយ៉ាងឆាប់រហ័សជាញឹកញាប់អាចបណ្តាលឱ្យសន្លប់ទឹកនោមផ្អែម,
- foci នៃ infarction ខួរក្បាលគឺធំជាងមនុស្សដែលមិនមានជំងឺទឹកនោមផ្អែម,
- ជាញឹកញាប់រួមជាមួយនឹងជំងឺដាច់សរសៃឈាមខួរក្បាល, ជំងឺខ្សោយបេះដូងកំពុងកើនឡើងយ៉ាងឆាប់រហ័សដែលអាចនាំឱ្យមានការវិវត្តនៃជំងឺ myocardial infarction យ៉ាងងាយស្រួល។

ជួនកាលជំងឺទឹកនោមផ្អែមក៏អាចវិវត្តទៅជាជំងឺដាច់សរសៃឈាមខួរក្បាលដែរប៉ុន្តែជាញឹកញាប់ជំងឺដាច់សរសៃឈាមខួរក្បាលគឺជាផលវិបាកនៃជំងឺទឹកនោមផ្អែម។ មូលហេតុគឺថាវាមានជំងឺទឹកនោមផ្អែមដែលឈាមមិនអាចចរាចរបានត្រឹមត្រូវតាមរយៈនាវា។ ជាលទ្ធផលជំងឺដាច់សរសៃឈាមខួរក្បាលឬជំងឺសរសៃប្រសាទអាចកើតឡើងដោយសារតែការកកស្ទះ។
ក្នុងករណីនេះការបង្ការមានសារៈសំខាន់ណាស់។ ដូចដែលអ្នកបានដឹងហើយថាជំងឺណាមួយងាយស្រួលជាងក្នុងការការពារជាងបន្ទាប់មកកម្ចាត់វា។
នៅក្នុងទឹកនោមផ្អែមវាមានសារៈសំខាន់ខ្លាំងណាស់ក្នុងការគ្រប់គ្រងកម្រិតជាតិស្ករតាមដានរបបអាហាររបស់អ្នកធ្វើតាមការណែនាំទាំងអស់របស់វេជ្ជបណ្ឌិតដើម្បីកុំអោយស្មុគស្មាញដល់រូបភាពគ្លីនិកនិងជៀសវាងផលវិបាកអវិជ្ជមានធ្ងន់ធ្ងរជាច្រើន។
ជំងឺដាច់សរសៃឈាមខួរក្បាលមិនមែនជាការកាត់ទោសទេ។ ជាមួយនឹងការព្យាបាលត្រឹមត្រូវអ្នកជំងឺនឹងអាចវិលត្រឡប់ទៅរកជីវិតធម្មតាវិញឆាប់ៗនេះ។ ប៉ុន្តែប្រសិនបើអ្នកមិនអើពើនឹងវេជ្ជបញ្ជារបស់វេជ្ជបណ្ឌិតនោះភាពពិការនិងការចូលនិវត្តន៍គឺជាអ្វីដែលកំពុងរង់ចាំមនុស្សម្នាក់។
អ្នកជំងឺទឹកនោមផ្អែមដឹងថាតើអាហារូបត្ថម្ភមានសារៈសំខាន់យ៉ាងណាចំពោះជំងឺនេះ។ ប្រសិនបើការធ្វើរោគវិនិច្ឆ័យនៃជំងឺទឹកនោមផ្អែមត្រូវបានបង្កើតឡើងបន្ទាប់មកការព្យាករណ៍ថាតើមនុស្សប៉ុន្មាននាក់អាចរស់នៅបានហើយតើផលប៉ះពាល់អ្វីខ្លះដែលនឹងជះឥទ្ធិពលដល់គុណភាពនៃជីវិតអាស្រ័យលើថាតើរបបអាហារត្រូវបានអនុវត្តយ៉ាងដូចម្តេច។
អាហាររូបត្ថម្ភរបស់អ្នកជំងឺប្រសិនបើគាត់វិវត្តទៅជាជំងឺដាច់សរសៃឈាមខួរក្បាលនិងជំងឺទឹកនោមផ្អែមគួរតែអនុវត្តភារកិច្ចដូចខាងក្រោម:
- ធ្វើឱ្យស្ករមានសភាពធម្មតាការពារការឡើងកំរិតរបស់វាខណៈពេលដែលវាចាំបាច់ក្នុងការរក្សាកម្រិតកូឡេស្តេរ៉ុលក្នុងឈាមអោយនៅដដែល។
- ការពារការបង្កើតបន្ទះ atherosclerotic នៅលើជញ្ជាំងសរសៃឈាម
- រារាំងការកើនឡើងនៃការកកឈាម។
ផលិតផលមួយចំនួនដែលមានគ្រោះថ្នាក់ដល់សុខភាពរបស់អ្នកជំងឺដែលមានរោគសាស្ត្រនេះដំបូងត្រូវបានចាត់ថ្នាក់ថាជាជំងឺទឹកនោមផ្អែម។ ប៉ុន្តែបញ្ជីនឹងត្រូវបានពង្រីកដោយមានឈ្មោះបន្ថែមដើម្បីជៀសវាងជំងឺដាច់សរសៃឈាមខួរក្បាលឬធ្វើឱ្យស្ថានភាពអ្នកជំងឺមានស្ថេរភាពបន្ទាប់ពីដាច់សរសៃឈាមខួរក្បាល។
ជាធម្មតាអ្នកជំងឺបែបនេះត្រូវបានចេញវេជ្ជបញ្ជារបបអាហារលេខ 10 - វាត្រូវបានបម្រុងទុកសម្រាប់អ្នកដែលមានជំងឺសរសៃឈាមបេះដូង។ ច្បាប់ដូចគ្នានឹងត្រូវអនុវត្តសម្រាប់អ្នកជំងឺដែលមានជំងឺដាច់សរសៃឈាមខួរក្បាល។ ប៉ុន្តែនៅពេលដំណាលគ្នាប្រសិនបើរូបភាពគ្លីនិកត្រូវបានដាក់បន្ទុកបន្ថែមដោយជំងឺទឹកនោមផ្អែមនោះវានឹងចាំបាច់ក្នុងការកំណត់ការទទួលទានក្រុមអាហារមួយចំនួនបន្ថែមទៀត។
លើសពីនេះទៀតបញ្ជីទូទៅនៃច្បាប់លក្ខណៈនៃរបបអាហាររបស់អ្នកជំងឺដែលមានរោគវិនិច្ឆ័យបែបនេះគួរតែត្រូវបានគូសបញ្ជាក់:
- អ្នកត្រូវញ៉ាំក្នុងចំណែកតូចៗ ៦-៧ ដងក្នុងមួយថ្ងៃ
- វាជាការល្អបំផុតក្នុងការប្រើផលិតផលណាមួយក្នុងទំរង់សុទ្ធលាងដោយបរិមាណរាវគ្រប់គ្រាន់ដើម្បីកុំបង្កើតបន្ទុកបន្ថែមលើក្រពះ។
- អ្នកមិនអាច
- ផលិតផលណាមួយគួរតែត្រូវបានប្រើប្រាស់ជាទម្រង់ស្ងោរចំហុយឬចំហុយទទួលទានចៀនជក់បារីនិងមានរសជាតិប្រៃផងដែរ។
- វាជាការល្អបំផុតក្នុងការផ្តល់នូវចំណង់ចំណូលចិត្តចំពោះផលិតផលធម្មជាតិជាមួយនឹងមាតិកាអប្បបរមានៃសារធាតុដែលបង្កគ្រោះថ្នាក់ដើម្បីកាត់បន្ថយផលប៉ះពាល់អវិជ្ជមានដល់រាងកាយ។
វាជាទម្លាប់ក្នុងការដាក់ចេញនូវបញ្ជីផលិតផលអាហារជាក់លាក់ដែលគួរតែបង្កើតជាមូលដ្ឋាននៃរបបអាហាររបស់អ្នកជំងឺដែលមានរោគសាស្ត្រស្រដៀងគ្នាក៏ដូចជាអាហារហាមឃាត់។ ការប្រតិបត្តិនៃច្បាប់ទាំងនេះនឹងកំណត់ការព្យាករណ៍និងគុណភាពបន្ថែមទៀតនៃជីវិតមនុស្ស។
ផលិតផលដែលបានណែនាំរួមមាន៖
- តែរុក្ខជាតិឱសថសមាសធាតុផ្សំនិងការតុបតែង។វាត្រូវបានគេណែនាំឱ្យផឹកទឹកផ្លែឈើផងដែរប៉ុន្តែកំណត់ការទទួលទានភេសជ្ជៈផ្លែទទឹមព្រោះវាអាចរួមចំណែកដល់ការបង្កើនការកកឈាម។
- ស៊ុបបន្លែស៊ុប mashed ។
- ផលិតផលទឹកដោះគោជូរ។ Kefir ឈីក្រុម Fulham មានប្រយោជន៍ណាស់ប៉ុន្តែវាជាការប្រសើរក្នុងការជ្រើសរើសអាហារដែលមានភាគរយខ្លាញ់តិច។
- បន្លែផ្លែឈើ។ វាគឺជាបន្លែដែលគួរតែបង្កើតជាមូលដ្ឋាននៃរបបអាហាររបស់អ្នកជំងឺបែបនេះ។ ប៉ុន្តែការទទួលទានចំណីសត្វនិងដំឡូងគួរតែត្រូវបានបង្រួមអប្បបរមា។ ជម្រើសដ៏ល្អមួយគឺបន្លែឬផ្លែឈើដែលធ្វើពីបន្លែ។ នៅដំណាក់កាលដំបូងនៃការជាសះស្បើយដំឡូងម៉ាសធម្មតាគឺសមស្របសម្រាប់កុមារដែលប្រើវាសម្រាប់ការបំបៅ។
- បបរ។ ល្អបំផុតប្រសិនបើពួកគេមានទឹកដោះគោ។ ស្រូវ, buckwheat, oat គឺល្អឥតខ្ចោះ។
ប្រសិនបើយើងនិយាយអំពីអាហារហាមឃាត់អ្នកនឹងត្រូវដកអ្នកដែលបង្កើនជាតិស្ករក្នុងឈាមក៏ដូចជាកូលេស្តេរ៉ុល។ ទាំងនេះរួមមានៈ
- សាច់ខ្លាញ់ (ពពែសាច់ជ្រូកសាច់ចៀម) ។ ពួកគេត្រូវការជំនួសដោយសាច់មាន់សាច់ទន្សាយទួរគី។ ត្រីក៏ដូចគ្នាដែរ - ត្រីខ្លាញ់ណាមួយត្រូវបានហាមឃាត់មិនឱ្យបរិភោគ។
- សួតថ្លើមនិងផលិតផលស្រដៀងគ្នាផ្សេងទៀត។
- សាច់ជក់បារីសាច់ក្រកសាច់កំប៉ុងនិងត្រី។
- ខ្លាញ់សត្វ (ប៊ឺ, ស៊ុត, ក្រែមជូរ) ។ វាចាំបាច់ក្នុងការជំនួសដោយប្រេងបន្លែ (អូលីវគឺល្អ) ។
- បង្អែមនំកុម្មង់។ បើទោះបីជានៅពេលនេះស្ករមានកម្រិតធម្មតាក៏ដោយក៏កាបូអ៊ីដ្រាតលឿនត្រូវបានគេធ្វើឱ្យខូចទ្រង់ទ្រាយសម្រាប់សរសៃឈាម។
ដើម្បីចៀសវាងការឡើងសម្ពាធឈាមអ្នកក៏នឹងត្រូវដកកាហ្វេតែកាហ្វេកាកាវនិងភេសជ្ជៈមានជាតិអាល់កុលផងដែរ។
ជាញឹកញាប់ផងដែរសម្រាប់អ្នកជំងឺដែលទើបតែចាប់ផ្តើមញ៉ាំដោយខ្លួនឯងបន្ទាប់ពីជំងឺដាច់សរសៃឈាមខួរក្បាលវាត្រូវបានគេណែនាំឱ្យប្រើល្បាយអាហារបំប៉នដែលត្រៀមរួចជាស្រេច។ ពួកវាត្រូវបានប្រើប្រសិនបើអ្នកជំងឺត្រូវបានចុកតាមបំពង់។
ផលវិបាក
ប្រសិនបើមនុស្សម្នាក់ក្នុងពេលដំណាលគ្នាទទួលរងពីជំងឺទឹកនោមផ្អែមនិងមានជំងឺដាច់សរសៃឈាមខួរក្បាលនោះផលវិបាកសម្រាប់គាត់ច្រើនតែធ្ងន់ធ្ងរជាងអ្វីដែលនៅសល់។ មូលហេតុដំបូងគឺថាជាធម្មតាចំពោះអ្នកជំងឺបែបនេះជំងឺដាច់សរសៃឈាមខួរក្បាលកើតឡើងក្នុងទម្រង់ធ្ងន់ធ្ងរជាងនេះ។
- ខ្វិន
- បាត់បង់ការនិយាយ
- បាត់បង់មុខងារសំខាន់ៗជាច្រើន (លេប, គ្រប់គ្រងទឹកនោម),
- ការចងចាំខ្សោយខ្សោយសកម្មភាពខួរក្បាល។
ជាមួយនឹងការព្យាបាលត្រឹមត្រូវមុខងារជីវិតត្រូវបានស្តារឡើងវិញបន្តិចម្តង ៗ ប៉ុន្តែចំពោះអ្នកជំងឺបែបនេះរយៈពេលនៃការស្តារនីតិសម្បទាជាញឹកញាប់មានរយៈពេលយូរជាងនេះ។ លើសពីនេះទៀត, ហានិភ័យនៃជំងឺដាច់សរសៃឈាមខួរក្បាលម្តងហើយម្តងទៀតឬការរំលោភបំពានលើសរសៃឈាមបេះដូងគឺអស្ចារ្យណាស់។
យោងតាមស្ថិតិអ្នកជំងឺជាច្រើនដែលមានជំងឺទឹកនោមផ្អែមបន្ទាប់ពីជំងឺដាច់សរសៃឈាមខួរក្បាលរស់នៅមិនលើសពី 5-7 ឆ្នាំ។ ក្នុងករណីនេះអ្នកជំងឺមួយភាគបីមិនអាចវិលត្រឡប់ទៅរកជីវិតធម្មតាវិញទេគ្រែដែលនៅសល់។
វាក៏មានបញ្ហាញឹកញាប់ជាមួយតម្រងនោមថ្លើមដែលកើតឡើងប្រឆាំងនឹងផ្ទៃខាងក្រោយនៃការទទួលទានថ្នាំកាន់តែច្រើន។
ប្រសិនបើមនុស្សម្នាក់ត្រូវបានគេធ្វើរោគវិនិច្ឆ័យថាមានជំងឺទឹកនោមផ្អែមប៉ុន្តែក្នុងពេលដំណាលគ្នាមានការរៀបចំឡើងវិញសម្រាប់ការវិវត្តនៃជំងឺដាច់សរសៃឈាមខួរក្បាលវេជ្ជបណ្ឌិតប្រាកដជាណែនាំឱ្យគាត់នូវវិធីបន្ថែមមួយចំនួនដើម្បីការពារស្ថានភាពមិនឱ្យកាន់តែធ្ងន់ធ្ងរ។
ដើម្បីធ្វើដូចនេះអ្នកនឹងត្រូវកែសម្រួលមិនត្រឹមតែរបបអាហាររបស់អ្នកប៉ុណ្ណោះទេប៉ុន្តែថែមទាំងរបៀបរស់នៅរបស់អ្នកទៀតផង។ បញ្ហានេះគួរតែត្រូវបានដោះស្រាយដោយការទទួលខុសត្រូវពេញលេញពីព្រោះវាមកពីបញ្ហានេះដែលគុណភាពជីវិតបន្ថែមទៀតនឹងពឹងផ្អែក។
អនុសាសន៍សំខាន់ៗគួរតែរួមមានៈ
- ធ្វើកីឡា។ មិនថាស្ថានភាពសុខភាពពិបាកយ៉ាងណាក៏នៅតែអាចជ្រើសរើសយកលំហាត់មួយឈុតដែលនឹងជួយឱ្យអ្នកមានរាងស្អាតដដែល។ ជម្រើសល្អ ៗ គឺការដើរហែលទឹក។ របៀបរស់នៅមិនសូវស្រួលក្នុងករណីនេះត្រូវបានធ្វើឱ្យមានលក្ខណៈខុសៗគ្នា។
- ការគ្រប់គ្រងទំងន់រាងកាយ។ លើសទម្ងន់គឺជាកត្តាមួយក្នុងចំណោមកត្តាធ្ងន់ធ្ងរបំផុតដែលបង្កឱ្យមានជំងឺដាច់សរសៃឈាមខួរក្បាល។ នោះហើយជាមូលហេតុដែលអ្នកគួរតែតាមដានទំងន់របស់អ្នកប្រសិនបើមានលើសអ្នកត្រូវនាំវាមកធម្មតាវិញឱ្យបានឆាប់តាមដែលអាចធ្វើទៅបាន។
- ការបដិសេធទម្លាប់អាក្រក់។ ការជក់បារីនិងការប្រើគ្រឿងស្រវឹងត្រូវហាមឃាត់។ វាមានសារៈសំខាន់ជាពិសេសក្នុងការបោះបង់ចោលការទទួលទានស្រាក្រហមព្រោះវាបង្កើនការកកឈាម។
- ការត្រួតពិនិត្យជាតិស្ករក្នុងឈាមជាប្រចាំ។
- របៀបរស់នៅ។ ចំនួនពេលវេលាគ្រប់គ្រាន់ដែលអ្នកត្រូវការគេងត្រូវប្រកាន់ខ្ជាប់នូវរបបដែលនៅសល់។ ដូចគ្នានេះផងដែរភាពតានតឹងការងារហួសប្រមាណការហាត់ប្រាណហួសប្រមាណគួរតែត្រូវជៀសវាងឱ្យបានច្រើនតាមដែលអាចធ្វើទៅបាន។
- របបអាហារ របបអាហារគួរតែត្រូវបានយល់ព្រមយ៉ាងតឹងរ៉ឹងជាមួយវេជ្ជបណ្ឌិត។ មូលហេតុគឺថាវាជារបបអាហារដែលជារឿយៗជាកត្តាសម្រេចចិត្តក្នុងបញ្ហានេះ។ ជាមួយនឹងអាហាររូបត្ថម្ភមិនត្រឹមត្រូវហានិភ័យនៃការវិវត្តទៅជាជំងឺដាច់សរសៃឈាមខួរក្បាលកើនឡើងយ៉ាងខ្លាំង។
- ថាំពទ្យ ជារៀងរាល់ថ្ងៃអ្នកត្រូវការផឹកអាស្ពៀរីន - វាការពារការកើនឡើងនៃ viscosity នៃឈាម។ វាក៏ចាំបាច់ផងដែរដើម្បីអនុវត្តតាមអនុសាសន៍ទាំងអស់របស់វេជ្ជបណ្ឌិតដែលចូលរួម។ ប្រសិនបើមានរោគសញ្ញាដំបូងនៃជំងឺលើសឈាមរួចហើយនោះវាចាំបាច់ត្រូវប្រើថ្នាំជាប្រចាំដើម្បីធ្វើឱ្យសម្ពាធឈាមមានលក្ខណៈធម្មតា។
ផលវិបាកនៃជំងឺទឹកនោមផ្អែមរ៉ាំរ៉ៃ
ភាពស្មុគស្មាញរ៉ាំរ៉ៃនៃជំងឺទឹកនោមផ្អែមកើតឡើងនៅពេលដែលជំងឺមួយត្រូវបានព្យាបាលមិនត្រឹមត្រូវឬមិនត្រឹមត្រូវប៉ុន្តែនៅតែមិនល្អសម្រាប់ ketoacidosis ឬសន្លប់ hyperglycemic កើតឡើង។ ហេតុអ្វីបានជាផលវិបាកនៃជំងឺទឹកនោមផ្អែមរ៉ាំរ៉ៃមានគ្រោះថ្នាក់?
ដោយសារតែពួកគេវិវត្តសម្រាប់ពេលបច្ចុប្បន្នដោយគ្មានរោគសញ្ញាហើយមិនបង្កឱ្យមានការឈឺចាប់។ ក្នុងករណីដែលគ្មានរោគសញ្ញាមិនល្អអ្នកជំងឺទឹកនោមផ្អែមមិនមានការលើកទឹកចិត្តក្នុងការព្យាបាលដោយប្រុងប្រយ័ត្នទេ។ រោគសញ្ញានៃបញ្ហាទឹកនោមផ្អែមដែលមានក្រលៀនជើងនិងភ្នែកជាធម្មតាកើតឡើងនៅពេលវាយឺតពេលហើយមនុស្សនោះត្រូវស្លាប់ហើយល្អបំផុតនឹងនៅតែពិការ។ ផលវិបាករ៉ាំរ៉ៃនៃជំងឺទឹកនោមផ្អែមគឺជាអ្វីដែលអ្នកត្រូវខ្លាចបំផុត។

ផលវិបាកនៃជំងឺទឹកនោមផ្អែមនៅក្នុងតម្រងនោមត្រូវបានគេហៅថា“ ជំងឺទឹកនោមផ្អែមទឹកនោមផ្អែម” ។ បញ្ហាភ្នែក - ជំងឺទឹកនោមផ្អែម។ ពួកវាកើតឡើងដោយសារតែការកើនឡើងជាតិគ្លុយកូសធ្វើឱ្យខូចខាតដល់សរសៃឈាមតូចនិងធំ។
លំហូរឈាមទៅកាន់សរីរាង្គនិងកោសិកាត្រូវបានរំខានដោយសារតែពួកគេស្រេកឃ្លាននិងថប់ដង្ហើម។ ការបំផ្លាញប្រព័ន្ធសរសៃប្រសាទក៏ជារឿងធម្មតាដែរ - ជំងឺទឹកនោមផ្អែមជំងឺសរសៃប្រសាទដែលបណ្តាលឱ្យមានរោគសញ្ញាជាច្រើន។
ជំងឺទឹកនោមផ្អែមជំងឺទឹកនោមផ្អែមគឺជាមូលហេតុចម្បងនៃការខ្សោយតំរងនោមធ្ងន់ធ្ងរ។ អ្នកជំងឺទឹកនោមផ្អែមភាគច្រើនជា“ អតិថិជន” នៃមជ្ឈមណ្ឌលលាងឈាមក៏ដូចជាគ្រូពេទ្យដែលធ្វើការវះកាត់ប្តូរក្រលៀន។ ជំងឺទឹកនោមផ្អែមគឺជាបុព្វហេតុចម្បងនៃភាពពិការភ្នែកចំពោះមនុស្សពេញវ័យដែលមានអាយុធ្វើការទូទាំងពិភពលោក។
ជំងឺសរសៃប្រសាទត្រូវបានរកឃើញក្នុងចំណោមអ្នកជំងឺម្នាក់ក្នុងចំណោម ៣ នាក់នៅពេលធ្វើរោគវិនិច្ឆ័យជំងឺទឹកនោមផ្អែមហើយក្រោយមកទៀតក្នុងចំណោមអ្នកជំងឺ ៧ នាក់ក្នុងចំណោម ១០ នាក់។ បញ្ហាទូទៅបំផុតដែលវាបណ្តាលឱ្យបាត់បង់ការចាប់អារម្មណ៍នៅក្នុងជើង។ ដោយសារតែបញ្ហានេះអ្នកជំងឺទឹកនោមផ្អែមមានហានិភ័យខ្ពស់នៃការរងរបួសជើងទំនើងនិងការដាច់នៃចុងទាបបំផុត។
ជំងឺទឹកនោមផ្អែមប្រភេទ ១ និងប្រភេទទី ២ ប្រសិនបើត្រូវបានគ្រប់គ្រងមិនបានល្អមានឥទ្ធិពលអវិជ្ជមានស្មុគស្មាញដល់ជីវិតស្និទ្ធស្នាល។ ផលវិបាកនៃជំងឺទឹកនោមផ្អែមកាត់បន្ថយចំណង់ផ្លូវភេទធ្វើឱ្យឱកាសខ្សោយនិងកាត់បន្ថយអារម្មណ៍ពេញចិត្ត។
ភាគច្រើនបុរសមានការព្រួយបារម្ភអំពីរឿងទាំងអស់នេះហើយភាគច្រើនព័ត៌មានខាងក្រោមនេះត្រូវបានបម្រុងទុកសម្រាប់ពួកគេ។ ទោះយ៉ាងណាក៏ដោយមានភ័ស្តុតាងដែលបញ្ជាក់ថាស្ត្រីដែលមានជំងឺទឹកនោមផ្អែមទទួលរងនូវភាពមិនប្រក្រតីដោយសារតែការចុះខ្សោយនៃសរសៃប្រសាទ។
យើងពិភាក្សាអំពីផលប៉ះពាល់នៃផលវិបាកជំងឺទឹកនោមផ្អែមលើជីវិតផ្លូវភេទរបស់បុរសនិងវិធីកាត់បន្ថយបញ្ហា។ ការឡើងរឹងរបស់លិង្គបុរសគឺជាដំណើរការស្មុគស្មាញហើយដូច្នេះវាងាយនឹងខូច។ ដើម្បីឱ្យអ្វីៗដំណើរការបានល្អលក្ខខណ្ឌដូចខាងក្រោមត្រូវតែបំពេញក្នុងពេលដំណាលគ្នា:
- កំហាប់ធម្មតានៃតេស្តូស្តេរ៉ូននៅក្នុងឈាម
- កប៉ាល់ដែលបំពេញលិង្គដោយឈាមគឺស្អាតដោយមិនមានបន្ទះអាបស្តូត។
- សរសៃប្រសាទដែលចូលក្នុងប្រព័ន្ធសរសៃប្រសាទស្វយ័តនិងគ្រប់គ្រងមុខងាររបស់លិង្គឡើងរឹងធម្មតា
- ដំណើរការសរសៃប្រសាទដែលផ្តល់នូវអារម្មណ៍នៃការពេញចិត្តខាងផ្លូវភេទមិនត្រូវបានរំខានទេ។
ជំងឺសរសៃប្រសាទទឹកនោមផ្អែមគឺជាការខូចខាតសរសៃប្រសាទដោយសារជាតិស្ករក្នុងឈាមខ្ពស់។ វាអាចមានពីរប្រភេទ។ ប្រភេទទីមួយគឺការរំខាននៃប្រព័ន្ធសរសៃប្រសាទដែលមានក្លិនក្រអូបដែលបម្រើចលនារំញោចនិងអារម្មណ៍។
ប្រភេទទីពីរគឺការខូចខាតសរសៃប្រសាទដែលចូលទៅក្នុងប្រព័ន្ធសរសៃប្រសាទស្វយ័ត។ប្រព័ន្ធនេះគ្រប់គ្រងដំណើរការសន្លប់ដែលសំខាន់បំផុតនៅក្នុងរាងកាយ: ចង្វាក់បេះដូងដង្ហើមដកដង្ហើមចលនាអាហារឆ្លងកាត់ពោះវៀននិងអ្នកដទៃជាច្រើន។
ប្រព័ន្ធសរសៃប្រសាទស្វយ័តគ្រប់គ្រងការឡើងរឹងរបស់លិង្គហើយប្រព័ន្ធ somatic គ្រប់គ្រងអារម្មណ៍នៃអារម្មណ៍រីករាយ។ ផ្លូវសរសៃប្រសាទដែលទៅដល់តំបន់ប្រដាប់បន្តពូជមានប្រវែងវែងណាស់។ ហើយនៅពេលដែលពួកគេកាន់តែយូរហានិភ័យនៃការខូចខាតរបស់ពួកគេខ្ពស់ចំពោះជំងឺទឹកនោមផ្អែមដោយសារតែជាតិស្ករក្នុងឈាមខ្ពស់។
ប្រសិនបើលំហូរឈាមនៅក្នុងសរសៃឈាមត្រូវបានចុះខ្សោយបន្ទាប់មកល្អបំផុតការឡើងរឹងរបស់លិង្គនឹងខ្សោយឬសូម្បីតែគ្មានអ្វីអាចដំណើរការបាន។ យើងបានពិភាក្សាខាងលើថាតើជំងឺទឹកនោមផ្អែមធ្វើឱ្យខូចខាតដល់សរសៃឈាមនិងថាតើវាមានគ្រោះថ្នាក់យ៉ាងណា។ Atherosclerosis ជាធម្មតាធ្វើឱ្យខូចខាតដល់សរសៃឈាមដែលបំពេញលិង្គដោយឈាមមុនជាងសរសៃឈាមដែលចិញ្ចឹមបេះដូងនិងខួរក្បាល។
ដូច្នេះការថយចុះនៃសក្តានុពលមានន័យថាហានិភ័យនៃការគាំងបេះដូងនិងជំងឺដាច់សរសៃឈាមខួរក្បាលត្រូវបានកើនឡើង។ ធ្វើបែបនេះឱ្យបានម៉ត់ចត់តាមដែលអាចធ្វើទៅបាន។ ខិតខំប្រឹងប្រែងដើម្បីទប់ស្កាត់ការក្រិនសរសៃឈាម (វិធីធ្វើនេះ) ។ ប្រសិនបើបន្ទាប់ពីគាំងបេះដូងនិងដាច់សរសៃឈាមខួរក្បាលអ្នកត្រូវប្តូរទៅពិការភាពបន្ទាប់មកបញ្ហាជាមួយនឹងសក្តានុពលនឹងហាក់ដូចជាអ្នកមិនសមហេតុសមផល។
តេស្តូស្តេរ៉ូនគឺជាអរម៉ូនភេទបុរស។ ដើម្បីឱ្យបុរសមានទំនាក់ទំនងផ្លូវភេទនិងរីករាយជាមួយវាត្រូវតែមានកំរិតអរម៉ូនតេស្តូស្តេរ៉ូនក្នុងឈាម។ កម្រិតនេះថយចុះបន្តិចម្តង ៗ ទៅតាមអាយុ។
កង្វះតេស្តូស្តេរ៉ូនក្នុងឈាមច្រើនតែកើតមានចំពោះបុរសវ័យកណ្តាលនិងចាស់និងជាពិសេសចំពោះអ្នកជំងឺទឹកនោមផ្អែម។ ថ្មីៗនេះគេដឹងថាកង្វះអ័រម៉ូនតេស្តូស្តេរ៉ូននៅក្នុងឈាមធ្វើឱ្យគ្រោះថ្នាក់ដល់ជំងឺទឹកនោមផ្អែមព្រោះវាកាត់បន្ថយភាពប្រែប្រួលនៃកោសិកាទៅអាំងស៊ុយលីន។
មានរង្វង់កាចសាហាវ៖ ជំងឺទឹកនោមផ្អែមជួយកាត់បន្ថយការប្រមូលផ្តុំតេស្តូស្តេរ៉ូនក្នុងឈាមហើយអ័រម៉ូនតេស្តូស្តេរ៉ូនតិចធ្វើឱ្យទឹកនោមផ្អែមពិបាក។ នៅទីបញ្ចប់ផ្ទៃខាងក្រោយអ័រម៉ូននៅក្នុងឈាមរបស់បុរសមានការរំខានយ៉ាងខ្លាំង។
ដូច្នេះជំងឺទឹកនោមផ្អែមប៉ះពាល់ដល់មុខងារផ្លូវភេទរបស់បុរសក្នុងទិសដៅបីក្នុងពេលដំណាលគ្នា៖
- ជំរុញឱ្យស្ទះនៃនាវាជាមួយនឹងបន្ទះ atherosclerotic,
- បង្កើតបញ្ហាជាមួយនឹងតេស្តូស្តេរ៉ូននៅក្នុងឈាម
- រំខានដល់ដំណើរការសរសៃប្រសាទ។
ដូច្នេះវាមិនគួរឱ្យភ្ញាក់ផ្អើលទេដែលបុរសដែលមានជំងឺទឹកនោមផ្អែមច្រើនតែជួបប្រទះការបរាជ័យក្នុងជីវិតផ្ទាល់ខ្លួន។ ជាងពាក់កណ្តាលនៃបុរសដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ២ រយៈពេល ៥ ឆ្នាំឬច្រើនជាងនេះត្អូញត្អែរពីបញ្ហាសក្តានុពល។ អ្នកផ្សេងទៀតជួបប្រទះបញ្ហាដូចគ្នាប៉ុន្តែមិនត្រូវបានទទួលស្គាល់ដោយវេជ្ជបណ្ឌិតទេ។
ចំណែកឯការព្យាបាលវិញដំណឹងល្អនិងអាក្រក់។ ដំណឹងល្អគឺប្រសិនបើអ្នកឧស្សាហ៍តាមដានកម្មវិធីព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទ ១ ឬកម្មវិធីព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទ ២ បន្ទាប់មកយូរ ៗ ទៅការធ្វើសរសៃប្រសាទត្រូវបានស្តារឡើងវិញទាំងស្រុង។
ការធ្វើឱ្យធម្មតានូវកម្រិតអ័រម៉ូនតេស្តូស្តេរ៉ូននៅក្នុងឈាមក៏មានលក្ខណៈពិតដែរ។ ប្រើសម្រាប់គោលបំណងនេះមធ្យោបាយដែលចេញវេជ្ជបញ្ជាដោយវេជ្ជបណ្ឌិតប៉ុន្តែក្នុងករណីណាក៏ដោយទំនិញនៅក្រោមដីពីហាងរួមភេទ។ ដំណឹងអាក្រក់គឺប្រសិនបើសរសៃឈាមត្រូវបានខូចខាតដោយសារជំងឺបេះដូងបន្ទាប់មកវាមិនអាចទៅរួចទេក្នុងការព្យាបាលវានៅថ្ងៃនេះ។ នេះមានន័យថាសក្តានុពលអាចនឹងមិនត្រូវបានស្តារឡើងវិញទេទោះបីមានការខិតខំយ៉ាងណាក៏ដោយ។
សូមអានអត្ថបទលម្អិត“ ជំងឺទឹកនោមផ្អែមនិងផលប៉ះពាល់របស់បុរស” ។ នៅក្នុងវាអ្នកនឹងរៀន:
- របៀបប្រើវ៉ូរ៉ារ៉ានិងសាច់ញាតិដែលគេស្គាល់តិចជាងមុន
- តើមានមធ្យោបាយអ្វីខ្លះដើម្បីធ្វើឱ្យកម្រិតតេស្តូស្តេរ៉ូនក្នុងឈាមមានសភាពធម្មតា
- លិង្គសិប្បនិម្មិតគឺជាមធ្យោបាយចុងក្រោយប្រសិនបើអ្វីៗទាំងអស់បរាជ័យ។
ខ្ញុំសូមជម្រុញឱ្យអ្នកធ្វើតេស្តឈាមសម្រាប់តេស្តូស្តេរ៉ូនហើយបន្ទាប់មកបើចាំបាច់សូមពិគ្រោះជាមួយវេជ្ជបណ្ឌិតពីរបៀបធ្វើឱ្យកម្រិតធម្មតា។ នេះគឺចាំបាច់មិនត្រឹមតែដើម្បីស្តារភាពស្វាហាប់ប៉ុណ្ណោះទេប៉ុន្តែថែមទាំងបង្កើនភាពប្រែប្រួលនៃកោសិកាទៅអាំងស៊ុយលីននិងធ្វើឱ្យប្រសើរឡើងនូវវគ្គនៃជំងឺទឹកនោមផ្អែម។
ជំងឺដាច់សរសៃឈាមខួរក្បាលនិងជំងឺខ្សោយបេះដូង
ជំងឺខ្សោយបេះដូងគឺជាជំងឺមួយក្នុងចំនោមជម្ងឺធ្ងន់ធ្ងរនៃរាងកាយ។ នៅក្នុងស្ថានភាពនេះបេះដូងមិនបំពេញការងារចាំបាច់ទាំងអស់ដែលជាលទ្ធផលដែលជាលិកានៃរាងកាយទទួលរងនូវភាពអត់ឃ្លានអុកស៊ីសែន។
ជំងឺខ្សោយបេះដូងស្រួចស្រាវគឺជាជម្ងឺមួយដែលកើតឡើងភ្លាមៗ។ នេះគឺជាស្ថានភាពស្ថានីយដែលអាចបណ្តាលឱ្យស្លាប់បានយ៉ាងងាយស្រួល។វាចាំបាច់ត្រូវដឹងពីរោគសញ្ញានៃជម្ងឺនេះហើយអាចការពារវានិងផ្តល់ជំនួយចាំបាច់ទាន់ពេលវេលា។
មូលហេតុនៃជំងឺខ្សោយបេះដូងស្រួចស្រាវអាចបណ្តាលមកពីជំងឺ myocardial infarction, ខ្សោយសរសៃឈាមបេះដូងខ្សោយ, tamponade បេះដូង, រលាកស្រោមបេះដូង, ជំងឺឆ្លងនិងច្រើនទៀត។
ការវាយប្រហារកើតឡើងយ៉ាងខ្លាំងនិងរីកចម្រើនក្នុងរយៈពេលពីរបីនាទី។ នៅពេលនេះអ្នកជំងឺមានអារម្មណ៍ថាខ្វះអុកស៊ីសែនខ្លាំងមានអារម្មណ៍នៃការបង្ហាប់នៅទ្រូង។ ស្បែកប្រែជាស៊ីជម្ពូ។

ប្រសិនបើអ្នកកត់សម្គាល់រោគសញ្ញាបែបនេះនៅក្នុងមនុស្សម្នាក់អ្នកគួរតែផ្តល់ឱ្យគាត់នូវជំនួយចាំបាច់។ រឿងដំបូងដែលត្រូវធ្វើគឺហៅឡានពេទ្យ។ វាចាំបាច់ក្នុងការធានាលំហូរខ្យល់ស្រស់ដល់អ្នកជំងឺដើម្បីឱ្យគាត់រួចផុតពីសម្លៀកបំពាក់ដែលរារាំង។
អុកស៊ីសែនល្អនឹងត្រូវបានធានាដោយការប្រកាន់ខ្ជាប់នូវជំហរជាក់លាក់មួយរបស់អ្នកជំងឺ: វាចាំបាច់ត្រូវដាំវាបន្ថយជើងរបស់អ្នកចុះក្រោមដាក់ដៃរបស់អ្នកនៅលើកន្លែងដាក់ដៃ។ នៅក្នុងទីតាំងនេះបរិមាណអុកស៊ីសែនច្រើនចូលក្នុងសួតដែលជួនកាលជួយបញ្ឈប់ការវាយប្រហារ។
ប្រសិនបើស្បែកមិនទាន់ទទួលបានពណ៌ប្រផេះហើយមិនមានញើសត្រជាក់អ្នកអាចព្យាយាមបញ្ឈប់ការវាយប្រហារដោយប្រើថ្នាំគ្រាប់នីត្រូក្លីសេរីន។ ទាំងនេះគឺជាព្រឹត្តិការណ៍ដែលអាចត្រូវបានធ្វើឡើងមុនពេលរថយន្តសង្គ្រោះបន្ទាន់មកដល់។ បញ្ឈប់ការវាយប្រហារនិងបង្ការផលវិបាកអាចមានតែអ្នកឯកទេសដែលមានសមត្ថភាពប៉ុណ្ណោះ។
ផលវិបាកមួយក្នុងចំណោមផលវិបាកនៃជំងឺខ្សោយបេះដូងស្រួចស្រាវអាចជាជំងឺដាច់សរសៃឈាមខួរក្បាល។ ជំងឺដាច់សរសៃឈាមខួរក្បាលគឺជាការបំផ្លាញជាលិកាខួរក្បាលដោយសារជំងឺឬសដូងបាតពីមុនឬការដាច់ចរន្តឈាម។ ជំងឺឬសដូងបាតអាចកើតឡើងនៅក្រោមស្រទាប់ខួរក្បាលចូលទៅក្នុងបំពង់ខ្យល់និងកន្លែងផ្សេងទៀតគឺដូចគ្នាចំពោះអ៊ីស្យា។ ស្ថានភាពបន្ថែមទៀតនៃរាងកាយរបស់មនុស្សគឺអាស្រ័យលើទីតាំងនៃជំងឺឬសដូងបាត។
កត្តាជាច្រើនអាចបង្កឱ្យមានជំងឺដាច់សរសៃឈាមខួរក្បាល។ ប្រសិនបើជំងឺដាច់សរសៃឈាមខួរក្បាលបណ្តាលឱ្យមានជំងឺឬសដូងបាតបន្ទាប់មកជំងឺដាច់សរសៃឈាមខួរក្បាលបែបនេះត្រូវបានគេហៅថាជំងឺឬសដូងបាត។ មូលហេតុនៃជំងឺដាច់សរសៃឈាមខួរក្បាលប្រភេទនេះអាចជាការកើនឡើងយ៉ាងខ្លាំងនៃសម្ពាធឈាមជំងឺសរសៃឈាមខួរក្បាលជំងឺឈាមការរងរបួសខួរក្បាល។ ល។
ជំងឺសរសៃប្រសាទ ischemic អាចបណ្តាលឱ្យ thrombosis, sepsis, ការឆ្លងមេរោគ, ឈឺសន្លាក់ឆ្អឹង, ឌីស៊ី, ការថយចុះយ៉ាងខ្លាំងនៃសម្ពាធឈាមដោយសារតែជំងឺខ្សោយបេះដូងស្រួចស្រាវនិងច្រើនទៀត។ ប៉ុន្តែយ៉ាងណាក៏ដោយហេតុផលទាំងអស់នេះត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងការរំខានដល់ប្រព័ន្ធសរសៃឈាមបេះដូង។

ប្រសិនបើសម្ពាធឈាមរបស់អ្នកជំងឺកើនឡើងយ៉ាងខ្លាំងលំហូរឈាមទៅក្បាលកើនឡើងបែកញើសលេចឡើងនៅលើថ្ងាសបន្ទាប់មកយើងអាចនិយាយអំពីការកើតឡើងនៃជំងឺដាច់សរសៃឈាមខួរក្បាល។ ទាំងអស់នេះត្រូវបានអមដោយការបាត់បង់ស្មារតីពេលខ្លះក្អួតនិងខ្វិននៅផ្នែកម្ខាងនៃរាងកាយ។
ប្រសិនបើអ្នកជំងឺមានអាការៈវិលមុខឈឺក្បាលខ្សោយទូទៅបន្ទាប់មកទាំងនេះអាចជារោគសញ្ញានៃជំងឺដាច់សរសៃឈាមខួរក្បាល។ ជាមួយនឹងជំងឺដាច់សរសៃឈាមខួរក្បាលប្រភេទនេះប្រហែលជាមិនមានការបាត់បង់ស្មារតីទេហើយការខ្វិនមានការវិវត្តយឺត ៗ ។
ប្រសិនបើអ្នកកត់សម្គាល់រោគសញ្ញាបែបនេះសូមហៅឡានពេទ្យបន្ទាន់។ ដាក់អ្នកជំងឺនៅលើផ្ទៃផ្ដេកធានាការដកដង្ហើមដោយឥតគិតថ្លៃ។ ក្បាលរបស់អ្នកជំងឺត្រូវតែងាកទៅម្ខាង - ការពារការដកអណ្តាតនិងច្របាច់កដោយក្អួត។
នៅជើងវាត្រូវបានគេណែនាំឱ្យដាក់កំរាលកំដៅ។ ប្រសិនបើមុនពេលរថយន្តសង្គ្រោះបន្ទាន់មកដល់អ្នកបានកត់សម្គាល់ឃើញការខ្វះដង្ហើមនិងការចាប់បេះដូងនៅក្នុងអ្នកជំងឺវាជាការបន្ទាន់ដើម្បីធ្វើការម៉ាស្សាបេះដូងដោយប្រយោលនិងការដកដង្ហើមសិប្បនិម្មិត។
ជំងឺខ្សោយបេះដូងស្រួចស្រាវជំងឺដាច់សរសៃឈាមខួរក្បាលគឺជាជំងឺដែលគំរាមកំហែងដល់អាយុជីវិត។ វាមិនអាចទៅរួចទេក្នុងការតាមដានរូបរាងរបស់ពួកគេហើយពួកគេត្រូវបានគេព្យាបាលមិនសូវល្អ។ ដូច្នេះភារកិច្ចសំខាន់បំផុតដែលយើងប្រឈមមុខគឺការការពារលក្ខខណ្ឌទាំងនេះ។
ដឹកនាំរបៀបរស់នៅប្រកបដោយសុខភាពល្អកុំប្រើគ្រឿងញៀនជៀសវាងភាពតានតឹងនិងតាមដានសុខភាពរបស់អ្នក។
ជំងឺខ្សោយបេះដូង - ជាស្ថានភាពមួយដែលសាច់ដុំបេះដូងមិនអាចទប់ទល់នឹងមុខងាររបស់វាបាន - ច្របាច់ឈាម។ យោងតាមស្ថិតិអ្នកជម្ងឺដាច់សរសៃឈាមខួរក្បាលពី ១០ ទៅ ២៤ ភាគរយធ្លាប់មានជំងឺខ្សោយបេះដូង។
ជារឿយៗយើងកំពុងនិយាយអំពីជំងឺដាច់សរសៃឈាមខួរក្បាល ischemic ។ដោយសារតែការពិតដែលថាបេះដូងមិនអាចទប់ទល់នឹងការងាររបស់វាឈាមនៅទ្រឹងនៅក្នុងបន្ទប់របស់វាដែលនេះរួមចំណែកដល់ការបង្កើតកំណកឈាម។ បំណែកមួយនៃដុំឈាមកក (embolus) អាចចេញមកហើយធ្វើចំណាកស្រុកទៅក្នុងនាវានៃខួរក្បាល។
ជំងឺខ្សោយបេះដូងមានពីរប្រភេទគឺៈ
- មុត។ វាវិវត្តយ៉ាងឆាប់រហ័សស្ថានភាពរបស់អ្នកជំងឺកាន់តែអាក្រក់ទៅ ៗ ដែលជាការគំរាមកំហែងដល់អាយុជីវិតរបស់គាត់។ ជំងឺខ្សោយបេះដូងស្រួចស្រាវនិងជំងឺដាច់សរសៃឈាមខួរក្បាលគឺជាស្ថានភាពគ្រោះថ្នាក់ស្មើគ្នាដែលអាចបណ្តាលឱ្យមនុស្សស្លាប់។
- រ៉ាំរ៉ៃ ការរំលោភនិងរោគសញ្ញាកើនឡើងជាលំដាប់។
អ្នកជំងឺដែលមានជំងឺដាច់សរសៃឈាមខួរក្បាលច្រើនតែវិវត្តទៅជាជំងឺខ្សោយបេះដូងនិងជំងឺបេះដូងផ្សេងទៀត។ មូលហេតុនៃការរំលោភទាំងនេះគឺ៖
- ជំងឺដាច់សរសៃឈាមខួរក្បាលនិងជំងឺបេះដូង - សរសៃឈាមមានកត្តាហានិភ័យទូទៅមួយចំនួនដូចជាជំងឺលើសឈាមទឹកនោមផ្អែមជំងឺក្រិនសរសៃឈាមនិងចង្វាក់បេះដូងមិនធម្មតា។
- បន្ទាប់ពីជំងឺដាច់សរសៃឈាមខួរក្បាលសារធាតុអាចត្រូវបានបញ្ចេញចេញពីជាលិកាខួរក្បាលទៅក្នុងចរន្តឈាមដែលជះឥទ្ធិពលយ៉ាងធ្ងន់ធ្ងរដល់ដំណើរការនៃបេះដូង។
- ក្នុងកំឡុងពេលដាច់សរសៃឈាមខួរក្បាលការបំផ្លាញដោយផ្ទាល់ដល់មជ្ឈមណ្ឌលសរសៃប្រសាទអាចកើតមានដែលជះឥទ្ធិពលដល់ការកន្ត្រាក់បេះដូង។ ជាមួយនឹងការខូចខាតដល់អឌ្ឍគោលខាងស្តាំនៃខួរក្បាលការរំខានចង្វាក់បេះដូងត្រូវបានកត់សម្គាល់ជាញឹកញាប់។
រោគសញ្ញាចម្បងនៃជំងឺខ្សោយបេះដូងបន្ទាប់ពីដាច់សរសៃឈាមខួរក្បាល: ដង្ហើមខ្លី (រួមទាំងពេលសំរាក), ខ្សោយ, វិលមុខ, ហើមជើង, ក្នុងករណីធ្ងន់ធ្ងរ - ការកើនឡើងនៃពោះ (ដោយសារតែការប្រមូលផ្តុំសារធាតុរាវ - ascites) ។
ជំងឺខ្សោយបេះដូងកកស្ទះគឺជារោគសាស្ត្ររីកចម្រើន។ យូរ ៗ ម្តងស្ថានភាពរបស់អ្នកជំងឺមានស្ថេរភាពបន្ទាប់មកភាពធ្ងន់ធ្ងរថ្មីកើតឡើង។ វគ្គនៃជំងឺនេះគឺមានលក្ខណៈប្រែប្រួលខ្លាំងចំពោះមនុស្សខុសគ្នាវាអាចពឹងផ្អែកលើកត្តាផ្សេងៗ។
- ថ្នាក់ទី ១ មុខងារបេះដូងខ្សោយប៉ុន្តែមិនត្រូវបានអមដោយរោគសញ្ញានិងការថយចុះគុណភាពនៃជីវិតឡើយ។
- ថ្នាក់ទី ២៖ រោគសញ្ញាកើតឡើងតែក្នុងពេលដែលខំប្រឹងខ្លាំងប៉ុណ្ណោះ។
- ថ្នាក់ទី ៣៖ រោគសញ្ញាកើតឡើងក្នុងកំឡុងពេលសកម្មភាពប្រចាំថ្ងៃ។
- ថ្នាក់ទី ៤៖ រោគសញ្ញាធ្ងន់ធ្ងរកើតឡើងនៅពេលសម្រាក។
ជំងឺខ្សោយបេះដូងបន្ទាប់ពីជំងឺដាច់សរសៃឈាមខួរក្បាលបង្កើនហានិភ័យនៃជំងឺដាច់សរសៃឈាមខួរក្បាលយ៉ាងខ្លាំង។ ប្រសិនបើអ្នកជំងឺ ៥០ ភាគរយស្លាប់នៅទីបំផុតដោយសារតែការវិវត្តនៃជំងឺខ្សោយបេះដូងខ្លួនឯងបន្ទាប់មកនៅសល់ ៥០ ភាគរយទៀតដោយសារការរំខានចង្វាក់បេះដូង។ ការប្រើប្រាស់ឧបករណ៍បំលែង cardioverter ដែលអាចផ្សាំបានជួយបង្កើនការរស់រានមានជីវិត។
សម្រាប់មនុស្សម្នាក់ៗវាមានសារៈសំខាន់ណាស់ដែលអាចផ្តល់ PHC បានត្រឹមត្រូវក្នុងការគាំងបេះដូងនិងដាច់សរសៃឈាមខួរក្បាលស្រួចស្រាវ - ពេលខ្លះវាអាចជួយសង្គ្រោះជីវិតបាន។ ជំងឺខ្សោយបេះដូងស្រួចស្រាវភាគច្រើនកើតឡើងនៅពេលយប់។
មនុស្សម្នាក់ភ្ញាក់ពីការពិតដែលថាគាត់មានអារម្មណ៍នៃការខ្វះខ្យល់ការថប់ដង្ហើម។ ដង្ហើមខ្លីក្អកក្នុងកំឡុងពេលដែលមានស្នាមប្រឡាក់ក្រាស់ដែលមាន viscous ពេលខ្លះត្រូវបានបញ្ចេញដោយឈាម។ ការដកដង្ហើមក្លាយជាសម្លេងរំខាន។
- ហៅឡានពេទ្យ។
- ដាក់អ្នកជំងឺឱ្យគាត់អង្គុយពាក់កណ្តាលអង្គុយ។
- ផ្តល់ខ្យល់អាកាសបរិសុទ្ធដល់បន្ទប់: បើកបង្អួចទ្វារ។ ប្រសិនបើអ្នកជំងឺកំពុងពាក់អាវសូមដោះវា។
- បាញ់ទឹកត្រជាក់លើមុខអ្នកជំងឺ។
- ប្រសិនបើអ្នកជំងឺបាត់បង់ស្មារតីសូមដាក់គាត់នៅចំហៀងរបស់គាត់ពិនិត្យមើលដង្ហើមនិងជីពចរ។
- ប្រសិនបើអ្នកជំងឺមិនដកដង្ហើមបេះដូងរបស់គាត់មិនលោតទេអ្នកត្រូវចាប់ផ្តើមម៉ាស្សាបេះដូងដោយប្រយោលនិងដង្ហើមសិប្បនិម្មិត។

ជំងឺខ្សោយបេះដូងគឺជាជំងឺទូទៅមួយចំពោះអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ។ មេកានិចភាពធន់នឹងអាំងស៊ុយលីនរួមចំណែកដល់ការវិវត្តទៅ CH59 ។ នៅក្នុងមូលដ្ឋានទិន្នន័យស្រាវជ្រាវទូទៅនៃចក្រភពអង់គ្លេសដ៏ធំការប្រើវិធីព្យាបាលស្តង់ដារសម្រាប់ជំងឺខ្សោយបេះដូងបានកាត់បន្ថយអត្រាស្លាប់។
ប៉ុន្តែថ្នាំ metformin គឺជាថ្នាំ protiglycemic តែមួយគត់ដែលត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងការថយចុះនៃអត្រាមរណភាព (សមាមាត្រហាងឆេង ០.៧២ ចន្លោះជឿជាក់ ០.៥៩-០.៩០) ៦០. ថ្នាំ Thiazolidinediones កម្រត្រូវបានប្រើក្នុងការអនុវត្តទូទៅ។ ច
កូលេស្តេរ៉ុល HDL, niacin និង thiazolidinediones
កូលេស្តេរ៉ុល HDL មានការថយចុះជាញឹកញាប់ជាមួយ T2DM ហើយផលប៉ះពាល់ vasoprotective ធម្មតាត្រូវបានបន្ធូរអារម្មណ៍ ១១ ។អាស៊ីតនីកូទីនិក (នីកូលីន) គួរតែជាការព្យាបាលនៃជម្រើសប៉ុន្តែថ្នាំនេះត្រូវបានគេអត់ធ្មត់តិចតួច។
ថ្នាំ thiazolidinediones របស់ពួកគេត្រូវបានគេហៅថា“ Glitazones” ដែលធ្វើអោយប្រព័ន្ធ PPAR-gamma ដំណើរការដោយជំរុញការបំប្លែងសារជាតិគ្លុយកូស។ លើសពីនេះទៀតពួកគេមានលក្ខណៈរំញោចដោយផ្ទាល់ទៅលើ PPAR alpha receptors ដែលជួយកាត់បន្ថយគ្លីសេម៉ានិងមាតិកានៃទ្រីគ្លីសេរីតខណៈពេលដែលបង្កើនកូលេស្តេរ៉ុល HDL ១២ ។
Rosiglitazone និង pioglitazone បង្កើនកូឡេស្តេរ៉ុលអាក្រក់អិល។ អិល។ អិល។ Pioglitazone បង្កើនការផ្តោតអារម្មណ៍និងទំហំភាគល្អិតនៃកូលេស្តេរ៉ុល HDL ខណៈពេល rosiglitazone បន្ថយវា។

ថ្នាំទាំងពីរបង្កើនកូលេស្តេរ៉ុលល្អ HDL ។ នៅក្នុងការពិសោធន៍, pioglitazone បានកាត់បន្ថយទំហំនៃការគាំងបេះដូង 14 ។ ការព្យាបាលដោយប្រើថ្នាំ monotherapy ជាមួយ rosiglitazone (ប៉ុន្តែមិនមែនជាមួយថ្នាំទេ) ត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងការកើនឡើងនៃភាពញឹកញាប់នៃជំងឺ myocardial infarction នៅក្នុងឯកសារមួយចំនួន 15, 16 ។
សព្វថ្ងៃនេះការថយចុះកូឡេស្តេរ៉ុលអាក្រក់អិល។ ឌី។ ភី។ ដោយថ្នាំស្តាទីននៅតែជាមូលដ្ឋានគ្រឹះនៃការព្យាបាលដោយការបន្ថយជាតិខ្លាញ់ទោះបីជាមានរបាយការណ៍អំពីផលប៉ះពាល់ថ្មីៗក៏ដោយ។ ដើម្បីកាត់បន្ថយកម្រិតទ្រីគ្លីសេរីតនិង / ឬបន្ថយការវិវត្តរបស់រីទីរ៉ូអ៊ីតភស្តុតាងល្អបំផុតគឺទទួលបានពី fenofibrate បន្ថែមលើថ្នាំ Statins ។
ជំងឺទឹកនោមផ្អែមនិងជំងឺសរសៃឈាមបេះដូង
ជំងឺសរសៃឈាមបេះដូងច្រើនតែកើតមានចំពោះអ្នកជំងឺទឹកនោមផ្អែម។ ទិន្នន័យដែលត្រូវបានចេញផ្សាយនៅក្នុងព្រឹត្តិប័ត្រជំងឺទឹកនោមផ្អែមជាតិ (សហរដ្ឋអាមេរិក) បានបង្ហាញថាក្នុងឆ្នាំ ២០០៤ ៦៨% នៃការស្លាប់របស់អ្នកដែលមានជំងឺទឹកនោមផ្អែមដែលមានអាយុលើសពី ៦៥ ឆ្នាំបានកើតឡើងដោយសារតែជំងឺសរសៃឈាមបេះដូងជាច្រើនរាប់បញ្ចូលទាំងជំងឺ myocardial infarction ។ ។ ១៦% នៃអ្នកជំងឺទឹកនោមផ្អែមដែលបានឆ្លងកាត់សញ្ញា ៦៥ ឆ្នាំបានស្លាប់ដោយសារជំងឺដាច់សរសៃឈាមខួរក្បាល។
ជាទូទៅ, ហានិភ័យនៃការស្លាប់ពីការចាប់ខ្លួនបេះដូងភ្លាមៗការគាំងបេះដូងឬដាច់សរសៃឈាមខួរក្បាលចំពោះអ្នកជំងឺទឹកនោមផ្អែមគឺខ្ពស់ជាងមនុស្សធម្មតា ២-៤ ដង។

ទោះបីជាអ្នកជំងឺទឹកនោមផ្អែមទាំងអស់មានឱកាសកើនឡើងក្នុងការវិវត្តទៅជាជំងឺបេះដូងក៏ដោយក៏ជំងឺទាំងនេះច្រើនតែកើតមានចំពោះអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ។
ការសិក្សាអំពីបេះដូង Framingham (ការសិក្សារយៈពេលវែងនៃជំងឺសរសៃឈាមបេះដូងក្នុងចំណោមប្រជាជននៅ Framingham រដ្ឋ Massachusetts សហរដ្ឋអាមេរិក) គឺជាភស្តុតាងដំបូងបង្អស់ដែលបង្ហាញថាអ្នកដែលមានជំងឺទឹកនោមផ្អែមងាយនឹងកើតជំងឺបេះដូងជាងអ្នកដែលមិនមានជំងឺទឹកនោមផ្អែម។ បន្ថែមពីលើជំងឺទឹកនោមផ្អែមជំងឺបេះដូងបណ្តាលឱ្យ៖
- លើសឈាម
- ជក់បារី
- កូលេស្តេរ៉ុលខ្ពស់
- ប្រវត្តិគ្រួសារនៃដំណាក់កាលដំបូងនៃជំងឺបេះដូង។
កត្តាហានិភ័យកាន់តែច្រើនដែលមនុស្សម្នាក់មានសម្រាប់ការវិវត្តនៃជំងឺបេះដូងទំនងជាវានឹងវិវត្តទៅជាជំងឺសរសៃឈាមបេះដូងដែលអាចបណ្តាលឱ្យស្លាប់ផងដែរ។ បើប្រៀបធៀបជាមួយមនុស្សសាមញ្ញដែលមានកត្តាហានិភ័យកើនឡើងក្នុងការវិវត្តទៅជាជំងឺសរសៃឈាមបេះដូងអ្នកទឹកនោមផ្អែមទំនងជាស្លាប់ដោយសារជំងឺបេះដូង។
ឧទាហរណ៍ប្រសិនបើអ្នកដែលមានកត្តាហានិភ័យធ្ងន់ធ្ងរដូចជាជំងឺលើសឈាមមានឱកាសកើនឡើងពីការស្លាប់ដោយសារជំងឺបេះដូងបន្ទាប់មកអ្នកជំងឺទឹកនោមផ្អែមមានហានិភ័យទ្វេដងឬទ្វេដងនៃការស្លាប់ដោយសារបញ្ហាបេះដូងបើប្រៀបធៀបនឹងគាត់។
នៅក្នុងការសិក្សាវេជ្ជសាស្ត្រមួយក្នុងចំណោមការស្រាវជ្រាវវេជ្ជសាស្រ្តជាច្រើនវាត្រូវបានគេរកឃើញថាអ្នកជំងឺទឹកនោមផ្អែមដែលមិនមានកត្តាហានិភ័យផ្សេងទៀតចំពោះសុខភាពបេះដូងគឺងាយនឹងស្លាប់ដោយសារជំងឺសរសៃឈាមបេះដូង ៥ ដងច្រើនជាងអ្នកដែលមិនមានជំងឺទឹកនោមផ្អែម។
អ្នកឯកទេសខាងជំងឺបេះដូងសូមផ្តល់អនុសាសន៍យ៉ាងមុតមាំថាអ្នកដែលមានជំងឺទឹកនោមផ្អែមត្រូវយកចិត្តទុកដាក់ចំពោះសុខភាពបេះដូងរបស់ពួកគេអោយបានម៉ឺងម៉ាត់និងមានទំនួលខុសត្រូវដូចមនុស្សដែលធ្លាប់មានជំងឺគាំងបេះដូង។
នៅក្នុងអត្ថបទថ្ងៃនេះយើងពិភាក្សាអំពីផលវិបាកនៃជំងឺទឹកនោមផ្អែមរ៉ាំរ៉ៃដែលកើតឡើងដោយសារតែជាតិស្ករក្នុងឈាមខ្ពស់។ ជាអកុសលជំងឺផ្សំគ្នាជារឿយៗត្រូវបានបង្ហាញផងដែរដែលមិនមែនជាផលវិបាកនៃជំងឺទឹកនោមផ្អែមនោះទេប៉ុន្តែវាត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងវា។
ដូចដែលអ្នកបានដឹងហើយមូលហេតុនៃជំងឺទឹកនោមផ្អែមប្រភេទទី ១ គឺប្រព័ន្ធភាពស៊ាំប្រព្រឹត្តមិនត្រឹមត្រូវ។ វាវាយប្រហារនិងបំផ្លាញកោសិកាបេតាលំពែងដែលផលិតអាំងស៊ុយលីន។ លើសពីនេះទៅទៀតអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ច្រើនតែមានការវាយប្រហារដោយស្វ័យប្រវត្តិទៅលើជាលិកាដទៃទៀតដែលផលិតអ័រម៉ូនផ្សេងៗ។
ជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ប្រព័ន្ធភាពស៊ាំជារឿយៗវាយប្រហារទៅលើក្រពេញទីរ៉ូអ៊ីត“ សម្រាប់ក្រុមហ៊ុន” ដែលជាបញ្ហាសម្រាប់អ្នកជំងឺប្រមាណជា ១ នាក់។ ជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ក៏បង្កើនហានិភ័យនៃជំងឺអូតូអ៊ុយមីននៃក្រពេញ Adrenal ដែរប៉ុន្តែហានិភ័យនេះនៅទាបណាស់។
មនុស្សគ្រប់រូបដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ១ គួរតែធ្វើតេស្តឈាមរកអរម៉ូនទីរ៉ូអ៊ីតយ៉ាងហោចណាស់ម្តងក្នុងមួយឆ្នាំ។ យើងសូមណែនាំឱ្យធ្វើតេស្តឈាមមិនត្រឹមតែសម្រាប់អរម៉ូនរំញោចក្រពេញទីរ៉ូអ៊ីត (thyrotropin, TSH) ប៉ុណ្ណោះទេប៉ុន្តែថែមទាំងពិនិត្យមើលអរម៉ូនដទៃទៀតផងដែរ។
ប្រសិនបើអ្នកត្រូវព្យាបាលបញ្ហាជាមួយនឹងក្រពេញទីរ៉ូអ៊ីតដោយមានជំនួយពីថេប្លេតបន្ទាប់មកកម្រិតថ្នាំរបស់ពួកគេមិនគួរត្រូវបានជួសជុលទេប៉ុន្តែរៀងរាល់ 6-12 សប្តាហ៍គួរតែត្រូវបានកែតម្រូវយោងទៅតាមលទ្ធផលនៃការធ្វើតេស្តឈាមម្តងហើយម្តងទៀតចំពោះអរម៉ូន។
ជំងឺទូទៅដែលមានជំងឺទឹកនោមផ្អែមប្រភេទ ២ គឺជំងឺលើសឈាមសរសៃឈាមដែលមានបញ្ហាជាមួយនឹងកូលេស្តេរ៉ុលក្នុងឈាមនិងជំងឺរលាកសន្លាក់ហ្គោដ។ កម្មវិធីព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទ ២ របស់យើងធ្វើឱ្យប្រក្រតីនូវជាតិស្ករក្នុងឈាមក៏ដូចជាសម្ពាធឈាមនិងកូលេស្តេរ៉ុល។
មូលដ្ឋានគ្រឹះនៃកម្មវិធីព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទ ១ និងប្រភេទទី ២ គឺរបបអាហារមានជាតិស្ករទាប។ វាត្រូវបានគេជឿជាក់ថាវាបង្កើនមាតិកាអាស៊ីតអ៊ុយរិកនៅក្នុងឈាម។ ប្រសិនបើអ្នកទទួលរងពីជំងឺរលាកសន្លាក់ហ្គោដវាអាចកាន់តែអាក្រក់ទៅ ៗ ប៉ុន្តែនៅតែអត្ថប្រយោជន៍នៃសកម្មភាពដែលយើងណែនាំឱ្យព្យាបាលជំងឺទឹកនោមផ្អែមលើសពីហានិភ័យនេះ។ គេសន្មត់ថាវិធានការដូចខាងក្រោមអាចជួយកាត់បន្ថយជំងឺរលាកសន្លាក់ហ្គោដៈ
- ផឹកទឹកនិងទឹករុក្ខជាតិបន្ថែម - ៣០ ម។ លក្នុងមួយគីឡូក្រាមនៃទំងន់រាងកាយក្នុងមួយថ្ងៃ
- ត្រូវប្រាកដថាអ្នកញ៉ាំអាហារមានជាតិសរសៃគ្រប់គ្រាន់ទោះបីរបបអាហារមានជាតិស្ករទាបក៏ដោយ
- បដិសេធអាហារឥតបានការ - ចៀនជក់បារីផលិតផលពាក់កណ្តាលសម្រេច
- លេបថ្នាំប្រឆាំងអុកស៊ីតកម្ម - វីតាមីនសេវីតាមីនអ៊ីអាស៊ីតខ្លាញ់អាល់ហ្វានិងអ្នកដទៃ។
- លេបគ្រាប់ម៉ាញ៉េស្យូម។
មានព័ត៌មានមិនទាន់បានបញ្ជាក់ជាផ្លូវការថាមូលហេតុនៃជំងឺរលាកសន្លាក់ហ្គោដគឺមិនបរិភោគសាច់ទេតែជាការកើនឡើងកម្រិតអាំងស៊ុយលីននៅក្នុងឈាម។ អាំងស៊ុយលីនកាន់តែចរាចរនៅក្នុងឈាមកាន់តែខ្សោយតម្រងនោមបញ្ចេញអាស៊ីតអ៊ុយរិចហើយដូច្នេះវាកកកុញ។

ក្នុងករណីនេះរបបអាហារដែលមានជាតិកាបូអ៊ីដ្រាតទាបនឹងមិនបង្កគ្រោះថ្នាក់ទេប៉ុន្តែវាមានប្រយោជន៍សម្រាប់ជំងឺរលាកសន្លាក់ហ្គោដព្រោះវាធ្វើឱ្យកម្រិតអាំងស៊ុយលីនប្លាស្មាមានលក្ខណៈធម្មតា។ ប្រភពព័ត៌មាននេះ (ជាភាសាអង់គ្លេស) ។ វាក៏ចង្អុលបង្ហាញថាការវាយប្រហារជំងឺរលាកសន្លាក់ហ្គោដមិនសូវកើតមានទេប្រសិនបើអ្នកមិនញ៉ាំផ្លែឈើព្រោះវាមានជាតិស្ករអាហារដែលមានគ្រោះថ្នាក់ជាពិសេសគឺជាតិស្ករ fructose
យើងជម្រុញឱ្យមនុស្សគ្រប់គ្នាមិនត្រូវញ៉ាំអាហារដែលមានជំងឺទឹកនោមផ្អែមដែលមានជាតិ fructose ។ ទោះបីជាទ្រឹស្តីរបស់អ្នកនិពន្ធហ្គីរីតាបាសមិនត្រូវបានបញ្ជាក់ក៏ដោយក៏ដូចគ្នាដែរជំងឺទឹកនោមផ្អែមនិងផលវិបាករ៉ាំរ៉ៃដែលរបបអាហារដែលមានជាតិកាបូអ៊ីដ្រាតទាបជួយជៀសវាងគឺមានគ្រោះថ្នាក់ច្រើនជាងហ្គូដ។
រូបមន្តសម្រាប់របបអាហារដែលមានជាតិកាបូអ៊ីដ្រាតទាបសម្រាប់ជំងឺទឹកនោមផ្អែមប្រភេទ ១ និងប្រភេទ ២ អាចរកបាននៅទីនេះ។
ជំងឺបេះដូងនិងជំងឺដាច់សរសៃឈាមខួរក្បាល
ជំងឺបេះដូង atrial fibrillation ឬ atrial fibrillation គឺជាលក្ខខណ្ឌមួយដែល atria ចុះកិច្ចសន្យាយ៉ាងលឿន (៣៥០-៧០០ ចង្វាក់ក្នុងមួយនាទី) និងវឹកវរ។ វាអាចកើតឡើងក្នុងចន្លោះពេលផ្សេងៗគ្នាក្នុងទម្រង់នៃការប្រកាច់ខ្លីឬយូរឬបន្តជាប់រហូត។ ជាមួយនឹងជំងឺបេះដូង atrial, ហានិភ័យនៃជំងឺដាច់សរសៃឈាមខួរក្បាលនិងជំងឺខ្សោយបេះដូងកើនឡើង។
មូលហេតុចម្បងនៃជំងឺបេះដូង atrial fibrillation៖
- លើសឈាម។
- អាយ។ អេស។ អេសនិងជំងឺបេះដូង។
- ពិការភាពពីកំណើតនិងទទួលបានសន្ទះបិទបើកបេះដូង។
- មុខងារក្រពេញទីរ៉ូអ៊ីតខ្សោយ។
- ការជក់បារីច្រើនពេកកាហ្វេអ៊ីនអាល់កុល។
- ការវះកាត់បេះដូង។
- ជំងឺសួតធ្ងន់ធ្ងរ។
- ការគេងមិនដកដង្ហើម។

ក្នុងពេលមានជំងឺបេះដូង atrial fibrillation មានអារម្មណ៍ថាចង្វាក់បេះដូងលោតញាប់ញ័រលោតញាប់ចេញពីទ្រូង។ មនុស្សម្នាក់មានអារម្មណ៍ទន់ខ្សោយអស់កម្លាំងវិលមុខ "អ័ព្ទ" នៅក្នុងក្បាលរបស់គាត់។ ដង្ហើមខ្លីការឈឺទ្រូងអាចនឹងកើតឡើង។
ហេតុអ្វីបានជាមានការកើនឡើងហានិភ័យនៃជំងឺដាច់សរសៃឈាមខួរក្បាលជាមួយនឹងជំងឺបេះដូង atrial fibrillation? ក្នុងអំឡុងពេលនៃជំងឺបេះដូង atrial fibrillation ឈាមមិនមានចលនាត្រឹមត្រូវនៅក្នុងបន្ទប់នៃបេះដូងទេ។ដោយសារតែបញ្ហានេះកំណកឈាមកើតឡើងនៅក្នុងបេះដូង។ បំណែករបស់គាត់អាចចេញមកហើយធ្វើចំណាកស្រុកដោយចលនាឈាម។
ប្រសិនបើវាចូលទៅក្នុងកប៉ាល់នៃខួរក្បាលនិងរារាំង lumen មួយក្នុងចំណោមពួកគេនោះជំងឺដាច់សរសៃឈាមខួរក្បាលនឹងវិវឌ្ឍន៍។ លើសពីនេះទៅទៀតជំងឺបេះដូង atrial fibrillation អាចបណ្តាលឱ្យមានជំងឺខ្សោយបេះដូងហើយនេះក៏ជាកត្តាហានិភ័យនៃជំងឺដាច់សរសៃឈាមខួរក្បាលផងដែរ។
| កត្តាហានិភ័យ | ចំណុច |
| ការដាច់សរសៃឈាមខួរក្បាលពីមុនឬការវាយប្រហារ ischemic ឆ្លងកាត់ | 2 |
| លើសឈាម | 1 |
| អាយុ ៧៥ ឆ្នាំឡើងទៅ | 1 |
| ជំងឺទឹកនោមផ្អែម | 1 |
| ជំងឺខ្សោយបេះដូង | 1 |
| ពិន្ទុសរុបនៅលើជញ្ជីង CHADS2 | ហានិភ័យនៃជំងឺដាច់សរសៃឈាមខួរក្បាលពេញមួយឆ្នាំ |
| 1,9% | |
| 1 | 2,8% |
| 2 | 4,0% |
| 3 | 5,9% |
| 4 | 8,5% |
| 5 | 12,5% |
| 6 | 18,2% |
វិធានការសំខាន់សម្រាប់ការពារជំងឺដាច់សរសៃឈាមខួរក្បាលម្តងទៀតជាមួយនឹងជំងឺបេះដូង atrial fibrillation គឺការប្រើប្រាស់ថ្នាំប្រឆាំងនឹងការកកឈាមដែលការពារការកកឈាម៖
- Warfarin គាត់គឺជា Dzhantoven គាត់គឺជា Kumadin ។ នេះគឺជាថ្នាំប្រឆាំងនឹងអុកស៊ីដកម្មដ៏រឹងមាំ។ វាអាចបណ្តាលឱ្យមានការហូរឈាមធ្ងន់ធ្ងរដូច្នេះវាត្រូវតែត្រូវបានអនុវត្តយ៉ាងច្បាស់ស្របតាមអនុសាសន៍របស់វេជ្ជបណ្ឌិតហើយត្រូវធ្វើតេស្តឈាមជាទៀងទាត់ដើម្បីតាមដាន។
- Dabigatran etexilate, ហៅកាត់ថា Pradax ។ បើប្រៀបធៀបជាមួយថ្នាំ warfarin មានប្រសិទ្ធភាពប៉ុន្តែមានសុវត្ថិភាពជាង។
- Rivaroxaban, (Xarelto) ។ ដូចប្រាដេសវាជាកម្មសិទ្ធិរបស់ថ្នាំជំនាន់ថ្មី។ ក៏មិនអន់ជាងប្រសិទ្ធភាពចំពោះវ៉ារហ្វារិនដែរ។ យកវាម្តងក្នុងមួយថ្ងៃដោយគោរពតាមវេជ្ជបញ្ជារបស់វេជ្ជបណ្ឌិត។
- អាភីស៊ីបាកានអេលគីវី។ អនុវត្តផងដែរចំពោះថ្នាំជំនាន់ថ្មី។ វាត្រូវបានគេយក 2 ដងក្នុងមួយថ្ងៃ។
ជំងឺបេះដូងនិងជំងឺដាច់សរសៃឈាមក្នុងខួរក្បាលមានកត្តាហានិភ័យទូទៅ: ជំងឺលើសឈាម, ជំងឺសរសៃឈាមបេះដូង, ទម្លាប់អាក្រក់។ ល។ ដូច្នេះបន្ទាប់ពីមានជំងឺដាច់សរសៃឈាមខួរក្បាលជំងឺបេះដូង atrial fibrillation អាចវិវឌ្ឍន៍បានល្អហើយវានឹងបង្កើនហានិភ័យនៃជំងឺដាច់សរសៃឈាមខួរក្បាលលើកទី ២ ។
បញ្ហាជើងទឹកនោមផ្អែម
ការព្យាបាលជំងឺទឹកនោមផ្អែមគឺជាបញ្ហាមួយដែលទាក់ទងនឹងភ្នែកនិងភ្នែកដែលកើតឡើងដោយសារតែជាតិស្ករក្នុងឈាមឡើងខ្ពស់។ ក្នុងករណីធ្ងន់ធ្ងរវាបណ្តាលឱ្យបាត់បង់ចក្ខុវិស័យឬពិការភ្នែកទាំងស្រុង។
អ្វីដែលសំខាន់បំផុតនោះគឺជំងឺទឹកនោមផ្អែមការខ្សោះជីវជាតិយ៉ាងខ្លាំងនៅក្នុងចក្ខុវិស័យឬពិការភ្នែកទាំងស្រុងអាចកើតឡើងភ្លាមៗ។ ដើម្បីបងា្ករការកើតឡើងនេះអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមប្រភេទ ១ និងប្រភេទទី ២ គួរតែត្រូវបានពិនិត្យដោយគ្រូពេទ្យឯកទេសខាងភ្នែកយ៉ាងហោចណាស់ម្តងក្នុងមួយឆ្នាំហើយអាចទទួលបានរៀងរាល់ ៦ ខែម្តង។
លើសពីនេះទៅទៀតនេះមិនគួរជាគ្រូពេទ្យឯកទេសខាងភ្នែកពីគ្លីនិកនោះទេប៉ុន្តែជាអ្នកឯកទេសខាងជំងឺទឹកនោមផ្អែម។ គ្រូពេទ្យទាំងនេះធ្វើការនៅមណ្ឌលថែទាំជំងឺទឹកនោមផ្អែមជំនាញ។ ពួកគេធ្វើការប្រឡងដែលគ្រូពេទ្យជំនាញខាងគ្លីនិកមិនអាចធ្វើបានហើយមិនមានឧបករណ៍សម្រាប់ធ្វើរឿងនេះទេ។
អ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ត្រូវតែពិនិត្យដោយគ្រូពេទ្យជំនាញខាងរោគភ្នែកនៅពេលធ្វើរោគវិនិច្ឆ័យព្រោះជាធម្មតាពួកគេមានជំងឺទឹកនោមផ្អែម“ ស្ងាត់ស្ងៀម” មានការវិវត្តក្នុងរយៈពេលប៉ុន្មានឆ្នាំនេះ។ ជាមួយនឹងជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ត្រូវបានគេណែនាំអោយទៅជួបគ្រូពេទ្យឯកទេសខាងភ្នែកជាលើកដំបូងក្នុងរយៈពេល ៣-៥ ឆ្នាំបន្ទាប់ពីការចាប់ផ្តើមនៃជំងឺនេះ។
គ្រូពេទ្យឯកទេសខាងភ្នែកនឹងចង្អុលបង្ហាញថាតើអ្នកត្រូវពិនិត្យម្តងទៀតពីគាត់ញឹកញាប់ប៉ុណ្ណាអាស្រ័យលើស្ថានភាពភ្នែករបស់អ្នកធ្ងន់ធ្ងរ។ នេះអាចកើតឡើងរៀងរាល់ ២ ឆ្នាំម្តងប្រសិនបើការរកឃើញដោយប្រើថ្នាំ Retinopathy មិនត្រូវបានគេរកឃើញឬញឹកញាប់ជាងនេះរហូតដល់ ៤ ដងក្នុងមួយឆ្នាំប្រសិនបើត្រូវការការព្យាបាលខ្លាំង។
មូលហេតុចំបងក្នុងការវិវត្តទៅជាជំងឺទឹកនោមផ្អែមគឺជាតិស្ករក្នុងឈាមខ្ពស់។ ដូច្នោះហើយការព្យាបាលសំខាន់គឺត្រូវអនុវត្តកម្មវិធីព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទ ១ ឬកម្មវិធីព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទ ២ ដោយឧស្សាហ៍ព្យាយាម។
កត្តាផ្សេងទៀតក៏ចូលរួមក្នុងការបង្កើតភាពស្មុគស្មាញនេះដែរ។ តួនាទីសំខាន់ត្រូវបានលេងដោយតំណពូជ។ ប្រសិនបើឪពុកម្តាយមានជំងឺទឹកនោមផ្អែម, បន្ទាប់មកកូនចៅរបស់ពួកគេមានការកើនឡើងហានិភ័យ។ ក្នុងករណីនេះអ្នកត្រូវជូនដំណឹងដល់គ្រូពេទ្យជំនាញខាងភ្នែកដើម្បីឱ្យគាត់មានការប្រុងប្រយ័ត្នជាពិសេស។

អ្នកជំងឺទឹកនោមផ្អែមប្រភេទ ១ និងប្រភេទ ២ ច្រើនតែបាត់បង់ការចាប់អារម្មណ៍នៅក្នុងជើងដោយសារជំងឺទឹកនោមផ្អែម។ ប្រសិនបើភាពស្មុគស្មាញនេះត្រូវបានបង្ហាញបន្ទាប់មកអ្នកដែលមានស្បែកប្រអប់ជើងលែងមានអារម្មណ៍ថាដាច់រលាត់ត្រដុសត្រជាក់រលាកក្រហាយដោយសារតែស្បែកជើងមិនស្រួលនិងបញ្ហាផ្សេងទៀត។
ជាលទ្ធផលនៃជំងឺទឹកនោមផ្អែមនេះអាចមានដំបៅដំបៅសំណឹករលាកឬកកនៅលើជើងរបស់គាត់ដែលគាត់នឹងមិនសង្ស័យទាល់តែក្មេងទំនើងចាប់ផ្តើម។ ក្នុងករណីធ្ងន់ធ្ងរបំផុតអ្នកជម្ងឺទឹកនោមផ្អែមមិនយកចិត្តទុកដាក់លើការបាក់ឆ្អឹងនៃជើងទេ។
នៅក្នុងជំងឺទឹកនោមផ្អែមការឆ្លងមេរោគជារឿយៗប៉ះពាល់ដល់ជើងដែលមិនត្រូវបានព្យាបាល។ជាធម្មតាអ្នកជំងឺមានការចុះខ្សោយនៃដំណើរការសរសៃប្រសាទហើយនៅពេលដំណាលគ្នាលំហូរឈាមឆ្លងកាត់នាវាដែលចិញ្ចឹមអវយវៈក្រោមគឺពិបាក។ ដោយសារបញ្ហានេះប្រព័ន្ធភាពស៊ាំមិនអាចទប់ទល់នឹងមេរោគនិងស្នាមរបួសបានជាសះស្បើយឡើយ។

ដំបៅក្នុងតែមួយគត់សម្រាប់រោគសញ្ញាជើងទឹកនោមផ្អែម
ការពុលឈាមត្រូវបានគេហៅថាជំងឺសរសៃប្រសាទហើយការឆ្លងឆ្អឹងត្រូវបានគេហៅថាជំងឺពុកឆ្អឹង។ ជាមួយនឹងឈាមអតិសុខុមប្រាណអាចរាលដាលពាសពេញរាងកាយឆ្លងជាលិកាផ្សេងៗ។ ស្ថានភាពនេះកំពុងគំរាមកំហែងដល់អាយុជីវិត។ ជំងឺរលាកឆ្អឹងគឺជាការលំបាកក្នុងការព្យាបាល។
ជំងឺសរសៃប្រសាទទឹកនោមផ្អែមអាចនាំឱ្យមានការរំលោភលើមេកានិចនៃជើង។ នេះមានន័យថានៅពេលដើរសម្ពាធនឹងត្រូវបានដាក់លើតំបន់ដែលមិនមានបំណងសម្រាប់បញ្ហានេះ។ ជាលទ្ធផលឆ្អឹងនឹងចាប់ផ្តើមធ្វើចលនាហើយហានិភ័យនៃការបាក់ឆ្អឹងនឹងកើនឡើងថែមទៀត។
ដូចគ្នានេះផងដែរដោយសារតែសម្ពាធមិនស្មើគ្នាសរសៃពួរដំបៅនិងស្នាមប្រេះលេចឡើងនៅលើស្បែកនៃជើង។ ដើម្បីចៀសវាងការកាត់ប្រអប់ជើងឬជើងទាំងមូលអ្នកត្រូវសិក្សាច្បាប់នៃការថែរក្សាជើងទឹកនោមផ្អែមនិងអនុវត្តតាមដោយប្រុងប្រយ័ត្ន។
សកម្មភាពសំខាន់បំផុតគឺត្រូវអនុវត្តតាមកម្មវិធីព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទ ១ ឬកម្មវិធីព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទ ២ ដើម្បីបញ្ចុះជាតិស្ករក្នុងឈាមរបស់អ្នកនិងរក្សាសភាពធម្មតា។ ជាលទ្ធផលនៃបញ្ហានេះការកន្ត្រាក់សរសៃប្រសាទនិងភាពប្រែប្រួលនៅក្នុងជើងនឹងជាសះស្បើយយ៉ាងពេញលេញក្នុងរយៈពេលពីរបីសប្តាហ៍ខែឬឆ្នាំអាស្រ័យលើភាពធ្ងន់ធ្ងរនៃផលវិបាកដែលបានវិវត្តរួចហើយ។ បន្ទាប់ពីនេះរោគសញ្ញាជំងឺទឹកនោមផ្អែមនឹងលែងរងការគំរាមកំហែងទៀតហើយ។
អ្នកអាចសួរសំណួរនៅក្នុងមតិយោបល់អំពីការព្យាបាលនៃផលវិបាកទឹកនោមផ្អែមរដ្ឋបាលគេហទំព័រឆ្លើយតបយ៉ាងឆាប់រហ័ស។
អំណាចនៃធម្មជាតិសម្រាប់សុខភាពសរសៃឈាម
ការបង្ការការព្យាបាលដោយថ្នាំព្យាបាលជំងឺដាច់សរសៃឈាមខួរក្បាលអាចត្រូវបានអនុវត្តជាការបន្ថែមទៅលើថ្នាំដែលវេជ្ជបណ្ឌិតបានចេញវេជ្ជបញ្ជាសម្រាប់គោលបំណងនេះ។
ឱសថបុរាណអាចការពារការវិវត្តនៃជំងឺដាច់សរសៃឈាមខួរក្បាលជាពិសេសតាមរយៈការពង្រឹងជញ្ជាំងសរសៃឈាមនិងសំអាតរាងកាយនៃកូលេស្តេរ៉ុលលើស។
ដើម្បីផ្តល់ភាពរឹងមាំដល់នាវានិងស្តារការបត់បែនសូផូរ៉ាជប៉ុននឹងជួយ។ យកស្លឹកស្ងួតរបស់នាងហើយចាក់ដំណោះស្រាយ ៧០ ភាគរយនៃជាតិអាល់កុលវេជ្ជសាស្ត្រក្នុងអត្រា ១ ស្លាបព្រានៃវត្ថុធាតុដើមសម្រាប់រាវ ៥ ស្លាបព្រា។ ទទូច 2-3 ថ្ងៃកុំអនុញ្ញាតឱ្យផ្ទុកនៅក្នុងពន្លឺ។ យក ២០ ដំណក់បន្ទាប់ពីអាហារនីមួយៗ (៣-៤ ដងក្នុងមួយថ្ងៃ) ។
រូបមន្តនេះនឹងជួយបញ្ចុះកូឡេស្តេរ៉ុលនិងសំអាតសរសៃឈាម។ លាងសមាតក្រូចឆ្មា ១ ផ្លែក្រូចឆ្មារយ៉ាងហ្មត់ចត់ដោយប្រើជក់ហើយរមូរក្នុងម៉ាស៊ីនកិនសាច់រួមជាមួយសំបក។ ទឹកច្រើនពេកដើម្បីបង្ហូរទឹក។ ម៉ាស់គួរតែក្រាស់។ ចូលទៅក្នុងកាកសំណល់លទ្ធផលបន្ថែមទឹកឃ្មុំ 1 ស្លាបព្រានៃទឹកឃ្មុំក្រាស់និងលាយ។ ប្រសិទ្ធិភាពអាចទទួលបានដោយទទួលយក 1 tsp ។ បិទភ្ជាប់បន្ទាប់ពីអាហារនីមួយៗ។
ពង្រឹងកប៉ាល់និងការពារការថយចុះបរិមាណកូឡេស្តេរ៉ុលលើពួកគេនឹងជួយស្មៅ colza vulgaris ។ វត្ថុធាតុដើមស្ងួតទទូចឱ្យទឹករំពុះក្នុងចានកែវរយៈពេល 1 ម៉ោង។ ចំពោះការជ្រលក់ទឹកស្មៅ 1 ផ្នែកនិងទឹក 20 ផ្នែកត្រូវបានយក។ ផឹកកន្លះកែវ ៤ ដងក្នុងមួយថ្ងៃ។
ដើម្បីថែរក្សាសុខភាពនិងសេចក្តីអំណរនៃចលនាក្នុងវ័យចំណាស់វាចាំបាច់ត្រូវចងចាំថាការបង្ការនិងព្យាបាលជំងឺដាច់សរសៃឈាមខួរក្បាលនឹងមានប្រសិទ្ធភាពលុះត្រាតែពួកគេត្រូវបានអនុវត្តរួមគ្នាដោយវេជ្ជបណ្ឌិតនិងអ្នកជំងឺ។
ប្រសិនបើជំងឺទឹកនោមផ្អែមត្រូវបានគ្រប់គ្រងមិនបានល្អដោយសារតែអ្នកជំងឺមានកម្រិតជាតិស្ករខ្ពស់អស់រយៈពេលជាច្រើនខែនិងច្រើនឆ្នាំវាធ្វើឱ្យខូចជញ្ជាំងសរសៃឈាមពីខាងក្នុង។ ពួកវាត្រូវបានគ្របដណ្ដប់ដោយបន្ទះ atherosclerotic, អង្កត់ផ្ចិតតូចចង្អៀតរបស់ពួកគេលំហូរឈាមឆ្លងកាត់នាវាត្រូវបានរំខាន។
ចំពោះអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ជាធម្មតាមិនត្រឹមតែលើសជាតិគ្លុយកូសក្នុងឈាមប៉ុណ្ណោះទេប៉ុន្តែថែមទាំងលើសទម្ងន់និងកង្វះលំហាត់ប្រាណទៀតផង។ ដោយសារតែរបៀបរស់នៅមិនសូវល្អពួកគេមានបញ្ហាជាមួយនឹងកូលេស្តេរ៉ុលនិងសម្ពាធឈាមខ្ពស់។
ទាំងនេះគឺជាកត្តាហានិភ័យបន្ថែមដែលបំផ្លាញនាវា។ ទោះជាយ៉ាងណាក៏ដោយការកើនឡើងជាតិស្ករក្នុងឈាមដោយសារជំងឺទឹកនោមផ្អែមប្រភេទ ១ ឬ ២ ដើរតួនាទីឈានមុខគេក្នុងការវិវត្តទៅជាជំងឺក្រិនសរសៃឈាម។ វាមានគ្រោះថ្នាក់ច្រើនជាងការលើសឈាមនិងការធ្វើតេស្តកូលេស្តេរ៉ុលមិនល្អ។
ហេតុអ្វីបានជាជំងឺ atherosclerosis មានគ្រោះថ្នាក់ហើយចាំបាច់ត្រូវយកចិត្តទុកដាក់ក្នុងការទប់ស្កាត់ការអភិវឌ្ឍរបស់វា? ដោយសារតែការគាំងបេះដូងជំងឺដាច់សរសៃឈាមខួរក្បាលនិងបញ្ហាជើងនៅក្នុងទឹកនោមផ្អែមកើតឡើងយ៉ាងច្បាស់ដោយសារតែនាវាត្រូវបានស្ទះដោយបន្ទះសរសៃឈាមនិងឈាមរត់ឆ្លងកាត់វាត្រូវបានរំខាន។

ជំងឺទឹកនោមផ្អែមប្រភេទទី ១ និងប្រភេទទី ២ ការគ្រប់គ្រងជំងឺក្រិនសរសៃឈាមគឺជាវិធានការសំខាន់ទី ២ បន្ទាប់ពីរក្សាកម្រិតជាតិស្ករក្នុងឈាមឱ្យមានស្ថេរភាព។ ការគាំងបេះដូងគឺនៅពេលដែលផ្នែកមួយនៃសាច់ដុំបេះដូងងាប់ដោយសារការផ្គត់ផ្គង់ឈាមមិនគ្រប់គ្រាន់។
ក្នុងករណីភាគច្រើនមុនពេលចាប់ផ្តើមនៃការគាំងបេះដូងបេះដូងរបស់មនុស្សគឺមានសុខភាពល្អឥតខ្ចោះ។ បញ្ហាមិនមាននៅក្នុងបេះដូងទេប៉ុន្តែនៅក្នុងនាវាដែលចិញ្ចឹមវាដោយឈាម។ ដូចគ្នានេះដែរដោយសារតែការរំខានក្នុងការផ្គត់ផ្គង់ឈាមកោសិកាខួរក្បាលអាចស្លាប់ហើយនេះត្រូវបានគេហៅថាជំងឺដាច់សរសៃឈាមខួរក្បាល។
ចាប់តាំងពីទសវត្សឆ្នាំ ១៩៩០ វាត្រូវបានគេរកឃើញថាជាតិស្ករក្នុងឈាមខ្ពស់និងធាត់ធ្វើឱ្យប្រព័ន្ធការពាររាងកាយចុះខ្សោយ។ ដោយសារតែនេះ, foci ជាច្រើននៃការរលាកកើតឡើងនៅក្នុងខ្លួនរួមទាំងពីខាងក្នុងនៅលើជញ្ជាំងសរសៃឈាម។
កូលេស្តេរ៉ុលឈាមជាប់នឹងតំបន់ដែលរងផលប៉ះពាល់។ នេះបង្កើតជាបន្ទះ atherosclerotic នៅលើជញ្ជាំងសរសៃឈាមដែលលូតលាស់តាមពេលវេលា។ សូមអានបន្ថែមអំពី“ តើជំងឺរលាកទងសួតកើតឡើងយ៉ាងដូចម្តេចចំពោះជំងឺទឹកនោមផ្អែម” ។
ឥឡូវនេះអ្នកអាចធ្វើតេស្តឈាមសម្រាប់កត្តាហានិភ័យនៃសរសៃឈាមបេះដូងនិងវាយតម្លៃកាន់តែច្បាស់អំពីហានិភ័យនៃការគាំងបេះដូងនិងជំងឺដាច់សរសៃឈាមខួរក្បាលជាងការធ្វើតេស្តកូលេស្តេរ៉ុល។ វាក៏មានវិធីសាស្រ្តក្នុងការទប់ស្កាត់ការរលាកដូច្នេះរារាំងដល់ជំងឺក្រិនសរសៃឈាមនិងបន្ថយហានិភ័យនៃគ្រោះមហន្តរាយនៃប្រព័ន្ធសរសៃឈាមបេះដូង។ អានបន្ថែម“ ការការពារការគាំងបេះដូងជំងឺដាច់សរសៃឈាមខួរក្បាលនិងជំងឺខ្សោយបេះដូងក្នុងទឹកនោមផ្អែម។ ”
នៅក្នុងមនុស្សជាច្រើនជាតិស្ករក្នុងឈាមមិនរក្សាការកើនឡើងទេប៉ុន្តែកើនឡើងតែប៉ុន្មានម៉ោងបន្ទាប់ពីអាហារនីមួយៗ។ វេជ្ជបណ្ឌិតជារឿយៗហៅស្ថានភាពនេះថាជាជំងឺទឹកនោមផ្អែម។ ជាតិស្ករឡើងខ្ពស់បន្ទាប់ពីញ៉ាំហើយបណ្តាលឱ្យខូចខាតដល់សរសៃឈាម។
ជញ្ជាំងសរសៃឈាមក្លាយទៅជាស្អិតនិងរលាកបន្ទះដែលមានរាងដូចសរសៃឈាមគឺដុះលើពួកវា។ សមត្ថភាពនៃសរសៃឈាមដើម្បីសម្រាកនិងពង្រីកអង្កត់ផ្ចិតដើម្បីសម្រួលដល់លំហូរឈាមកាន់តែយ៉ាប់យ៉ឺន។ ជំងឺទឹកនោមផ្អែមមានន័យថាការកើនឡើងហានិភ័យនៃការគាំងបេះដូងនិងជំងឺដាច់សរសៃឈាមខួរក្បាល។
ដើម្បីព្យាបាលគាត់អោយមានប្រសិទ្ធិភាពនិងមិនក្លាយជាអ្នកជម្ងឺទឹកនោមផ្អែម“ ពេញ” អ្នកត្រូវបំពេញកំរិតដំបូងនៃកម្មវិធីព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទ ២ របស់យើង។ មធ្យោបាយនេះ - ដើម្បីធ្វើតាមរបបអាហារដែលមានជាតិកាបូអ៊ីដ្រាតទាបនិងធ្វើលំហាត់ប្រាណដោយភាពរីករាយ។
ជំងឺទឹកនោមផ្អែមនិងការថយចុះការចងចាំ
ជំងឺទឹកនោមផ្អែមធ្វើឱ្យថយចុះការចងចាំនិងមុខងារខួរក្បាលផ្សេងទៀត។ បញ្ហានេះកើតឡើងចំពោះមនុស្សពេញវ័យនិងសូម្បីតែចំពោះកុមារដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ១ និងប្រភេទទី ២ ។ មូលហេតុចម្បងនៃការបាត់បង់ការចងចាំក្នុងទឹកនោមផ្អែមគឺការគ្រប់គ្រងជាតិស្ករក្នុងឈាមមិនបានល្អ។
លើសពីនេះទៅទៀតមុខងារខួរក្បាលធម្មតាត្រូវបានរំខានមិនត្រឹមតែដោយសារការកើនឡើងជាតិស្ករប៉ុណ្ណោះទេប៉ុន្តែក៏មានករណីកង្វះជាតិស្ករក្នុងឈាមកើតឡើងញឹកញាប់ដែរ។ ប្រសិនបើអ្នកខ្ជិលពេកក្នុងការព្យាបាលជំងឺទឹកនោមផ្អែមរបស់អ្នកដោយស្មោះត្រង់ដូច្នេះកុំមានការភ្ញាក់ផ្អើលនៅពេលវាពិបាកក្នុងការចងចាំចាស់និងចងចាំព័ត៌មានថ្មីៗ។
ដំណឹងល្អគឺថាប្រសិនបើអ្នកធ្វើតាមកម្មវិធីព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទ ១ ឬកម្មវិធីព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទ ២ ដោយប្រុងប្រយ័ត្ននោះការចងចាំរយៈពេលខ្លីនិងរយៈពេលវែងជាធម្មតាប្រសើរឡើង។ ឥទ្ធិពលនេះត្រូវបានទទួលអារម្មណ៍សូម្បីតែមនុស្សចាស់ក៏ដោយ។
សម្រាប់ព័ត៌មានលម្អិតសូមមើលអត្ថបទ“ គោលបំណងសម្រាប់ការព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទ ១ និងប្រភេទ ២ ។ អ្វីដែលត្រូវរំពឹងនៅពេលជាតិស្ករក្នុងឈាមរបស់អ្នកវិលមករកភាពដើមវិញ។ ប្រសិនបើអ្នកមានអារម្មណ៍ថាការចងចាំរបស់អ្នកកាន់តែយ៉ាប់យ៉ឺនបន្ទាប់មកដំបូងត្រូវធ្វើការគ្រប់គ្រងជាតិស្ករក្នុងឈាមសរុបរយៈពេល ៣-៧ ថ្ងៃ។
នេះនឹងជួយអ្នកឱ្យដឹងពីកន្លែងដែលអ្នកបានធ្វើកំហុសហើយហេតុអ្វីទឹកនោមផ្អែមរបស់អ្នកមិនអាចគ្រប់គ្រងបាន។ ទន្ទឹមនឹងនេះអ្នកជំងឺទឹកនោមផ្អែមមានវ័យចំណាស់ដូចមនុស្សទាំងអស់ដែរ។ ហើយជាមួយនឹងអាយុការចងចាំច្រើនតែធ្វើឱ្យចុះខ្សោយសូម្បីតែមនុស្សដែលមិនមានជំងឺទឹកនោមផ្អែមក៏ដោយ។
សំណងអាចបណ្តាលមកពីការប្រើថ្នាំដែលផលរំខានរបស់វាគឺសន្លឹមងងុយគេង។ មានថ្នាំបែបនេះជាច្រើនឧទាហរណ៍ថ្នាំបំបាត់ការឈឺចាប់ដែលត្រូវបានចេញវេជ្ជបញ្ជាសម្រាប់ជំងឺទឹកនោមផ្អែមជំងឺសរសៃប្រសាទ។ បើអាចធ្វើបានដឹកនាំរបៀបរស់នៅដែលមានសុខភាពល្អសូមព្យាយាមលេបថ្នាំ "គីមី" តិចជាងមុន។
ដើម្បីរក្សាការចងចាំធម្មតាក្នុងរយៈពេលប៉ុន្មានឆ្នាំនេះសូមយកចិត្តទុកដាក់ចំពោះការទប់ស្កាត់ការវិវត្តនៃជំងឺសរសៃឈាមដែលមានចែងក្នុងអត្ថបទ“ ការការពារការគាំងបេះដូងជំងឺដាច់សរសៃឈាមខួរក្បាលនិងជំងឺខ្សោយបេះដូងក្នុងទឹកនោមផ្អែម” ។Atherosclerosis អាចបណ្តាលឱ្យមានជំងឺដាច់សរសៃឈាមខួរក្បាលភ្លាមៗហើយមុននោះការចងចាំចុះខ្សោយបន្តិចម្តង ៗ ។
លក្ខណៈពិសេសនៃជំងឺ myocardial infarction ក្នុងទឹកនោមផ្អែម
ជំងឺសរសៃឈាមបេះដូងធ្ងន់ធ្ងរជាងចំពោះអ្នកជំងឺទឹកនោមផ្អែម។ ពួកវាមានភាពស្មុគស្មាញជាញឹកញាប់ស្មុគស្មាញដោយការអភិវឌ្ឍនៃមុខងារមិនចុះសម្រុងនៃបេះដូងរហូតដល់ការឈប់ពេញលេញនៃសកម្មភាពបេះដូង, ចង្វាក់បេះដូងមិនធម្មតា។ ប្រឆាំងនឹងផ្ទៃខាងក្រោយនៃការកើនឡើងសម្ពាធឈាមនិងដំណើរការស្វិតនៅក្នុង myocardium, ការស្ទះសរសៃឈាមបេះដូងជាមួយនឹងការដាច់រហែករបស់វាកើតឡើង។
ទម្រង់ស្រួចស្រាវ
ចំពោះអ្នកជំងឺទឹកនោមផ្អែមទម្រង់មិនគ្រប់គ្រាន់នៃជំងឺសរសៃឈាមបេះដូងស្រួចស្រាវគឺជាលក្ខណៈ៖
- ឈឺចាប់ធម្មតា (ការអូសបន្លាយរយៈពេលយូរនៃការឈឺទ្រូង),
- ពោះ (សញ្ញានៃពោះស្រួច)
- គ្មានការឈឺចាប់ (ទម្រង់មិនទាន់ឃើញច្បាស់),
- arrhythmic (ការវាយប្រហារនៃជំងឺបេះដូង atrial fibrillation, tachycardia),
- ខួរក្បាល (ការបាត់បង់ស្មារតី, paresis ឬខ្វិន) ។
រយៈពេលស្រួចមានរយៈពេលពី ៧ ទៅ ១០ ថ្ងៃ។ មានការកើនឡើងនៃសីតុណ្ហភាពរាងកាយការធ្លាក់ចុះសម្ពាធឈាម។ ការបរាជ័យក្នុងឈាមរត់ស្រួចស្រាវនាំឱ្យមានជំងឺស្ទះសួតរ៉ាំរ៉ៃការគាំងបេះដូងនិងការបញ្ឈប់ការច្រោះតម្រងនោមដែលអាចបណ្តាលឱ្យមានគ្រោះថ្នាក់ដល់អ្នកជំងឺ។
ជំងឺខ្សោយបេះដូងរ៉ាំរ៉ៃ
វាសំដៅទៅលើផលវិបាកយឺតនៃជំងឺ myocardial infarction ការវិវត្តរបស់វាចំពោះអ្នកជំងឺទឹកនោមផ្អែមនាំឱ្យមានរោគសញ្ញាដូចខាងក្រោម:
- ពិបាកដកដង្ហើមក្អកពេលខ្លះជំងឺស្ទះសួត
- ឈឺចិត្ត
- ចង្វាក់បេះដូងលោតញឹកញាប់និងមិនទៀងទាត់
- ឈឺចាប់និងធ្ងន់ក្នុងសម្មតិកម្មត្រឹមត្រូវ
- ហើមនៅចុងខាងក្រោម
- អស់កម្លាំង។
វាអាចត្រូវបាន asymptomatic
ការឈឺចាប់ sternum ធម្មតានៃធម្មជាតិដុតឬការគៀបសង្កត់គឺជាសញ្ញាសំខាន់នៃការគាំងបេះដូង។ វាត្រូវបានអមដោយការបែកញើស, ការភ័យខ្លាចនៃការស្លាប់, ដង្ហើមខ្លី, រនាស់ឬក្រហមនៃស្បែកនៃតំបន់កអាវ។ រោគសញ្ញាទាំងអស់នេះប្រហែលជាមិនមានជំងឺទឹកនោមផ្អែមទេ។
នេះដោយសារតែការពិតដែលថាអ្នកជំងឺទឹកនោមផ្អែមត្រូវបានរងផលប៉ះពាល់ដោយសរសៃឈាមតូចៗនិងសរសៃប្រសាទនៅខាងក្នុង myocardium ដោយសារតែមីក្រូជីវសាស្រ្តប្រព័ន្ធសរសៃប្រសាទនិងសរសៃប្រសាទ។
ស្ថានភាពនេះកើតឡើងជាមួយនឹងផលប៉ះពាល់ពុលយូរនៃការកើនឡើងកំហាប់គ្លុយកូសនៅក្នុងឈាម។ ជម្ងឺសាច់ដុំបេះដូងជួយកាត់បន្ថយការយល់ឃើញរបស់កម្លាំងឈឺចាប់។
អតិសុខុមប្រាណដែលរំខានធ្វើឱ្យស្មុគស្មាញដល់ការវិវត្តនៃប្រព័ន្ធឈាមរត់ដែលបណ្តាលឱ្យមានការស្ទះចរន្តឈាមគាំងបេះដូងធ្ងន់ធ្ងរការដាច់សរសៃឈាមខួរក្បាលការដាច់នៃសាច់ដុំបេះដូង។
វគ្គសិក្សាដែលគ្មានការឈឺចាប់ Atypical ធ្វើអោយស្មុគស្មាញដល់ការធ្វើរោគវិនិច្ឆ័យរោគសាស្ត្រនៅដំណាក់កាលដំបូងបង្កើនហានិភ័យនៃការស្លាប់។
ការធ្វើរោគវិនិច្ឆ័យនៃស្ថានភាពដើម្បីបញ្ជាក់ពីរោគវិនិច្ឆ័យ
ចំពោះការធ្វើរោគវិនិច្ឆ័យវិធីសាស្រ្តដែលផ្តល់ព័ត៌មានច្រើនបំផុតគឺការសិក្សា ECG ។ ការផ្លាស់ប្តូរធម្មតារួមមាន៖
- ចន្លោះ ST គឺនៅពីលើវណ្ឌវង្កមានទំរង់នៃលំហអាកាសឆ្លងទៅរលក T ដែលប្រែជាអវិជ្ជមាន។
- ខ្ពស់ខ្ពស់នៅពេលដំបូង (រហូតដល់ ៦ ម៉ោង) បន្ទាប់មកបន្ទាប។
- Q រលកអំព្លីទីតទាប។
នៅក្នុងការធ្វើតេស្តឈាម, creatine kinase ត្រូវបានកើនឡើង, aminotransferase ខ្ពស់ជាងធម្មតាហើយអេអេសខ្ពស់ជាង ALT ។
ការព្យាបាលជម្ងឺគាំងបេះដូងចំពោះអ្នកជំងឺទឹកនោមផ្អែម
លក្ខណៈពិសេសមួយនៃការព្យាបាលជំងឺទឹកនោមផ្អែមគឺស្ថេរភាពនៃការអានគ្លុយកូសក្នុងឈាមព្រោះថាបើគ្មានការព្យាបាលដោយបេះដូងទេនោះនឹងគ្មានប្រសិទ្ធភាពទេ។
ទន្ទឹមនឹងនេះការធ្លាក់ចុះយ៉ាងខ្លាំងនៃគ្លីសេម៉ាមិនអាចត្រូវបានអនុញ្ញាតទេចន្លោះពេលល្អបំផុតគឺ 7,8 - 10 មមល / លី។ អ្នកជំងឺទាំងអស់ដោយមិនគិតពីប្រភេទនៃជំងឺនិងការព្យាបាលដែលបានចេញវេជ្ជបញ្ជាមុនពេលមានការគាំងបេះដូងត្រូវបានផ្ទេរទៅឱ្យរបបព្យាបាលដោយអាំងស៊ុយលីនកាន់តែខ្លាំងឡើង។
ក្រុមថ្នាំទាំងនេះត្រូវបានប្រើក្នុងការព្យាបាលរោគគាំងបេះដូង។
- ថ្នាំប្រឆាំងនឹងការរំលាយថ្នាំ
- ថ្នាំ beta-blockers នីត្រាតនិងសារធាតុប្រឆាំងនឹងកាល់ស្យូម។
- ថ្នាំ antiarrhythmic
- ថ្នាំដើម្បីបន្ថយកូលេស្តេរ៉ុល។
របបអាហារបន្ទាប់ពីជំងឺ myocardial infarction ជាមួយជំងឺទឹកនោមផ្អែម
នៅក្នុងដំណាក់កាលស្រួចស្រាវ (៧-១០ ថ្ងៃ) ការទទួលអាហារមានជាតិប្រៃត្រូវបានបង្ហាញ៖ ស៊ុបបន្លែដំឡូង mashed (លើកលែងតែដំឡូង) អូលីវឬបបរ buckwheat ឆ្អិនសាច់ឆ្អិនត្រីឈីក្រុម Fulham omelette ប្រូតេអ៊ីនចំហុយ kefir ខ្លាញ់ទាបឬទឹកដោះគោជូរ។បន្ទាប់មកបញ្ជីមុខម្ហូបអាចត្រូវបានពង្រីកបន្តិចម្តង ៗ លើកលែងតែ៖
- ស្ករម្សៅពណ៌សនិងផលិតផលទាំងអស់ដែលមានផ្ទុកវា
- semolina និងស្រូវអង្ករ
- ផលិតផលជក់បារីម៉ាញ៉ាសអាហារកំប៉ុង
- ខ្លាញ់អាហារចៀន
- ឈីសកាហ្វេសូកូឡា។
- ឈីក្រុម Fulham ជាតិខ្លាញ់, Cream sour, Cream, butter ។
វាមិនអាចទៅរួចទេក្នុងការដាក់អំបិលក្នុងកំឡុងពេលចម្អិនអាហារហើយពី 3 ទៅ 5 ក្រាម (10 ថ្ងៃបន្ទាប់ពីការគាំងបេះដូង) ត្រូវបានផ្តល់ឱ្យដៃអ្នកជំងឺ។ វត្ថុរាវគួរតែត្រូវបានទទួលទានមិនលើសពី 1 លីត្រក្នុងមួយថ្ងៃ។
ការការពារការគាំងបេះដូងក្នុងទឹកនោមផ្អែម
ដើម្បីបងា្ករការវិវឌ្ឍន៍នៃជំងឺសរសៃឈាមបេះដូងស្រួចស្រាវវាត្រូវបានណែនាំ:
- ការត្រួតពិនិត្យដោយប្រុងប្រយ័ត្ននៃជាតិស្ករក្នុងឈាមនិងកូលេស្តេរ៉ុលការកែតម្រូវការបំពានទាន់ពេលវេលា។
- ការវាស់សម្ពាធឈាមរាល់ថ្ងៃកម្រិតលើសពី ១៤០/៨៥ ម។ ម។ ហ។ មិនគួរអនុញ្ញាតទេ។ សិល្បៈ។
- ឈប់ជក់បារីស្រានិងភេសជ្ជៈកាហ្វេអ៊ីនភេសជ្ជៈប៉ូវកម្លាំង។
- ការអនុលោមតាមចំណីអាហារដោយមិនរាប់បញ្ចូលខ្លាញ់សត្វនិងស្ករ។
- សកម្មភាពរាងកាយដិតជាប់។
- ការព្យាបាលដោយប្រើថ្នាំគាំទ្រ។
ដូច្នេះការវិវត្តនៃការគាំងបេះដូងចំពោះអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ១ និងប្រភេទទី ២ អាចជាជំងឺ asymptomatic ដែលធ្វើឱ្យស្មុគស្មាញដល់ការធ្វើរោគវិនិច្ឆ័យនិងនាំឱ្យមានផលវិបាក។ សម្រាប់ការព្យាបាលអ្នកត្រូវធ្វើឱ្យកម្រិតជាតិស្ករក្នុងឈាមមានលក្ខណៈធម្មតានិងធ្វើការព្យាបាលដោយការស្តារនីតិសម្បទាពេញលេញ។ ក្នុងនាមជាអ្នកតំរុយការផ្លាស់ប្តូររបៀបរស់នៅនិងរចនាបថអាហារត្រូវបានណែនាំ។
ទន្ទឹមនឹងនេះជំងឺទឹកនោមផ្អែមនិងឈឺទ្រូងបានបង្កការគំរាមកំហែងធ្ងន់ធ្ងរដល់សុខភាព។ តើធ្វើដូចម្តេចដើម្បីព្យាបាលការឈឺទ្រូងជាមួយនឹងជំងឺទឹកនោមផ្អែមប្រភេទ ២? តើការរំខានចង្វាក់បេះដូងអាចកើតឡើងអ្វីខ្លះ?
ស្ទើរតែគ្មាននរណាម្នាក់គ្រប់គ្រងដើម្បីជៀសវាងការវិវត្តនៃជំងឺ atherosclerosis ក្នុងទឹកនោមផ្អែម។ រោគសាស្ត្រទាំងពីរនេះមានទំនាក់ទំនងជិតស្និតពីព្រោះការកើនឡើងជាតិស្ករប៉ះពាល់អវិជ្ជមានដល់ជញ្ជាំងសរសៃឈាមបង្កឱ្យមានការវិវត្តនៃជម្ងឺក្រិនសរសៃឈាមនៅផ្នែកខាងក្រោមនៃអ្នកជំងឺ។ ការព្យាបាលកើតឡើងជាមួយរបបអាហារ។
បុព្វហេតុនៃការរំលោភបំពានលើពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកបណ្តាលមកពីពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកពពួកដើមគឺមានច្រើន វាពិបាកជាងក្នុងការធ្វើរោគវិនិច្ឆ័យវា ECG ស្រួចមានរូបភាព atypical ។ ផលវិបាកនៃការព្យាបាលនិងការស្តារនីតិសម្បទាទាន់ពេលវេលាគឺមានភាពងាយស្រួលជាងការគាំងបេះដូងធម្មតា។
មិនមានអ្វីគួរឱ្យភ័យខ្លាចសម្រាប់មនុស្សដែលមានសុខភាពល្អទេការមិនប្រក្រតីនៃជំងឺទឹកនោមផ្អែមអាចជាការគំរាមកំហែងធ្ងន់ធ្ងរដល់អ្នកជំងឺ។ វាមានគ្រោះថ្នាក់ជាពិសេសសម្រាប់ជំងឺទឹកនោមផ្អែមប្រភេទ ២ ព្រោះវាអាចក្លាយជាកត្តាបង្កឱ្យមានជំងឺដាច់សរសៃឈាមខួរក្បាលនិងគាំងបេះដូង។
វាជាការលំបាកក្នុងការធ្វើរោគវិនិច្ឆ័យពីព្រោះជាញឹកញាប់ការធ្វើខុសប្រក្រតីនៃការរំលោភបំពានលើការធ្វើរោគវិនិច្ឆ័យខុសធម្មតានៃអនុវិទ្យាល័យ។ ជាធម្មតាវាត្រូវបានគេរកឃើញដោយប្រើវិធីសាស្ត្រ ECG និងការពិនិត្យមន្ទីរពិសោធន៍។ ការគាំងបេះដូងស្រួចស្រាវគំរាមកំហែងដល់ការស្លាប់ដល់អ្នកជំងឺ។
ជំងឺលើសឈាមនិងជំងឺទឹកនោមផ្អែមគឺជាការបំផ្លិចបំផ្លាញសម្រាប់នាវានៃសរីរាង្គជាច្រើន។ ប្រសិនបើអ្នកធ្វើតាមការណែនាំរបស់វេជ្ជបណ្ឌិតអ្នកអាចជៀសវាងផលវិបាក។
ការការពារជំងឺខ្សោយបេះដូងគឺចាំបាច់ទាំងទម្រង់ស្រួចស្រាវរ៉ាំរ៉ៃអនុវិទ្យាល័យនិងមុនពេលការវិវត្តរបស់ពួកគេលើស្ត្រីនិងបុរស។ ដំបូងអ្នកត្រូវព្យាបាលជំងឺបេះដូងហើយបន្ទាប់មកផ្លាស់ប្តូរជីវិតរបស់អ្នក។
ការធ្វើរោគវិនិច្ឆ័យនៃការជ្រាបចូលទៅក្រោយមិនងាយស្រួលទេដោយសារតែភាពជាក់លាក់។ ECG តែម្នាក់ឯងប្រហែលជាមិនគ្រប់គ្រាន់ទេទោះបីជាសញ្ញាដែលមានការបកស្រាយត្រឹមត្រូវត្រូវបានប្រកាសក៏ដោយ។ តើធ្វើដូចម្តេចដើម្បីព្យាបាល myocardium?
មាន ischemia myocardial ដែលមិនមានសំណាងល្អមិនមែនជាញឹកញាប់ទេ។ រោគសញ្ញាគឺស្រាលសូម្បីតែវាមិនមានការឈឺទ្រូងទេ។ លក្ខណៈវិនិច្ឆ័យនៃការខូចខាតបេះដូងនឹងត្រូវបានកំណត់ដោយវេជ្ជបណ្ឌិតយោងទៅតាមលទ្ធផលនៃការធ្វើរោគវិនិច្ឆ័យ។ ការព្យាបាលរួមមានការប្រើថ្នាំនិងពេលខ្លះវះកាត់។
ទំនាក់ទំនងរោគសាស្ត្រនៃជំងឺទឹកនោមផ្អែមនិងជំងឺខ្សោយបេះដូង
ការផ្សារភ្ជាប់គ្នារវាងជំងឺទឹកនោមផ្អែមនិងជំងឺខ្សោយបេះដូងអាចត្រូវបានពន្យល់ដោយយន្តការជាក់ស្តែងមួយចំនួន។ ក្នុងចំនោមអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមអត្រាប្រេវ៉ាឡង់នៃកត្តាហានិភ័យសំខាន់បំផុតចំពោះជំងឺខ្សោយបេះដូងគឺខ្ពស់ - ជំងឺលើសឈាមក្នុងសរសៃឈាម (AH) និង IHD ។ ដូច្នេះយោងតាម Gosregister នៃជំងឺទឹកនោមផ្អែមនៅសហព័ន្ធរុស្ស៊ីក្នុងចំណោមអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី 2, ជំងឺលើសឈាមត្រូវបានកត់ត្រានៅក្នុង 37,6% នៃករណី, ជំងឺទឹកនោមផ្អែមជំងឺទឹកនោមផ្អែម - ក្នុង 8,3% ។ ការផ្លាស់ប្តូររចនាសម្ព័ន្ធនិងមុខងារនៅក្នុង myocardium ចំពោះអ្នកជំងឺទឹកនោមផ្អែមក្នុងករណីដែលមិនមានរោគសាស្ត្របេះដូងអាចជាលទ្ធផលផ្ទាល់នៃភាពស្មុគស្មាញដែលទាក់ទងនឹងជំងឺទឹកនោមផ្អែម។

ក្នុងករណីបែបនេះដោយមានរោគសញ្ញាគ្លីនិកនៃជំងឺខ្សោយបេះដូងនិងអវត្តមាននៃជំងឺបេះដូង, ជំងឺខ្សោយបេះដូង, ជំងឺលើសឈាម, ជំងឺពីកំណើត, ជំងឺបេះដូងជ្រៀតចូល, វាជាការត្រឹមត្រូវក្នុងការនិយាយអំពីវត្តមាននៃជំងឺបេះដូង - ទឹកនោមផ្អែម (DCMP) ។ កាលពីជាង ៤០ ឆ្នាំមុនពាក្យនេះត្រូវបានស្នើឡើងជាការបកស្រាយរូបភាពគ្លីនិកដែលត្រូវបានគេសង្កេតឃើញលើអ្នកជំងឺទឹកនោមផ្អែមដែលត្រូវគ្នាទៅនឹងការថយចុះកម្តៅនៃបេះដូង (CMP) ជាមួយនឹងប្រភាគទាប (CH-NFV) ។ ទោះយ៉ាងណាក៏ដោយយោងទៅតាមការសង្កេតសម័យទំនើបផេនទីនធម្មតាបំផុតរបស់អ្នកជំងឺដែលទទួលរងពី DCMP គឺអ្នកជំងឺ (ច្រើនតែជាស្ត្រីវ័យចំណាស់ដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី 2 និងធាត់) ដែលមានរោគសញ្ញានៃការរឹតត្បិត CMP: បែហោងធ្មែញតូចមួយនៃបំពង់ខ្យល់ខាងឆ្វេង (LV), ប្រភាគ LV ច្រានចេញធម្មតា, ក្រាស់នៃជញ្ជាំងនិង សម្ពាធកើនឡើងនៃការបំពេញបំពង់ខ្យល់ខាងឆ្វេងដែលជាការកើនឡើងនៃអ័ក្សខាងឆ្វេង (អិលភី) ដែលត្រូវនឹងអេសអេសអេស។ អ្នកស្រាវជ្រាវខ្លះជឿថានៅក្នុងទឹកនោមផ្អែមដូចប្រជាជនទូទៅការរឹតត្បិត CMP / CH-PPS គឺជាដំណាក់កាលមុនការបង្កើត CMP / CH-PFV ៩, ១០ ខណៈពេលដែលអ្នកផ្សេងទៀតបង្ហាញអំពីភាពឯករាជ្យនៃវ៉ាស៊ីអេសអេសពីរភាពខុសគ្នាខាងរោគសាស្ត្រនិងរោគវិទ្យារបស់ពួកគេ។ (ផ្ទាំង ១) ។

គេសន្មតថាយន្តការអូតូអ៊ុយមីនដើរតួយ៉ាងសំខាន់ក្នុងការបង្ករោគនៃឌីស៊ីស៊ីអេសឌីហើយវ៉ារ្យង់ឌីស៊ីមានលក្ខណៈកាន់តែច្រើននៃជំងឺទឹកនោមផ្អែមប្រភេទ ១ ផ្ទុយពីប្រភេទ CMP ដែលរឹតត្បិតបំផុតសម្រាប់ជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ។
ផ្នែកម្ខាងទៀតនៃបញ្ហាគឺការកើនឡើងហានិភ័យនៃជំងឺទឹកនោមផ្អែមចំពោះអ្នកជំងឺដែលមានជំងឺខ្សោយបេះដូងដែលត្រូវបានពន្យល់ផងដែរដោយបាតុភូតមួយចំនួនដែលត្រូវបានបង្កើតឡើងនាពេលបច្ចុប្បន្ននេះ: ការបង្កើតភាពធន់ទ្រាំអាំងស៊ុយលីននៅក្នុងលោកុប្បត្តិដែលជំងឺខ្សោយបេះដូងសន្មតដើរតួក្នុងការផ្ចង់អារម្មណ៍ខ្លាំងនៃប្រព័ន្ធសរសៃប្រសាទដែលនាំឱ្យមានការកើនឡើងនូវជាតិ lipolysis នៅក្នុងជាលិកា adipose ហើយយោងតាមការកើនឡើង។ កំរិតអេហ្វអេហ្វអេហ្វអេមអេសអេហ្វអេស្យូស្យូស្យូសនិងគ្លីកូហ្សូលីនក្នុងថ្លើមថយចុះការទទួលជាតិគ្លុយកូសដោយសាច់ដុំគ្រោងឆ្អឹងផលិតកម្មអាំងស៊ុយលីនថយចុះក៏ដូចជាសកម្មភាពរាងកាយមានកំណត់។ isfunktsiey cytokines endothelium ឥទ្ធិពល (អ័រម៉ូន Leptin, ដុំសាច់ necrosis αកត្តា), ការបាត់បង់នៃសាច់ដុំ។
ទោះបីជាមានភាពស្មុគស្មាញនៃអន្តរកម្មខាងរោគសាស្ត្ររវាងជំងឺទឹកនោមផ្អែមនិងជំងឺខ្សោយបេះដូងការព្យាបាលជំងឺទឹកនោមផ្អែមនិងផលវិបាករបស់វាអាចកាត់បន្ថយហានិភ័យនៃការវិវត្តទៅជាជំងឺខ្សោយបេះដូង (ថ្នាក់ទី IIA កម្រិតភស្តុតាង A) ។ ទោះយ៉ាងណាក៏ដោយទាំងក្នុងការការពារការចាប់ផ្តើមនៃជំងឺខ្សោយបេះដូងនិងក្នុងការការពារការវិវត្តនៃលទ្ធផលមិនល្អមិនមានភស្តុតាងបង្ហាញពីអត្ថប្រយោជន៍នៃការគ្រប់គ្រងគ្លីសេរីនតឹងនោះទេ។ ទិដ្ឋភាពនៃសុវត្ថិភាពសរសៃឈាមបេះដូងនៃថ្នាំជាតិស្ករក្នុងឈាមគឺសំខាន់ជាងទាំងអស់។ ដោយសារទំនាក់ទំនងរោគសាស្ត្រជិតស្និទ្ធរវាងជំងឺទឹកនោមផ្អែមនិងជំងឺខ្សោយបេះដូងដែលត្រូវបានបញ្ជាក់ដោយទិន្នន័យរោគរាតត្បាតជំងឺខ្សោយបេះដូងដែលជាករណីពិសេសនៃលទ្ធផលសរសៃឈាមបេះដូងមិនគួរត្រូវបានគេយកចិត្តទុកដាក់ក្នុងការវាយតម្លៃសុវត្ថិភាពនៃការព្យាបាលជំងឺទឹកនោមផ្អែម។
ថ្នាំបញ្ចុះជាតិស្ករនិងជំងឺខ្សោយបេះដូង
ថ្នាំ Metformin
ថ្នាំ Metformin គឺជាថ្នាំជំរើសដំបូងគេសំរាប់ព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទ ២ នៅទូទាំងពិភពលោកនិងជាថ្នាំបញ្ចុះជាតិស្ករក្នុងមាត់ដែលត្រូវបានគេប្រើច្រើនបំផុតដែលត្រូវបានប្រើដោយអ្នកជំងឺប្រហែលជា ១៥០ លាននាក់នៅទូទាំងពិភពលោក។ ទោះបីជាមានការអនុវត្តគ្លីនិកជាងកន្លះសតវត្សរ៍ក៏ដោយក៏យន្តការនៃសកម្មភាពរបស់ថ្នាំមេទីឌីនទីនបានចាប់ផ្តើមមានភាពច្បាស់លាស់តែនៅដើមទសវត្សឆ្នាំ ២០០០ នៅពេលដែលគេរកឃើញថាថ្នាំនេះជ្រើសរើសការទប់ស្កាត់ការកត់សុីនៃស្រទាប់ខាងក្រោមនៃខ្សែសង្វាក់ផ្លូវដង្ហើមផ្នែក mitochondrial I ដែលបណ្តាលឱ្យមានការថយចុះនៃផលិតកម្មអេធីភីនិងការប្រមូលផ្តុំដែលទាក់ទងនឹងអេឌីភីនិងអេអេអេ។ ដែលនៅក្នុងវេននាំឱ្យមានការធ្វើឱ្យសកម្មនៃអាមីណូខេនទីន kinase (AMPK) ដែលជា kinase ប្រូតេអ៊ីនសំខាន់ដែលគ្រប់គ្រងការរំលាយអាហារថាមពលកោសិកា។ លទ្ធផលនៃការសិក្សាពិសោធន៍នាពេលថ្មីៗនេះបានបង្ហាញថាថ្នាំមេតាមីនទីនអាចមានជំរើសមួយចំនួនទៀតគឺយន្តការឯករាជ្យរបស់អេអឹមខេខេដែលគាំទ្រដល់ការចាប់អារម្មណ៍គួរអោយកត់សំគាល់នៅក្នុងសំណួរអំពីការបង្កើតលោកុប្បត្តិនៃឥទ្ធិពលជាតិស្ករក្នុងឈាមថយចុះក៏ដូចជាឥទ្ធិពលរបស់វា។នៅក្នុងការងារពិសោធន៍លើគំរូសត្វរបស់ DCMP ក៏ដូចជាការរំលោភបំពាននៃប្រព័ន្ធ myocardial (រួមទាំងការរងរបួស) វាត្រូវបានបង្ហាញថា metformin ធ្វើអោយប្រសើរឡើងនូវមុខងារ cardiomyocyte ដោយ AMPK- សំរបសំរួលបទប្បញ្ញត្តិនៃការព្យាបាលដោយស្វយ័ត (ជាយន្តការសំខាន់មួយដែលត្រូវបានបង្ក្រាបនៅក្នុង DCMP) ធ្វើអោយប្រសើរឡើងនូវអង្គការ mitochondrial លុបបំបាត់។ ការរំខាននៃការសំរាកលំហែតាមរយៈការផ្លាស់ប្តូរការពឹងផ្អែក tirizine kinase ក្នុងការស្រូបយកជាតិកាល់ស្យូមកាត់បន្ថយការកែលំអក្រោយការវះកាត់បន្ថយល្បឿនការវិវត្តនៃជំងឺខ្សោយបេះដូងនិងជាទូទៅធ្វើអោយប្រសើរឡើងនូវរចនាសម្ព័ន្ធនិងមុខងាររបស់បេះដូង។
ភ័ស្តុតាងព្យាបាលដំបូងនៃផលប៉ះពាល់នៃសរសៃឈាមបេះដូងនៃថ្នាំ metformin គឺនៅក្នុងការសិក្សា UKPDS ដែលបានបង្ហាញពីការថយចុះ ៣២% នៃហានិភ័យនៃការបញ្ចប់ទាក់ទងនឹងជំងឺទឹកនោមផ្អែមរួមទាំងជំងឺខ្សោយបេះដូង។ ក្រោយមក (២០០៥-២០១០) ស្នាដៃមួយចំនួនបានបង្ហាញពីឥទ្ធិពលវិជ្ជមាននៃថ្នាំ metformin៖ ការថយចុះករណីជំងឺខ្សោយបេះដូងក្នុងក្រុម metformin ប្រៀបធៀបនឹងថ្នាំ sulfonylurea (SM) មិនមានការកើនឡើងហានិភ័យនៃជំងឺខ្សោយបេះដូងជាមួយនឹងការកើនឡើងនៃកម្រិតថ្នាំ, ហានិភ័យទាបនៃការចូលមន្ទីរពេទ្យម្តងហើយម្តងទៀតចំពោះជំងឺខ្សោយបេះដូង, ការថយចុះ មរណភាពពីបុព្វហេតុទាំងអស់ក្នុងចំណោមអ្នកជំងឺដែលមានជំងឺខ្សោយបេះដូង។ ទោះជាយ៉ាងណាក៏ដោយអស់រយៈពេលជាយូរមកហើយដោយសារតែការកើនឡើងហានិភ័យនៃអាស៊ីតឡាក់ទិកអាស៊ីតមេទីលហ្វីនត្រូវបានគេរំលោភបំពាននៅក្នុងវត្តមានរបស់អេហ្វអេហ្វអេ។ ទោះយ៉ាងណាទិន្នន័យថ្មីៗនេះបង្ហាញពីភាពមិនសមហេតុផលនៃការរឹតត្បិតបែបនេះហើយយោងទៅតាមសុវត្ថិភាពនៃថ្នាំចំពោះអ្នកជំងឺទឹកនោមផ្អែមនិងជំងឺខ្សោយបេះដូងរួមទាំងអ្នកដែលមានមុខងារខ្សោយតំរងនោមថយចុះ។ ដូច្នេះនៅក្នុងការវិភាគមេតាដែលបានចេញផ្សាយលទ្ធផលនៃការសិក្សាចំនួន ៩ (អ្នកជំងឺចំនួន ៣៤.៥០៤ នាក់ដែលមានជំងឺទឹកនោមផ្អែមនិងជំងឺខ្សោយបេះដូង) ត្រូវបានគេវាយតម្លៃដែលរួមមានអ្នកជំងឺ ៦.៦២៤ នាក់ (១៩%) បានព្យាបាលដោយថ្នាំមេតាមីនន។ វាត្រូវបានបង្ហាញថាការប្រើប្រាស់ថ្នាំនេះត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងការកាត់បន្ថយ ២០% នៃអត្រាមរណភាពពីបុព្វហេតុទាំងអស់បើប្រៀបធៀបជាមួយថ្នាំបន្ថយជាតិស្ករដទៃទៀតមិនត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងអត្ថប្រយោជន៍ឬគ្រោះថ្នាក់ចំពោះអ្នកជំងឺដែលមានការថយចុះនៃអេហ្វអេហ្វអេ (ប្រភេទទី ៤ (អាយឌីភី ៤)
ថ្មីៗនេះលទ្ធផលនៃការស្រាវជ្រាវដែលត្រូវបានគ្រប់គ្រងដោយថ្នាំ placebo លើសុវត្ថិភាពសរសៃឈាមបេះដូងរបស់ saxagliptin - SAVOR-TIMI ដែលរួមមានអ្នកជំងឺ ១៦.៤៩២ នាក់ដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ២ (saxagliptin - n = ៨២៨០, placebo - n = ៨២១២) ដែលមានប្រវត្តិនៃជំងឺសរសៃឈាមបេះដូងត្រូវបានបោះពុម្ពផ្សាយនាពេលថ្មីៗនេះ។ ឬហានិភ័យខ្ពស់ក្នុងការអភិវឌ្ឍវា។ ដំបូងអ្នកជំងឺ ៨២% មានជំងឺលើសឈាម ១២,៨% មានជំងឺខ្សោយបេះដូង។ យោងទៅតាមលទ្ធផលនៃការស្រាវជ្រាវមិនមានភាពខុសគ្នារវាងក្រុម saxagliptin និងក្រុម placebo សម្រាប់ចំណុចរួមបញ្ចូលគ្នាដំបូងនៃជំងឺ (MACE: ការស្លាប់ដោយសរសៃឈាមបេះដូង, ការដាច់សរសៃឈាមខួរក្បាលដោយមិនមានឈាម, ជំងឺដាច់សរសៃឈាមខួរក្បាលក្រៅស្បូន) និងចំណុចបញ្ចប់បន្ទាប់បន្សំ (MACE +) ដែលរួមបញ្ចូលការសម្រាកព្យាបាលនៅមន្ទីរពេទ្យបន្ថែមទៀតសម្រាប់ការឈឺទ្រូងមិនស្ថិតស្ថេរ / ការកែលំអប្រព័ន្ធសរសៃឈាមបេះដូង / អេហ្វអេហ្វអេ។ ទន្ទឹមនឹងនេះការកើនឡើងនៃភាពញឹកញាប់នៃការសម្រាកព្យាបាលនៅមន្ទីរពេទ្យចំពោះជំងឺខ្សោយបេះដូងត្រូវបានគេរកឃើញថាមានចំនួន ២៧% (៣.៥% នៅក្នុងក្រុម saxagliptin និង ២,៨% នៅក្នុងក្រុម placebo, p = ០,០០,៧, 27R.២៧, ៩៥% ស៊ីអ៊ីសៈ ១,០៧–១) , ៥១) ដោយមិនបង្កើនអត្រាស្លាប់។ អ្នកព្យាករណ៍ខ្លាំងបំផុតនៃការសម្រាកព្យាបាលនៅមន្ទីរពេទ្យចំពោះជំងឺខ្សោយបេះដូងគឺជំងឺខ្សោយបេះដូងពីមុន GFR 2 និងសមាមាត្រអាល់ប៊ុម / អរនីនទីន។ លើសពីនេះទៀតការជាប់ទាក់ទងគ្នាដោយផ្ទាល់ត្រូវបានបង្កើតឡើងរវាងកម្រិតនៃសរសៃប្រសាទ peptide n--riritictic និងហានិភ័យនៃជំងឺខ្សោយបេះដូងជាមួយ saxagliptin ។ មិនមានភាពខុសប្លែកគ្នារវាងក្រុមនៅក្នុងកម្រិតនៃ Troponin T និង C-reactive protein ដែលត្រូវបានគេចាត់ទុកថាជាភស្តុតាងនៃអវត្តមាននៃការធ្វើឱ្យសកម្មនៃការរលាកនិង cardiotoxicity ដោយផ្ទាល់នៃ saxagliptin ។ យន្ដការដែលអាចធ្វើបានសម្រាប់ការបង្កើនហានិភ័យនៃការថយចុះហានិភ័យនៃអេហ្វអេហ្វអេហ្វអេហ្វអេហ្វប្រឆាំងនឹងផ្ទៃខាងក្រោយនៃ saxagliptin នៅតែត្រូវបានគេជជែកនៅឡើយវាត្រូវបានគេណែនាំថាអាយឌីភី 4 អាចរំខានដល់ការរិចរិលនៃ peptide vasoactive ជាច្រើនជាពិសេសកោសិកាសរសៃប្រសាទ natriuretic peptide កម្រិតដែលកើនឡើងយ៉ាងខ្លាំងចំពោះអ្នកជំងឺដែលមានអេជអេហ្វអេ។ ទន្ទឹមនឹងនេះដែរវាគួរតែត្រូវបានគេកត់សម្គាល់ថាដំបូងនៅក្នុងក្រុម saxagliptin បើប្រៀបធៀបជាមួយក្រុមថ្នាំ placebo មានអ្នកជំងឺច្រើនប្រើថ្នាំ thiazolidinediones (៦,២% និង ៥,៧% រៀងគ្នា) ដែលអាចប៉ះពាល់ដល់លទ្ធផលទាក់ទងនឹងជំងឺខ្សោយបេះដូង។
ការស្រាវជ្រាវលើប្រជាជនទ្រង់ទ្រាយធំដំបូងនៃលទ្ធផលគ្លីនិកនៃជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ដែលត្រូវបានព្យាបាលដោយថ្នាំ Sitagliptin (ការស្រាវជ្រាវពីក្រុមអ្នកជម្ងឺ ៧២.៧៣៨ នាក់ដែលមានអាយុជាមធ្យម ៥២ ឆ្នាំ, ១១% បានទទួលថ្នាំ sitagliptin) បង្ហាញពីអវត្តមាននៃផលប៉ះពាល់នៃថ្នាំទៅលើហានិភ័យនៃការចូលមន្ទីរពេទ្យនិងមរណភាព។ ទោះយ៉ាងណាការសិក្សាមួយដែលធ្វើឡើងក្នុងចំនួនប្រជាជនជាក់លាក់ - ក្នុងក្រុមអ្នកជំងឺទឹកនោមផ្អែមប្រភេទ ២ និងបង្កើតអេហ្វអេហ្វអេហ្វបង្ហាញលទ្ធផលផ្ទុយ។ ទិន្នន័យដែលបានមកពីការសិក្សាដំបូងលើចំនួនប្រជាជនទៅលើសុវត្ថិភាពនៃការប្រើថ្នាំ sitagliptin ចំពោះអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ២ និងជំងឺខ្សោយបេះដូងត្រូវបានចេញផ្សាយក្នុងឆ្នាំ ២០១៤។ នៅក្នុងការសិក្សាមួយដែលមានគោលបំណងដើម្បីវាយតម្លៃពីផលប៉ះពាល់នៃថ្នាំ sitagliptin (រួមទាំងការសម្រាកព្យាបាលនៅមន្ទីរពេទ្យចំពោះជំងឺខ្សោយបេះដូងនិងការស្លាប់ដោយសារជំងឺខ្សោយបេះដូង) ។ មានន័យថាអាយុ ៥៤ ឆ្នាំ (៥៨% នៃបុរស) វាត្រូវបានគេរកឃើញថាការប្រើប្រាស់ថ្នាំតាកាឡាហ្វីនមិនត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងការកើនឡើងនៃមន្ទីរពេទ្យសម្រាប់បុព្វហេតុទាំងអស់ឬការកើនឡើងនៃមរណភាពនោះទេប៉ុន្តែអ្នកជំងឺដែលទទួលថ្នាំមានអត្រាខ្ពស់គួរឱ្យកត់សម្គាល់។ ហានិភ័យនៃការចូលមន្ទីរពេទ្យចំពោះជំងឺខ្សោយបេះដូង (១២,៥%, AOR: ១,៨៤, ៩៥% ស៊ីអាយអេស៖ ១,១៦-២,៩២) ។ ការសិក្សាទាំងពីរដែលកំពុងពិភាក្សាកំពុងត្រូវបានអង្កេតមានលក្ខណៈមួយចំនួនដែលបង្ហាញពីការបកស្រាយយ៉ាងប្រុងប្រយ័ត្ននៃលទ្ធផល។ ក្នុងន័យនេះលទ្ធផលនៃ TECOS RCT ដែលបានបញ្ចប់ថ្មីៗនេះដែលជាការត្រួតពិនិត្យដោយចៃដន្យទ្វេដងការត្រួតពិនិត្យដោយប្រើ placebo លើសុវត្ថិភាពនៃប្រព័ន្ធសរសៃឈាមបេះដូងរបស់ស៊ីហ្គីប៉ូលីនក្នុងក្រុមនៃអ្នកជំងឺ ១៤ ៦៧១ នាក់ដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ដែលមានជំងឺបេះដូងរួមបញ្ចូលគ្នា (រួមទាំង អេហ្វអេហ្វអេហ្វ (១៨%)) និងកត្តាហានិភ័យនៃប្រព័ន្ធសរសៃឈាមបេះដូង។ ជាលទ្ធផលមិនមានភាពខុសប្លែកគ្នារវាងក្រុម sitagliptin និងក្រុម placebo ក្នុងបឋម (ពេលវេលាដល់ការស្លាប់សរសៃឈាមបេះដូង, ការដាច់សរសៃឈាមខួរក្បាលដោយមិនមានជាតិខ្លាញ់, ជំងឺដាច់សរសៃឈាមខួរក្បាលមិនស្លាប់, ការសម្រាកព្យាបាលនៅមន្ទីរពេទ្យសម្រាប់ការឈឺទ្រូងដែលមិនស្ថិតស្ថេរ) និងការបញ្ចប់អនុវិទ្យាល័យ។ មិនមានភាពខុសប្លែកគ្នានៅក្នុងភាពញឹកញាប់នៃការចូលមន្ទីរពេទ្យចំពោះជំងឺខ្សោយបេះដូងទេ។ នៅក្នុងការសិក្សារបស់ TECOS, sitagliptin ជាទូទៅបានបង្ហាញពីឥទ្ធិពលអព្យាក្រឹត (ប្រៀបធៀបទៅនឹងការប្រើ placebo) ទាក់ទងនឹងការវិវត្តនៃព្រឹត្តិការណ៍សរសៃឈាមបេះដូង។
ការសិក្សាអំពីសុវត្ថិភាពនៃការគ្រប់គ្រងដោយប្រើ placebo ទៅលើ alogliptin (EXAMINE, alogliptin n = 2701, placebo n = 2679) ចំពោះអ្នកជំងឺដែលមានជំងឺគាំងបេះដូងធ្ងន់ធ្ងរឬឈឺទ្រូងមិនស្ថិតស្ថេរ (ប្រហែល ២៨% នៃអ្នកជំងឺក្នុងក្រុមទាំងពីរមានជំងឺខ្សោយបេះដូង) ។ ទាក់ទងនឹងព្រឹត្តិការណ៍ដែលទាក់ទងនឹង CH នៅក្នុងការវិភាគក្រោយនេះ។ ផ្ទុយទៅ SAVOR-TIMI មិនមានទំនាក់ទំនងណាមួយត្រូវបានរកឃើញរវាងកម្រិតនៃ peptide នៃខួរក្បាលនិងជំងឺខ្សោយបេះដូងនៅក្នុងក្រុម alogliptin នោះទេ។ ការវិភាគមេតាដែលបានបោះពុម្ពផ្សាយថ្មីៗនេះនៃការសិក្សាអំពីវីលែនក្លីលីន (៤០ ស៊ីធីធី) និងលីនហ្គាលីបលីន (១៩ ស៊ី។ ធី។ ធី។ ស៊ី) មិនបានបង្ហាញពីភាពខុសគ្នានៃភាពញឹកញាប់នៃការសម្រាកព្យាបាលនៅមន្ទីរពេទ្យចំពោះជំងឺខ្សោយបេះដូងរវាងក្រុមអាយឌីភី ៤ និងក្រុមប្រៀបធៀបដែលត្រូវគ្នានោះទេ។ នៅឆ្នាំ ២០១៨ លទ្ធផលនៃការសិក្សាដែលរំពឹងទុកចំនួន ២ ស្តីពីសុវត្ថិភាពនៃសរសៃឈាមបេះដូងរបស់ linagliptin ចំពោះអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ត្រូវបានគេរំពឹងថាៈ CAROLINA (NCT01243424, n = ៦,០០០, ការប្រៀបធៀបថ្នាំ glimepiride) និង CARMELINA (NCT01897532, n = 8300, ការគ្រប់គ្រង placebo) ។
ទោះបីជាលទ្ធផលនៃការសិក្សាដែលបានពិភាក្សាខាងលើក៏ដោយក៏គេមិនអាចព្រងើយកន្តើយចំពោះការវិភាគមេតាផ្ទុយដែលបង្ហាញពីការផ្សារភ្ជាប់គ្នារវាងក្រុម IDP4 និងការកើនឡើងហានិភ័យនៃការវិវត្តទៅជាជំងឺខ្សោយបេះដូងស្រួចស្រាវករណីថ្មីនៃជំងឺខ្សោយបេះដូងនិងការសម្រាកព្យាបាលនៅមន្ទីរពេទ្យសម្រាប់ជំងឺខ្សោយបេះដូង 52-55 ។ ដូច្នេះវាហាក់ដូចជាសមហេតុផលក្នុងការបដិសេធការសន្និដ្ឋានចុងក្រោយអំពីសុវត្ថិភាព IDP4 សម្រាប់អេហ្វអេហ្វអេហ្វយ៉ាងហោចណាស់រហូតដល់មានយន្តការដែលអាចធ្វើបានសម្រាប់ការអភិវឌ្ឍផលប៉ះពាល់ទាំងនេះត្រូវបានបង្កើតឡើង។
អេហ្គ្រីក្លូឡូហ្សីន
តម្រូវការជាមុនសម្រាប់សុវត្ថិភាពសរសៃឈាមគឺជានិន្នាការថ្មីមួយនៅក្នុងបទប្បញ្ញត្តិនៃការប្រើប្រាស់ភ្នាក់ងារជាតិស្ករក្នុងឈាមនៅក្នុងដំណាក់កាលដំបូងនៃការដាក់លក់ថ្នាំនៅលើទីផ្សារ។ ដោយទទួលបានទិន្នន័យថ្មីពេលខ្លះមិនរំពឹងទុកទាំងស្រុងលើផលប៉ះពាល់សរសៃឈាមបេះដូងវិជ្ជមាននិងអព្យាក្រឹតឬអវិជ្ជមាននៃថ្នាំសម្រាប់ការព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទ ២ ការយកចិត្តទុកដាក់យ៉ាងជិតស្និទ្ធទៅនឹងថ្នាំប្រភេទថ្មីគឺអាចយល់បាន។ ចាប់តាំងពីឆ្នាំ ២០១២ក្នុងការអនុវត្តន៍ជំងឺទឹកនោមផ្អែមលើពិភពលោកថ្នាំនៃក្រុមនៃថ្នាំរារាំងការជ្រើសរើសថ្នាំតំរងនោមសូដ្យូម - គ្លូស្យូសតំរងនោមប្រភេទទី ២ (SGLT2) បានចាប់ផ្តើមត្រូវបានប្រើក្នុងការព្យាបាលដោយប្រើវិធីព្យាបាលរោគនិងក្នុងការព្យាបាលរួមគ្នានៃជំងឺទឹកនោមផ្អែមប្រភេទ ២ ។ នៅឆ្នាំ ២០១៤ ថ្នាំថ្មីនៃថ្នាក់នេះគឺ empagliflozin បានចូលក្នុងការអនុវត្តគ្លីនិកអន្តរជាតិនិងក្នុងស្រុក។ Empagliflozin គឺជាការបង្ហាញ SGLT2 inhibitor នៅក្នុង vitro ទាក់ទងទៅ SGLT2,> ២៥០០ ដងច្រើនជាងការជ្រើសរើសបើប្រៀបធៀបទៅនឹងអេសជីអិល ១ (បានបង្ហាញយ៉ាងច្បាស់នៅក្នុងបេះដូង, ក៏ដូចជានៅក្នុងពោះវៀន, បំពង់ក, ខួរក្បាល, តម្រងនោម, ពងស្វាស, ក្រពេញប្រូស្តាត) និង> ៣៥០០ ដងបើប្រៀបធៀបទៅនឹងអេសជីអិម ៤ (បង្ហាញនៅក្នុងពោះវៀន, ញាក់សាច់) តម្រងនោមថ្លើមខួរក្បាលសួតស្បូនលំពែង) ។ Empagliflozin ជួយកាត់បន្ថយការស្តារជាតិគ្លុយកូសឡើងវិញនិងបង្កើនការបញ្ចេញជាតិស្ករក្នុងទឹកនោមដោយហេតុនេះអាចជួយកាត់បន្ថយការឡើងជាតិស្ករក្នុងឈាមដែលទាក់ទងនឹងជំងឺទឹកនោមផ្អែមកាត់បន្ថយទំងន់និងសម្ពាធឈាមដោយមិនបង្កើនអត្រាចង្វាក់បេះដូងកាត់បន្ថយភាពរឹងនៃសរសៃឈាមនិងភាពធន់នឹងសរសៃឈាមនិងមានឥទ្ធិពលវិជ្ជមានទៅលើអាល់មីលីនៀនិងជំងឺទឹកនោមផ្អែម។ សុវត្ថិភាពនៃសរសៃឈាមបេះដូងរបស់អេកហ្គូលីក្លូហ្សីនត្រូវបានសិក្សានៅក្នុងការសិក្សាពហុមុខងារពិការភ្នែកដំណាក់កាលទី ៣ នៃលទ្ធផលអេអេអេអេអេអេអេអេអេអេអេអេអេអេអេអេអេអេអេអេអេអេអេសអេសអេជ (អេស។ អិន .០១១៣១៦៧៦) ។ ការសិក្សានេះមានការចូលរួមពី ៤២ ប្រទេសចំនួន ៥៩០ មណ្ឌលព្យាបាល។ លក្ខណៈវិនិច្ឆ័យនៃការដាក់បញ្ចូល: អ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ២ អាយុ ១៨ ឆ្នាំ, BMI I ៤៥ គីឡូក្រាម / ម ២, ហាប់1 គ ៧–១០% (គិតជាមធ្យម HbA1 គ ៨.១%) eGFR ≥ ៣០ មីលីលីត្រ / នាទី / ១,៧៣ ម ២ (MDRD) វត្តមាននៃជំងឺសរសៃឈាមបេះដូងដែលត្រូវបានបញ្ជាក់ (រួមទាំងជំងឺសរសៃឈាមបេះដូង, ជំងឺលើសឈាម, ប្រវត្តិនៃជំងឺ myocardial infarction ឬជំងឺដាច់សរសៃឈាមខួរក្បាល, ជំងឺសរសៃឈាមខាង ៗ ) ។ អ្នកស្រាវជ្រាវបានបង្កើតក្រុមអ្នកជំងឺទូទៅដែលមានហានិភ័យខ្ពស់នៃប្រព័ន្ធសរសៃឈាមបេះដូង (អាយុជាមធ្យមក្នុងក្រុម - ៦៣,១ ឆ្នាំ, បទពិសោធន៍មធ្យមនៃជំងឺទឹកនោមផ្អែមប្រភេទ ២ - ១០ ឆ្នាំ) និងចៃដន្យទៅជា ៣ ក្រុម៖ ក្រុមប្រើ placebo (n = ២៣៣៣), ក្រុម empagliflozin 10 មីលីក្រាម / ថ្ងៃ (Empa10) (n = 2345) និងក្រុម empagliflozin 25 មីលីក្រាម / ថ្ងៃ (Empa25) (n = 2342) ។ ដំបូងរហូតដល់ ៨១% នៃអ្នកជំងឺបានទទួលថ្នាំប្រឆាំងនឹងការកន្ត្រាក់អង់ស៊ីម angiotensin ឬអាល់កទីស្យូទីន (ACE / ARB), ៦៥% - block-blockers, ៤៣% - ថ្នាំបញ្ចុះសព, ៦% - អង់ទីករស្រូបយកសារធាតុ Mineralocorticoid (AMP) ។ ការសិក្សាមានរយៈពេលរហូតដល់ការចាប់ផ្តើមនៃព្រឹត្តិការណ៍ចំនួន ៦៩១ ដែលត្រូវគ្នាទៅនឹងសមាសធាតុនៃចំនុចចុងក្រោយ (MACE, ការស្លាប់ដោយសារជំងឺសរសៃឈាមបេះដូង, ការគាំងបេះដូងមិនស្លាប់ឬជំងឺដាច់សរសៃឈាមក្នុងខួរក្បាលដែលមិនបណ្តាលឱ្យស្លាប់) - រយៈពេលនៃការព្យាបាលជាមធ្យម ២,៦ ឆ្នាំ, រយៈពេលនៃការតាមដានរយៈពេល ៣.១ ឆ្នាំ។ លទ្ធផលនៃសរសៃឈាមបេះដូងទាំងអស់ត្រូវបានវាយតម្លៃឡើងវិញដោយគណៈកម្មាធិការជំនាញពីរ (សម្រាប់ព្រឹត្តិការណ៍បេះដូងនិងសរសៃប្រសាទ) ។ លទ្ធផលដែលបានវិភាគក៏រួមបញ្ចូលការសម្រាកព្យាបាលនៅមន្ទីរពេទ្យសម្រាប់ជំងឺខ្សោយបេះដូងសរុបការសម្រាកព្យាបាលនៅមន្ទីរពេទ្យសម្រាប់ជំងឺខ្សោយបេះដូងឬការស្លាប់ដោយសារជំងឺបេះដូង (លើកលែងតែជំងឺដាច់សរសៃឈាមខួរក្បាល) ការសម្រាកព្យាបាលនៅមន្ទីរពេទ្យម្តងហើយម្តងទៀតចំពោះជំងឺខ្សោយបេះដូងករណីនៃជំងឺខ្សោយបេះដូងត្រូវបានចុះបញ្ជីដោយអ្នកស្រាវជ្រាវការតែងតាំងការព្យាបាលដោយការវះកាត់ការស្លាប់ដោយសារជំងឺខ្សោយបេះដូងការសម្រាកព្យាបាលនៅមន្ទីរពេទ្យ។ ហេតុផល (ការចូលមន្ទីរពេទ្យដោយសារការចាប់ផ្តើមនៃព្រឹត្តិការណ៍មិនល្អណាមួយ) ។ ការវិភាគបន្ថែមត្រូវបានអនុវត្តនៅក្នុងក្រុមតូចៗដែលបានបង្កើតឡើងដោយផ្អែកលើលក្ខណៈដំបូងរួមទាំងវត្តមាន / អវត្តមាននៃជំងឺខ្សោយបេះដូងដែលត្រូវបានចុះបញ្ជីដោយអ្នកស្រាវជ្រាវ។
យោងតាមលទ្ធផលវាត្រូវបានបង្ហាញថាបើប្រៀបធៀបនឹងការប្រើថ្នាំ placebo ការព្យាបាលអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ជាមួយនឹងការប្រើថ្នាំ empagliflozin បន្ថែមលើការព្យាបាលតាមស្តង់ដារកាត់បន្ថយភាពញឹកញាប់នៃការចាប់ផ្តើមនៃចំណុចបឋម (MACE) អត្រាមរណភាពនៃសរសៃឈាមនិងមរណភាពពីបុព្វហេតុទាំងអស់។ Empagliflozin ក៏បានកាត់បន្ថយភាពញឹកញាប់នៃការចូលមន្ទីរពេទ្យដោយហេតុផលទាំងអស់ភាពញឹកញាប់នៃការចូលមន្ទីរពេទ្យដោយសារជំងឺខ្សោយបេះដូងនិងហេតុផលផ្សេងទៀត (តារាងទី ២) ។

ឧប្បត្តិហេតុទាបនៃតំរូវការនៃការប្រើរង្វិលជុំក្នុងក្រុម empagliflozin ត្រូវបានកត់សម្គាល់។ ថ្នាំនេះបានកាត់បន្ថយភាពញឹកញាប់នៃលទ្ធផលសមាសធាតុ៖ ការសម្រាកព្យាបាលនៅមន្ទីរពេទ្យសម្រាប់ជំងឺខ្សោយបេះដូងឬការតែងតាំងការព្យាបាលដោយប្រើរង្វិលជុំ (HR 0.63, 95% CI: 0.54–0.73, p 2, ប្រវត្តិសាស្រ្តនៃការរំលោភលើសាច់ដុំបេះដូងឬជំងឺបេះដូង atrial fibrillation) ច្រើនតែទទួលបានអាំងស៊ុយលីន, ប្រើថ្នាំបញ្ចុះទឹកនោម, β -blockers, ACE / ARB, AWP ។អ្នកជំងឺទាំងអស់ដែលមាន HF ដំបូង (ក្រុមប្រើ placebo និងក្រុម empagliflozin) បានកត់ត្រាពីអត្រាខ្ពស់នៃព្រឹត្តិការណ៍មិនល្អ (រួមទាំងអ្នកដែលត្រូវការការឈប់ព្យាបាល) បើប្រៀបធៀបជាមួយអ្នកជំងឺដែលមិនមានអេហ្វអេអេអេ។ ក្នុងពេលជាមួយគ្នានេះនៅក្នុងក្រុម empagliflozin បើប្រៀបធៀបជាមួយ placebo មានប្រេកង់ទាបនៃអេអ៊ីអេទាំងអស់អេអ៊ីអេធ្ងន់ធ្ងរនិងអេអ៊ីដែលទាមទារការដកគ្រឿងញៀន។
ដូច្នេះយោងតាមការសិក្សា EMPA-REG OUTCOME បានឱ្យដឹងថាការព្យាបាលដោយប្រើកម្លាំងបន្ថែមជួយកាត់បន្ថយហានិភ័យនៃការចូលមន្ទីរពេទ្យចំពោះជំងឺខ្សោយបេះដូងឬការស្លាប់ដោយសារជំងឺបេះដូង ៣៤% (ដើម្បីការពារការសម្រាកនៅមន្ទីរពេទ្យមួយសម្រាប់ជំងឺខ្សោយបេះដូងឬការស្លាប់ដោយសារសរសៃឈាមបេះដូងអ្នកជំងឺ ៣៥ នាក់ត្រូវទទួលការព្យាបាល ៣ ឆ្នាំ) ។ ការប្រើប្រាស់ empagliflozin ចំពោះអ្នកជំងឺដែលមានជំងឺខ្សោយបេះដូងទាក់ទងនឹងទម្រង់សុវត្ថិភាពមិនទាបជាងការប្រើថ្នាំ placebo ទេ។
សរុបសេចក្ដីមកការការពារការវិវត្តនៃរោគសញ្ញាអេហ្វអេហ្វអេហ្វអេសរោគសញ្ញាបន្ថយការវិវត្តនៃជំងឺកាត់បន្ថយភាពញឹកញាប់នៃមន្ទីរពេទ្យនិងការធ្វើឱ្យប្រសើរឡើងនូវការព្យាករណ៍របស់អ្នកជំងឺគឺជាទិដ្ឋភាពចាំបាច់នៃការព្យាបាលដោយអេហ្វអេហ្វអេ។ ការប្រើប្រាស់ថ្នាំជាតិស្ករក្នុងឈាមដែលមានសុវត្ថិភាពសម្រាប់លទ្ធផលនៃសរសៃឈាមបេះដូងគឺជាភារកិច្ចបន្ថែមក្នុងការព្យាបាលអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ និងជំងឺទឹកនោមផ្អែមប្រភេទ ២ ។ ក្នុងការព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ប្រឆាំងនឹងផ្ទៃខាងក្រោយនៃអេហ្វអេហ្វអេហ្វការរឹតត្បិតការប្រើប្រាស់ក្នុងកម្រិតមួយដឺក្រេឬមួយផ្សេងទៀត (ក្នុងករណីភាគច្រើនមិនមានកំណត់ច្បាស់លាស់) អនុវត្តចំពោះថ្នាំបញ្ចុះជាតិស្ករស្ទើរតែទាំងអស់។
ថ្នាំ Empagliflozin គឺជាថ្នាំប្រឆាំងនឹងជំងឺទឹកនោមផ្អែមតែមួយគត់ដែលបានបង្ហាញនៅក្នុងការសិក្សានាពេលអនាគតដ៏ធំធេងមិនត្រឹមតែសុវត្ថិភាពប៉ុណ្ណោះទេប៉ុន្តែថែមទាំងអត្ថប្រយោជន៍នៃការប្រើប្រាស់វាផងដែរ - ធ្វើឱ្យប្រសើរឡើងនូវលទ្ធផលដែលទាក់ទងនឹងជំងឺខ្សោយបេះដូងចំពោះអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ និងបង្កើតជំងឺនានានៃប្រព័ន្ធសរសៃឈាមបេះដូង។
អក្សរសាស្ត្រ
- Dedov I.I, Shestakova M.V. , Vikulova O.K. ការចុះឈ្មោះរដ្ឋនៃជំងឺទឹកនោមផ្អែមនៅសហព័ន្ធរុស្ស៊ី: ឆ្នាំ 2014 ទស្សនវិស័យស្ថានភាពនិងការអភិវឌ្ឍន៍ // ជំងឺទឹកនោមផ្អែម។ ឆ្នាំ ២០១៥.១៨ (៣) ។ អេស ៥-២៣ ។
- Mareev V. Yu ។ , Ageev F.T. , Arutyunov G.P. et al អនុសាសន៍ជាតិរបស់ OSCH, RKO និង RNMOT សម្រាប់ការធ្វើរោគវិនិច្ឆ័យនិងព្យាបាលជំងឺខ្សោយបេះដូង (ការពិនិត្យឡើងវិញលើកទី ៤) // ជំងឺខ្សោយបេះដូង។ ឆ្នាំ ២០១៣.V. ១៤, លេខ ៧ (៨១) ។ ស។ ៣៧៩-៤៧២ ។
- ម៉ាក់ដូណលអិមអរ, ភីធីអិម។ ស៊ី។ Hawkins អិន។ et al ។ ជំងឺទឹកនោមផ្អែមជំងឺសរសៃប្រសាទខាងផ្នែកខាងឆ្វេងនិងការខ្សោយបេះដូងរ៉ាំរ៉ៃ // បេះដូងអេកអេចឆ្នាំ ២០០៨។ លេខ ២៩។ ទំព័រ ១២២៤-១២៤០ ។
- Shah A. D. , Langenberg C. , Rapsomaniki អ៊ី។ et al ។ ជំងឺទឹកនោមផ្អែមប្រភេទទី ២ និងជំងឺទឹកនោមផ្អែមប្រភេទ ២ ។ I. I. Dedova, M.V. Shestakova, បោះពុម្ពលើកទី ៧ // ជំងឺទឹកនោមផ្អែម mellitus ។ ឆ្នាំ ២០១៥ លេខ ១៨ (១ ស) ។ អេស ១–១១២ ។
- វ៉ាហ្គាហ្គាហ្សេវីហ្វ័រឌីណានឌីភី។ លីយ៉ាដេតអិល។ ភី។ ភី។ ការងាប់លិង្គដោយការប្រើថ្នាំនិងការធ្វើឱ្យកន្ត្រាក់បេះដូង // Am J Physiol Heart Circ Physiol ។ ឆ្នាំ ២០១៥ លេខ ៣០៩.H១៤៥៣-H១៤៦៧ ។
- ផាលីអេសអេ, ឆាតធីភីប៉ានអេស, ភីមមីនឃីកអេ, ឆាតធីភីកនអិន។ សកម្មជនPPARγ, rosiglitazone: តើវាមានប្រយោជន៍ឬមានគ្រោះថ្នាក់ដល់ប្រព័ន្ធសរសៃឈាមបេះដូងដែរឬទេ? // ពិភព J Cardiol ។ ២០១១. ទេលេខ ៣ (៥) ។ 144 ១៤៤-១៥២ ។
- Verschuren L. , Wielinga P, Y, Kelder T. et al ។ វិធីសាស្រ្តជីវវិទ្យាប្រព័ន្ធមួយដើម្បីស្វែងយល់ពីយន្តការរោគសាស្ត្រនៃជំងឺលើសឈាមខាងជំងឺបេះដូងដែលទាក់ទងនឹងអរម៉ូនរ៉ូហ្សីហ្សែន // BMC Med Genomics ។ ២០១៤. លេខ ៧. ៣៥. DO. ១០,១១៨៦ / ១៧៥៥-៨៧៩៤–៧-៣៥ ។
- ឡាហ្គូអរអិម, ស៊ីងភី។ ភី, ណីតូអរ។ ដ។ ជំងឺខ្សោយបេះដូងនិងការដាច់សរសៃឈាមបេះដូងចំពោះអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមនិងទឹកនោមផ្អែមប្រភេទទី ២ ដែលត្រូវបានគេផ្តល់ឱ្យ thiazolidinediones: ការវិភាគមេតានៃការសាកល្បងគ្លីនិកចៃដន្យ // Lancet ។ ឆ្នាំ ២០០៧ លេខ ៣៧០។ ទំព័រ ១១១២-១១៣៦ ។
- Komajda M. , McMurray J. J. , Beck-Nielsen H. et al ។ ព្រឹត្តិការណ៍នៃជំងឺខ្សោយបេះដូងជាមួយ rosiglitazone ដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ២៖ ទិន្នន័យពីការសាកល្បងគ្លីនិក RECORD // អ៊ីយូបេះដូង J. ២០១០. លេខ ៣១។ ៨២៤-៨៣១ ។
- Erdmann E. , Charbonnel B. , Wilcox R. G ។ et al ។ ការប្រើប្រាស់ Pioglitazone និងជំងឺខ្សោយបេះដូងចំពោះអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ និងជំងឺបេះដូង - សរសៃឈាម៖ ទិន្នន័យបានមកពីការសិក្សា PROactive (PROactive 08) // ថែទាំជំងឺទឹកនោមផ្អែម។ ឆ្នាំ ២០០៧ លេខ ៣០. ២៧៧៣-២៧៧៨ ។
- Tzoulaki I. , Molokhia M. , Curcin V ។ et al ។ ហានិភ័យនៃជំងឺសរសៃឈាមបេះដូងនិងមូលហេតុទាំងអស់ដែលបណ្តាលឱ្យស្លាប់ក្នុងចំណោមអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ បានចេញវេជ្ជបញ្ជាអោយប្រើថ្នាំប្រឆាំងនឹងជំងឺទឹកនោមផ្អែមតាមមាត់៖ ការសិក្សាពីអតីតកាលដោយប្រើមូលដ្ឋានទិន្នន័យស្រាវជ្រាវអនុវត្តទូទៅរបស់ចក្រភពអង់គ្លេស // BMJ ។ ឆ្នាំ ២០០៩ លេខ ៣៣៩. b៤៧៣១ ។
- Varas-Lorenzo C. , Margulis A. V. , Pladevall អិម។ et al ។ ហានិភ័យនៃជំងឺខ្សោយបេះដូងត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងការប្រើថ្នាំបន្ថយជាតិគ្លុយកូសក្នុងឈាម: ការពិនិត្យឡើងវិញជាប្រព័ន្ធនិងការវិភាគមេតានៃការស្រាវជ្រាវដែលបានបោះពុម្ពផ្សាយ // BMC ។ ការរំខានដល់ប្រព័ន្ធសរសៃឈាមបេះដូង។ ឆ្នាំ ២០១៤. លេខ ១៤.១.១២៩ ។ DOI: ១០.១១៨៦ / ១៤៧១–២២៦១–១៤–១២៩ ។
- Novikov V.E. , Levchenkova សហរដ្ឋអាមេរិក។ ទិសដៅថ្មីក្នុងការស្វែងរកថ្នាំដែលមានសកម្មភាពប្រឆាំងនឹងអរម៉ូននិងគោលដៅសម្រាប់សកម្មភាពរបស់ពួកគេ // ឱសថសាស្ត្រពិសោធន៍និងគ្លីនិក។ ឆ្នាំ ២០១៣.V. ៧៦, លេខ ៥, ៣៧-៤៧ ។
- ការសិក្សាអំពីជំងឺទឹកនោមផ្អែមក្នុងចក្រភពអង់គ្លេស (UKPDS) ។ ការគ្រប់គ្រងឈាមដែលមានជាតិខ្លាញ់ច្រើនជាមួយស៊ុលហ្វីនីឡាឡូរ៉ាសឬអាំងស៊ុយលីនបើប្រៀបធៀបនឹងការព្យាបាលធម្មតានិងហានិភ័យនៃផលវិបាកចំពោះអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ២ (UKPDS 33) // Lancet ។ ឆ្នាំ ១៩៩៨ លេខ ៣៥២. ៨៣៧-៨៥៣ ។
- Karter A. J. , Ahmed A. T. , លីវជេ។ et al ។ ការផ្តួចផ្តើម Pioglitazone និងការសម្រាកព្យាបាលនៅមន្ទីរពេទ្យជាបន្តបន្ទាប់សម្រាប់ការកន្ត្រាក់បេះដូងដ៏កាចសាហាវ // ទឹកនោមផ្អែម Med ឆ្នាំ ២០០៥។ លេខ ២២. ៩៨៦–៩៩៣ ។
- Fadini1 G. P. , Avogaro A. , Esposti L. D. et al ។ ហានិភ័យនៃការសម្រាកព្យាបាលនៅមន្ទីរពេទ្យចំពោះជំងឺខ្សោយបេះដូងចំពោះអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ដែលត្រូវបានព្យាបាលដោយ DPP-4 ថ្មីឬថ្នាំបន្ថយជាតិគ្លុយកូសតាមមាត់ផ្សេងទៀត។ ការស្រាវជ្រាវលើបញ្ជីឈ្មោះដែលបានពិនិត្យលើអ្នកជំងឺ ១២៧.៥៥៥ នាក់មកពីមណ្ឌលព័ត៌មានអូហ្សឹមឌីដ - សុខភាពទូទាំងប្រទេស // អេរ៉ូ។ បេះដូង J. 2015. លេខ 36. R 2454-2462 ។
- Kavianipour M. , Ehlers M. R. , Malmberg K. et al ។ ទឹកអាស៊ីត peptide-1 (៧-៣៦) អាសុកគ្លីករារាំងការប្រមូលផ្តុំសារធាតុរំអិលនិង lactate នៅក្នុងផូស្វ័រអ៊ីកូស្យូមនិងអ៊ីស្យូមមិនមែនអ៊ីដ្រូស៊ីក // ប៉េតូត។ ឆ្នាំ ២០០៣។ លេខ ២៤. ៥៦៩-៥៧៨ ។
- Poornima I. , Brown, S. B. , Bhashyam អេស។ et al ។ ការពុះកញ្ជ្រោល peptide-1 រ៉ាំរ៉ៃអាចជួយឱ្យមុខងារសសៃប្រសាទ ventricular និងធ្វើឱ្យការរស់រានមានជីវិតមានភាពប្រេះស្រាំក្នុងកម្រិតខ្ពស់ដោយឯកឯងនិងខ្សោយបេះដូង។ ឆ្នាំ ២០០៨។ លេខ ១. អរ ១៥៣–១៦០ ។
- Nikolaidis L. A. , Elahi D. , Hentosz T. et al ។ ការប្រើថ្នាំ peptide-1 ដែលមានជាតិស្ករក្នុងឈាមបន្ថែមគឺបង្កើនការស្រូបយកជាតិគ្លុយកូសក្នុងឈាមនិងធ្វើឱ្យប្រសើរឡើងនូវការសសៃឈាមខាងឆ្វេងនៅក្នុងសត្វឆ្កែដែលដឹងខ្លួនជាមួយនឹងការធ្វើឱ្យមានបញ្ហាបេះដូង។ ឆ្នាំ ២០០៤។ លេខ ១១០. ភី ៩៥៥-៩៦១ ។
- Thrainsdottir I. , Malmberg K. , Olsson A. et al ។ បទពិសោធន៍ដំបូងជាមួយការព្យាបាល GLP-1 លើការគ្រប់គ្រងមេតាប៉ូលីសនិងមុខងារ myocardial ចំពោះអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ២ និងជំងឺខ្សោយបេះដូង // Diab Vasc Dis Res ។ ឆ្នាំ ២០០៤។ លេខ ១. R. ៤០-៤៣ ។
- Nikolaidis L. A. , Mankad S. , Sokos G. G ។ et al ។ ផលប៉ះពាល់នៃថ្នាំ peptide-1 ដែលមានជាតិគ្លូហ្គូសចំពោះអ្នកជំងឺដែលមានជំងឺខ្សោយសរសៃឈាមខួរក្បាលស្រួចស្រាវនិងការដាច់សរសៃឈាមខួរក្បាលខាងឆ្វេងបន្ទាប់ពីការធ្វើលំហាត់ប្រាណដោយជោគជ័យ // ការធ្វើចលនាឈាមរត់។ ឆ្នាំ ២០០៤។ លេខ ១០៩. ទំព័រ ៩៦២-៩៦៥ ។
- ណាថានសុនឌី, យូលីម៉ាន់ប៊ី, ឡូហ្វស្តុមយូ។ et al ។ ផលប៉ះពាល់នៃការធ្វើឱ្យប្រសើរឡើងនៃសរសៃឈាមចំពោះអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ដែលមានជំងឺខ្សោយបេះដូងស្ទះ: ការធ្វើរោគវិនិច្ឆ័យដោយចៃដន្យទ្វេដងលើការគ្រប់គ្រងប្រសិទ្ធភាពនិងសុវត្ថិភាព // ជំងឺទឹកនោមផ្អែម។ លេខ ៥៥។ ទំព័រ ៩២៦–៩៣៥ ។
- Sokos G. G. , Nikolaidis L. A. , Mankad S. et al ។ infucagon-peptide-1 infucus ធ្វើឱ្យប្រសើរឡើងនូវប្រភាគ ventricular ejection ខាងឆ្វេងនិងស្ថានភាពមុខងារចំពោះអ្នកជំងឺដែលមានជំងឺខ្សោយបេះដូងរ៉ាំរ៉ៃ // J Cardiac Fail ។ ឆ្នាំ ២០០៦។ លេខ ១២. ៦៩៤-៦៩៩ ។
- Bentley-Lewis R. , Aguilar D. , Riddle M. C ។ et al ។ សនិទានភាពការរចនានិងលក្ខណៈមូលដ្ឋានក្នុងការវាយតម្លៃ LIXisenatide ក្នុងរោគសញ្ញាសរសៃឈាមបេះដូងស្រួចស្រាវការធ្វើតេស្តចុងសរសៃឈាមបេះដូងរយៈពេលយូរនៃលីស៊ីស៊ីណាតធៀបនឹងការប្រើថ្នាំ placebo // Am បេះដូង J. 2015. លេខ ១៦៩. ៦៣១-៦៣៨ ។
- www.clinicaltrials.gov ។
- Scirica B. M. , Braunwald E. , Raz I ។ et al ។ ការខកខានបេះដូង, Saxagliptin និងទឹកនោមផ្អែម Mellitus: ការសង្កេតពី SAVOR-TIMI 53 ដោយចៃដន្យការជំនុំជម្រះ // ការធ្វើចរាចរ។ ឆ្នាំ ២០១៤. លេខ ១៣០. ទំព័រ ១៥៧៩-១៥៨៨ ។
- Margulis A. V. , Pladevall M. , Riera-Guardia N ។ et al ។ ការវាយតម្លៃគុណភាពនៃការសិក្សាសង្កេតនៅក្នុងការត្រួតពិនិត្យប្រព័ន្ធសុវត្ថិភាពគ្រឿងញៀនការប្រៀបធៀបឧបករណ៍ពីរគឺញូស្កូស - អូតាវ៉ាជញ្ជីងនិងធនាគារអេ។ អាយ។ អេ។ អាយអិល។ ក្លីនអេឌីឌីម៉ីល។ ឆ្នាំ ២០១៤. លេខ ៦. អរ ១-១០ ។
- ហ្សុងជេ, ហ្គូអេអេ, រ៉ាចាហ្គាប៉ូលអេស។ ការថយចុះនៃគ្លីសេរីនៀនិងហានិភ័យនៃជំងឺខ្សោយបេះដូងភស្តុតាងថ្មីៗពីការសិក្សាពីឌីផេដឌីល Peptidase Inhibition // ជំងឺខ្សោយបេះដូង។ ឆ្នាំ ២០១៥ លេខ ៨. ៨. ៨១៩-៨២៥ ។
- Eurich D. T. , Simpson អេស, Senthilselvan អេ។ et al ។ ការប្រៀបធៀបសុវត្ថិភាពនិងប្រសិទ្ធភាពនៃថ្នាំ Sitagliptin ចំពោះអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ២៖ ការសិក្សាអំពីក្រុមដែលមានមូលដ្ឋានលើប្រជាជនបន្ទាប់ // BMJ ។ ឆ្នាំ 2013. លេខ 346. f2267 ។
- Weir D. L. , McAlister F. A. , Senthilselvan A. et al ។ ការប្រើប្រាស់ Sitagliptin ចំពោះអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមនិងជំងឺខ្សោយបេះដូង៖ ការសិក្សាអំពីការគិតគូរពីចំនួនប្រជាជនផ្អែកលើការថយចុះនៃបេះដូងរបស់ JACC ។ ឆ្នាំ ២០១៤. លេខ ២ (៦) ។ ៥៧៣-៥៨២ ។
- Galstyan G. R. ផលប៉ះពាល់នៃប្រព័ន្ធសរសៃឈាមបេះដូងរបស់ថ្នាំ DPP-4 inhibitors ក្នុងថ្នាំដែលមានភស្តុតាង។ TECOS: ចម្លើយជាច្រើនតើមានសំណួរទេ? // ការព្យាបាលដោយឱសថប្រកបដោយប្រសិទ្ធភាព។ ឆ្នាំ ២០១៥ លេខ ៤ (៣២) ។ អេស ៣៨–៤៤ ។
- សដបុលយូប៊ី។ ឃុនឃិនស៊ីភី។ ហឺឌឺរអេសអរ។ et al ។ Alogliptin បន្ទាប់ពីមានជំងឺសរសៃឈាមខួរក្បាលធ្ងន់ធ្ងរចំពោះអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ // អិនអេងជេមេដ។ ឆ្នាំ ២០១៣. លេខ ៣៦៩. 13 ១៣២៧–១៣៣៥ ។
- ម៉ាកឃិនជីជី, អ៊ីវ៉ានអិម, ដេលប្រាយតូអេស។ et al ។ ទម្រង់សុវត្ថិភាពនៃជំងឺខ្សោយបេះដូងនិងសរសៃឈាមបេះដូងរបស់ vildagliptin: ការវិភាគមេតានៃអ្នកជំងឺចំនួន ១៧០០០ នាក់ // ជំងឺទឹកនោមផ្អែមជំងឺទឹកនោមផ្អែម។ ឆ្នាំ ២០១៥ លេខ ១៧. ១០៨៥-១០៩២ ។
- ម៉ូណាមីអិម, ឌីស៊ីមីរីនី I. អាយម៉ាន់ជិស៊ីអ៊ី។ ថ្នាំ Dipeptidyl peptidase-4 រារាំងនិងខ្សោយបេះដូង៖ ការវិភាគមេតានៃការសាកល្បងគ្លីនិកចៃដន្យ // Nutr Metab Cardiovasc Dis ។ឆ្នាំ ២០១៤។ លេខ ២៤. ៦៨៩–៦៩៧ ។
- Udell J. , Cavender M. , Bhatt D ។ et al ។ ថ្នាំបន្ថយជាតិគ្លុយកូសឬយុទ្ធសាស្ត្រនិងលទ្ធផលនៃសរសៃឈាមបេះដូងចំពោះអ្នកជំងឺដែលមានឬមានហានិភ័យនៃជំងឺទឹកនោមផ្អែមប្រភេទទី ២៖ ការធ្វើតេស្តិ៍ត្រួតពិនិត្យដោយចៃដន្យ // Lancet Diabetes Endocrinol ។ ឆ្នាំ ២០១៥ លេខ ៣. ៣៥៦-៣៦៦ ។
- វូអេស, ហ៊ីបភឺរី I. ស្កេបាអិម, ក្រូមអេ។ ថ្នាំរារាំងនិងលទ្ធផលនៃប្រព័ន្ធសរសៃឈាមបេះដូង: Dipptidyl peptidase-4 និងលទ្ធផលនៃប្រព័ន្ធសរសៃឈាមបេះដូង៖ ការវិភាគមេតានៃការសាកល្បងគ្លីនិកដោយចៃដន្យដែលមានអ្នកចូលរួម ៥៥,១៤១ នាក់ // មានបញ្ហាបេះដូង។ ឆ្នាំ ២០១៤. លេខ ៣២. ១៤៧-១៥៨ ។
- Savarese G. , Perrone-Filardi P. , D'amore C ។ et al ។ ផលប៉ះពាល់នៃប្រព័ន្ធសរសៃឈាមបេះដូងរបស់ឌីជេស្តាឌីលីម peptidase-4 រារាំងចំពោះអ្នកជំងឺទឹកនោមផ្អែម: ការវិភាគមេតា // អ៊ីចជេខាយុល។ ឆ្នាំ ២០១៥ លេខ ១៨១ R ២៣៩–២៤៤ ។
- Santer R. , Calado J. ភាពល្បីល្បាញនៃគ្រួសគ្លូកូហ្សូរីនិងអេស។ អិល។ ២: ពីផ្លូវមេនឌៀនទៅគោលដៅព្យាបាលរោគ // ក្លិនជិមអាល់ណុបណុល។ ឆ្នាំ ២០១០។ លេខ ៥. ១៣៣–១៤១ ។ DOI: ១០.២២១៥ / CJN.04010609 ។
- ហ្គ្រែមឌឺរ R. et al ។ ថ្នាំបំប៉នកម្លាំង Empagliflozin ដែលជាសារធាតុប្រលោមលោកសូដ្យូមគ្លូកូស -២ (SGLT-2) ដែលមានលក្ខណៈច្នៃប្រឌិតថ្មី៖ លក្ខណៈនិងការប្រៀបធៀបជាមួយថ្នាំ SGLT-2 ផ្សេងទៀតដែលមានភាពស្មុគស្មាញ // ជំងឺទឹកនោមផ្អែមភាពធាត់និងមេតាប៉ូលីស។ ឆ្នាំ ២០១២ ។ ១៤, បញ្ហាទី ១ R ៨៣–៩០ ។
- Fitchett D. , Zinman B. , Wanner Ch ។ et al ។ លទ្ធផលនៃជំងឺខ្សោយបេះដូងកើតឡើងជាមួយនឹងការប្រើថ្នាំ empagliflozin ចំពោះអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ដែលមានហានិភ័យខ្ពស់នៃប្រព័ន្ធសរសៃឈាមបេះដូង៖ លទ្ធផលនៃការសាកល្បង EMPA-REG OUTCOME® // អឺ។ បេះដូង J. 2016. DOI: 10.1093 / eurheartj / ehv728 ។
- ហ្សិនម៉ានខ។ et al ។ អេកហ្គូលីហ្វឡូហ្សីនលទ្ធផលនៃសរសៃឈាមបេះដូងនិងការស្លាប់ក្នុងជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ។ សម្រាប់អ្នកស៊ើបអង្កេត EMPA-REG OUTCOME // NEJM ។ ឆ្នាំ ២០១៥ DOI៖ ១០.១០៥៦ / NEJMoa1504720 / ។
- Druk I.V. , Nechaeva G.I. ការកាត់បន្ថយហានិភ័យនៃជំងឺបេះដូងនៅក្នុងជំងឺទឹកនោមផ្អែមប្រភេទទី ២៖ ថ្នាំប្រភេទថ្មី - ទស្សនៈថ្មី // ចូលរួមគ្រូពេទ្យ។ ឆ្នាំ ២០១៥ ទេ ១២. ទំព័រ ៣៩-៤៣ ។
I.V. ឌុចក ១,បេក្ខជននៃវិទ្យាសាស្ត្រវេជ្ជសាស្រ្ត
អូយូកូរ៉េ Korennova,បណ្ឌិតវិទ្យាសាស្ត្រវេជ្ជសាស្ត្រសាស្ត្រាចារ្យ
សាកលវិទ្យាល័យវេជ្ជសាស្ត្រ GBOU VPO Omsk នៃក្រសួងសុខាភិបាលនៃសហព័ន្ធរុស្ស៊ី អូមាក់