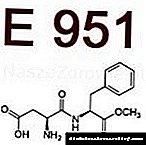
ជំងឺទឹកនោមផ្អែមដែលមិនមែនជាអាំងស៊ុយលីន (NIDDM, ជំងឺទឹកនោមផ្អែមប្រភេទទី ២) - ជំងឺតំណពូជដែលកំណត់លក្ខណៈដោយការចុះខ្សោយនៃអាំងស៊ុយលីននិងភាពរំញោចនៃអាំងស៊ុយលីននៃជាលិកាគ្រឿងកុំព្យូទ័រ (ភាពធន់នឹងអាំងស៊ុយលីន) ។
១) តំណពូជ - ហ្សែនដែលមានជម្ងឺ (នៅលើក្រូម៉ូសូមទី ១១ - ការបំពានការសំងាត់នៃអាំងស៊ុយលីនលើក្រូម៉ូសូមទី ១២ - ការចុះខ្សោយនៃការសំយោគអាំងស៊ុយលីនកង្វះហ្សែននៅក្នុងប្រព័ន្ធទទួលស្គាល់គ្លុយកូសដោយកោសិកា or ឬកោសិកាគ្រឿងបរិក្ខាគ្រឿងបន្លាស់) បញ្ជូនបន្តទាំងនៅក្នុងកូនភ្លោះដូចគ្នាទាំង ២ ។ ករណី។
២) អាហារបំប៉ននិងភាពធាត់លើស - អាហារមានកាឡូរីខ្ពស់ដែលមានបរិមាណកាបូអ៊ីដ្រាតស្រូបយកបានយ៉ាងងាយស្រួលបង្អែមគ្រឿងស្រវឹងនិងកង្វះជាតិសរសៃរុក្ខជាតិរួមជាមួយរបៀបរស់នៅមិនសូវស្រួលរួមចំណែកដល់ការចុះខ្សោយអាំងស៊ុយលីននិងការវិវត្តនៃភាពធន់នឹងអាំងស៊ុយលីន។
ជំងឺបង្ករោគនៃ NIDDM បណ្តាលមកពីការបំពាននៅកម្រិតបី៖
ការរំលោភលើអាថ៌កំបាំងនៃអាំងស៊ុយលីន - ជម្ងឺខ្វះចន្លោះដំបូងបង្អស់នៅក្នុង NIDDM ត្រូវបានរកឃើញទាំងនៅដំណាក់កាលដំបូងនិងច្បាស់បំផុតនៃជំងឺនេះ៖
ក) ការបំពានលើគុណភាព - ជាមួយ NIDDM កំរិតអាំងស៊ុយលីនក្នុងឈាមថយចុះគួរអោយកត់សំគាល់
ខ) ការរំខានខាងសាច់ញាតិ - ចំពោះមនុស្សដែលមានសុខភាពល្អឆ្លើយតបទៅនឹងការគ្រប់គ្រងគ្លុយកូសការសំងាត់អាំងស៊ុយលីនត្រូវបានគេសង្កេតឃើញៈការសំងាត់ចុងក្រោយចាប់ផ្តើមភ្លាមៗបន្ទាប់ពីការរំញោចគ្លុយកូសបញ្ចប់ត្រឹម ១០ នាទីដោយសារតែការបញ្ចេញអាំងស៊ុយលីនដែលបានផ្ទុកពីគ្រាប់βកោសិកាហើយការសំងាត់ចុងក្រោយចាប់ផ្តើមបន្ទាប់ពី ១០ នាទី។ ជាមួយបើក / ក្នុងការណែនាំឬបន្ទាប់ពី ៣០ នាទី ឬក្រោយមកបន្ទាប់ពីការគ្រប់គ្រងគ្លុយកូសក្នុងរយៈពេលវែងឆ្លុះបញ្ចាំងពីអាថ៌កំបាំងនៃអាំងស៊ុយលីនដែលត្រូវបានសំយោគថ្មីក្នុងការឆ្លើយតបទៅនឹងការរំញោចនៃកោសិកាβជាមួយគ្លុយកូសដោយ NIDDM មិនមានដំណាក់កាលទី ១ ទេហើយដំណាក់កាលទី ២ នៃអាំងស៊ុយលីនត្រូវបានធ្វើឱ្យរលូន
គ) ការបំពានបរិមាណ - NIDDM ត្រូវបានកំណត់លក្ខណៈដោយអាំងស៊ុយលីនខ្លាំងដោយសារតែការថយចុះបរិមាណម៉ាស់β-កោសិកានៃកូនកោះ Langvrhans ការដាក់ប្រាក់បញ្ញើ amyloid នៅក្នុងកូនកោះ (សំយោគពីអាមីលីនដែលត្រូវបានសំងាត់ដោយកោសិកា together រួមជាមួយអាំងស៊ុយលីនហើយពាក់ព័ន្ធនឹងការបំលែងអរម៉ូនអ៊ីនទៅនឹងអាំងស៊ុយលីន) ។ ភាពមិនប្រក្រតីនៃរចនាសម្ព័ន្ធនៃកូនកោះឡូវែនហាន់និងការថយចុះនៃអាំងស៊ុយលីន) ។ ល។
ភាពធន់នឹងអាំងស៊ុយលីននៃជាលិកាគ្រឿងបរិក្ខា៖
ក) គ្រូគង្វាល - ផ្សារភ្ជាប់ជាមួយផលិតផលកំណត់ហ្សែននៃការផ្លាស់ប្តូរអសកម្ម
ម៉ូលេគុលអាំងស៊ុយលីនឬបំលែងបំលែងពេញលេញនៃប្រូសេលីនទៅអាំងស៊ុយលីន
b) អ្នកទទួល - ត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងការថយចុះនៃចំនួនអ្នកទទួលអាំងស៊ុយលីនសកម្មការសំយោគសារធាតុដែលមិនមានសកម្មភាពមិនធម្មតាការលេចចេញនូវអង្គបដិប្រាណប្រឆាំងវីរុស។
គ) អ្នកទទួលមុខតំណែង ការថយចុះនៃសកម្មភាពរបស់ tyrosine kinase នៃអាំងស៊ុយលីនការថយចុះនៃចំនួនអ្នកដឹកជញ្ជូនគ្លុយកូស (ប្រូតេអ៊ីននៅលើផ្ទៃខាងក្នុងនៃភ្នាសកោសិកាដែលធានាការដឹកជញ្ជូនគ្លុយកូសនៅខាងក្នុងកោសិកា) ។
ក្នុងការវិវត្តនៃភាពធន់នឹងអាំងស៊ុយលីនចរាចរឈាមរបស់អង់ទីករអាំងស៊ុយលីននៅក្នុងឈាម (អង់ទីករអាំងស៊ុយលីនអរម៉ូនអាំងស៊ុយលីនៈអរម៉ូនលូតលាស់, អរម៉ូនទីរ៉ូអ៊ីត, អរម៉ូនទីរ៉ូអ៊ីត, thyrotropin, prolactin, glucagon, CA) ក៏សំខាន់ផងដែរ។
បង្កើនផលិតកម្មគ្លុយកូសថ្លើម - ដោយសារតែការកើនឡើងជាតិគ្លូហ្គូស្តេរ៉ូនការបង្ក្រាបនៃការផលិតគ្លុយកូសដោយថ្លើមការរំលោភលើចង្វាក់ circadian នៃការបង្កើតគ្លុយកូស (មិនមានការថយចុះនៃការផលិតគ្លុយកូសនៅពេលយប់) ។ ល។
ការបង្ហាញគ្លីនិកនៃ NIDDM:
ពាក្យបណ្តឹងខាងក្រោមគឺជាលក្ខណៈ :
- និយាយជារួមនិងខ្សោយសាច់ដុំ (ដោយសារកង្វះការបង្កើតថាមពលគ្លីកូហ្សែននិងប្រូតេអ៊ីនក្នុងសាច់ដុំ) ។
- ការស្រេកទឹក - នៅក្នុងរយៈពេលនៃការរីងស្ងួតឌីអេមអ្នកជំងឺអាចផឹកបាន ៣-៥ លីត្រឬច្រើនជាងនេះក្នុងមួយថ្ងៃដែលជាជំងឺទឹកនោមផ្អែមខ្ពស់ការស្រេកទឹកកាន់តែច្រើនមាត់ស្ងួត (ដោយសារតែការខះជាតិទឹកនិងការថយចុះមុខងារក្រពេញទឹកមាត់) ។
- ឧស្សាហ៍នោមញឹកនិងមិនប្រើពេលថ្ងៃនិងពេលយប់
- ធាត់ - ជាញឹកញាប់ប៉ុន្តែមិនមែនជានិច្ចទេ
- រមាស់នៃស្បែក - ជាពិសេសចំពោះស្ត្រីនៅតំបន់ប្រដាប់បន្តពូជ
២- វត្ថុបំណងស្ថានភាពនៃសរីរាង្គនិងប្រព័ន្ធ :
ក) ស្បែក៖
- ស្បែកស្ងួតការថយចុះនៃការរមាស់និងការបត់បែន
- ដំបៅលើស្បែក, រលាកស្បែក, រលាកស្រោមខួរ, រលាកស្បែក។
ស្បែក xanthomas (papules និង nodules នៃពណ៌លឿងពោរពេញទៅដោយជាតិខ្លាញ់ដែលមានទីតាំងស្ថិតនៅក្នុងគូទ, ជើងទាប, ជង្គង់និងសន្លាក់កែងដៃ, កំភួនដៃ) និង xanthelasma (ចំណុចពណ៌លឿងនៅលើស្បែកនៃត្របកភ្នែក)
- ជំងឺរលាកស្រោមខួរ - ការពង្រីកកោសិកាស្បែកជាមួយនឹងការហូរនៃស្បែកនៅថ្ពាល់ថ្ពាល់និងថ្ពាល់ (ញើសទឹកនោមផ្អែម)
- ស្បែកនៅលើស្បែក - ជាញឹកញាប់នៅលើជើងដំបូងមានស្នាមញញឹមពណ៌ក្រហមឬពណ៌លឿងក្រាស់រឺព័ទ្ធជុំវិញដោយព្រំប្រទល់ព្រំដែននៃសរសៃឈាមតូចៗដែលនៅខាងលើស្បែកដែលមានស្នាមប្រឡាក់បន្តិចម្តង ៗ ប្រែជារលោងភ្លឺរលោងដោយមានការបំផ្លាញយ៉ាងខ្លាំង ("រណសិរ្ស") ពេលខ្លះរងផលប៉ះពាល់ តំបន់ដំបៅដំបៅសះស្បើយយឺត ៗ បន្សល់ទុកតំបន់ពណ៌
ខ) ប្រព័ន្ធរំលាយអាហារ៖
- ជំងឺប្រចាំខែការធូររលុងនិងធ្មេញ
- alveolar pyorrhea, ជំងឺរលាកស្រោមខួរ, ដំបៅឬដំបៅក្រពះ
- ជំងឺរលាកក្រពះរ៉ាំរ៉ៃ, ជំងឺរលាក duodenitis ជាមួយនឹងការវិវត្តនៃជំងឺដាច់សរសៃឈាមខួរក្បាលបន្តិចម្តង ៗ , ការថយចុះនូវការបញ្ចេញទឹកក្រពះ។
ការថយចុះមុខងារម៉ូទ័ររបស់ក្រពះរហូតដល់ក្រពះពោះវៀន
- ភាពមិនប្រក្រតីនៃពោះវៀន៖ រាគរូសក្រហាយក្រហាយរោគសញ្ញា malabsorption
- ជំងឺថ្លើមថ្លើមធាត់, ជំងឺភ្លេចភ្លាំងរ៉ាំរ៉ៃ, គ្រួសក្នុងប្រមាត់ជាដើម។
គ) ប្រព័ន្ធសរសៃឈាមបេះដូង៖
- ការវិវឌ្ឍន៍ដំបូងនៃជំងឺបេះដូងនិងជំងឺសរសៃឈាមបេះដូងដែលមានផលវិបាកផ្សេងៗគ្នា (MI ដែលមានជំងឺទឹកនោមផ្អែមអាចកើតឡើងដោយគ្មានការឈឺចាប់ - រោគសញ្ញានៃការថយចុះកម្តៅនៃបេះដូងរបស់ Parishioner ច្រើនតែធ្វើឱ្យមានការចម្លងរោគពិបាកដំណើរការអមដោយផលវិបាកផ្សេងៗ)
- ជំងឺលើសឈាមនៅសរសៃឈាមអារទែ (ច្រើនតែកើតឡើងដោយសារជំងឺទឹកនោមប្រៃជំងឺសរសៃឈាមបេះដូងសរសៃឈាមជាដើម)
- "បេះដូងទឹកនោមផ្អែម" - ជំងឺសរសៃប្រសាទ dysmetabolic
ប្រព័ន្ធដង្ហើម៖
- ការពិចារណាឡើងវិញចំពោះជំងឺរបេងសួតដែលមានការពិតធ្ងន់ធ្ងរការធ្វើឱ្យធ្ងន់ធ្ងរញឹកញាប់ភាពស្មុគស្មាញ
- ជំងឺរលាកសួតញឹកញាប់ (ដោយសារមីក្រូជីវសាស្រ្តនៃសួត)
- ជំងឺរលាកទងសួតស្រួចស្រាវញឹកញាប់និងការវិវត្តទៅរកការវិវត្តនៃជំងឺរលាកទងសួតរ៉ាំរ៉ៃ
e) ប្រព័ន្ធទឹកនោម : ការគិតទុកជាមុនចំពោះជំងឺឆ្លងនិងរលាកនៃបំពង់ទឹកនោម (cystitis, pyelonephritis) ។ ល។
ការធ្វើរោគវិនិច្ឆ័យនៃ NIDDM : មើលសំណួរ ៧៤ ។
របបអាហារ - ត្រូវអនុវត្តតាមតម្រូវការដូចខាងក្រោមៈ
- ត្រូវមានលក្ខណៈសរីរវិទ្យាក្នុងសមាសភាពនិងសមាមាត្រនៃគ្រឿងផ្សំសំខាន់ៗ (កាបូអ៊ីដ្រាត ៦០% ខ្លាញ់ ២៤% ខ្លាញ់ ១៦%) គ្របដណ្តប់លើថាមពលទាំងអស់អាស្រ័យលើកំរិតនៃសកម្មភាពរាងកាយនិងធានាការថែរក្សាទំងន់រាងកាយ "ល្អ" ធម្មតាដោយលើសទំងន់រាងកាយរបបអាហារដែលមានសម្មតិកម្មត្រូវបានចង្អុលបង្ហាញ។ ពីការគណនា 20-25 kcal ក្នុង 1 គីឡូក្រាមនៃទំងន់រាងកាយ / ថ្ងៃ
- អាហារ ៤-៥ ដងជាមួយនឹងការចែកចាយដូចខាងក្រោមរវាងការទទួលទានកាឡូរីប្រចាំថ្ងៃ៖ ៣០% - សម្រាប់អាហារពេលព្រឹក ៤០ ភាគរយ - សម្រាប់អាហារថ្ងៃត្រង់ ១០ ភាគរយសម្រាប់អាហារសម្រន់ពេលរសៀល ២០ ភាគរយសម្រាប់អាហារពេលល្ងាច
- លុបបំបាត់កាបូអ៊ីដ្រាតរំលាយអាហារបានយ៉ាងងាយការទទួលទានជាតិអាល់កុលបង្កើនមាតិកាជាតិសរសៃរុក្ខជាតិ
កំណត់កំរិតខ្លាញ់នៃប្រភពដើមសត្វ (៤០-៥០% នៃខ្លាញ់គួរតែជាបន្លែ)
របបអាហារក្នុងទំរង់នៃការព្យាបាលដោយការព្យាបាលត្រូវបានអនុវត្តរហូតដល់ប្រឆាំងនឹងផ្ទៃខាងក្រោយនៃការប្រើប្រាស់វាអាចរក្សាបាននូវសំណងពេញលេញសម្រាប់ជំងឺទឹកនោមផ្អែម។
២- ស្រកទំងន់សកម្មភាពរាងកាយគ្រប់គ្រាន់ (ដោយមានទំងន់រាងកាយលើស, ការព្យាបាលដោយប្រើថ្នាំអូតូទីកអាចត្រូវបានគេប្រើ - ការរៀបចំសកម្មភាពកណ្តាលដែលរារាំងការទទួលយកមកវិញនូវជាតិកាហ្វេអ៊ីន, មេឌីឌីអាឌី (sibutramine) ១០ មីលីក្រាម ១ ដង / ថ្ងៃ, សម្រាប់ការសម្រកទម្ងន់រយៈពេល ១ ខែ ៣-៥ គីឡូក្រាមគឺល្អប្រសើរបំផុត។
3. ការព្យាបាលដោយថ្នាំ - ថ្នាំបញ្ចុះជាតិស្ករក្នុងមាត់ (និងចំពោះអ្នកជំងឺដែលមានទម្រង់តម្រូវអាំងស៊ុយលីននៃជំងឺទឹកនោមផ្អែមប្រភេទ ២ + ការព្យាបាលដោយអាំងស៊ុយលីនជាមួយនឹងថ្នាំផ្សំនៃសកម្មភាពរួមបញ្ចូលគ្នា៖ mixtard-30, humulin profile-3, insuman comb-25 GT ក្នុងការគ្រប់គ្រងទ្វេដងមុនពេលអាហារពេលព្រឹកនិងពេលល្ងាច)៖
ក) ភ្នាក់ងារសម្ងាត់ - ថ្នាំដែលរំញោចការសំងាត់នៃអាំងស៊ុយលីនចប់ដោយកោសិកាខ -
1) និស្សន្ទវត្ថុស៊ុលនីញ៉ូមៀ - ក្លរីផូមឌីដ (ជំនាន់ទី ១) ២៥០ មីលីក្រាម / ថ្ងៃក្នុង ១ ឬ ២ ដូសថ្នាំ glibenclamide (មេនីញ៉ូម) ១,២៥-២០ មីលីក្រាម / ថ្ងៃរួមទាំងទម្រង់មីក្រូនីញ៉ូម ១,៧៥ និង ៣.៥, គ្លីលីលីត, គ្លីកូក្លាលីដ (ជំងឺទឹកនោមផ្អែម) ៨០-៣២០ មីលីក្រាម / ថ្ងៃ, គ្លីកូកដូន, អ៊ីមីម៉ីភីរីត (អាម៉ារីល) ១-៨ មីលីក្រាម / ថ្ងៃ
2) ដេរីវេនៃអាស៊ីដអាមីណូ - ល្អប្រសើរបំផុតសម្រាប់បទបញ្ជានៃការហៀរសំបោរក្រោយអាយុ: អរម៉ូនអ៊ីនថល (repaglinide) នៃ 0.5-2 មីលីក្រាមមុនពេលទទួលទានអាហាររហូតដល់ 6-8 មីលីក្រាម / ថ្ងៃ, ផ្កាយ (nateglinide)
b) biguanides - បង្កើនវត្តមានរបស់អាំងស៊ុយលីនការប្រើប្រាស់គ្រឿងបរិក្ខារគ្លុយកូសកាត់បន្ថយគ្លុយកូសជួយបង្កើនការប្រើប្រាស់គ្លុយកូសតាមពោះវៀនជាមួយនឹងការថយចុះជាតិគ្លុយកូសក្នុងឈាមពីពោះវៀន៖ N, N-dimethylbiguanide (ស៊ីហ្វ័រ, មេទីឌីន, គ្លុយកូស) ៥០០-៨៥០ មីលីក្រាម ២ ដង / ថ្ងៃ
c) a-glucosidase inhibitors - កាត់បន្ថយការស្រូបយកកាបូអ៊ីដ្រាតក្នុងបំពង់រំលាយអាហារ៖ គ្លូកូបៃ (អាកាបូបូស) នៅ ១៥០-៣០០ មីលីក្រាម / ថ្ងៃដោយចែកជា ៣ ចំណែកជាមួយអាហារ
ឃ) glitazones (thiosalidinediones អាំងស៊ុយលីន) - បង្កើនភាពប្រែប្រួលនៃជាលិកាគ្រឿងកុំព្យូទ័រទៅអាំងស៊ុយលីនៈ actos (pioglitazone) ៣០ មីលីក្រាម ១ ដង / ថ្ងៃ
ការការពារនិងការព្យាបាលនៃផលវិបាកចុងក្រោយនៃ NIDDM - ដើម្បីទទួលបានជោគជ័យនៃដំណោះស្រាយវាចាំបាច់៖
ក) ទូទាត់សងសម្រាប់ការរំលោភលើការរំលាយអាហារកាបូអ៊ីដ្រាតទៅនឹងជម្ងឺក្រិនថ្លើមអាស៊ីតអាមីណូហ្សូរីដោយការព្យាបាលឱ្យបានត្រឹមត្រូវនិងត្រឹមត្រូវនៃ NIDDM
b) ទូទាត់សងសម្រាប់ការរំលាយអាហារជាតិខ្លាញ់ជាមួយនឹងការព្យាបាលដោយការបញ្ចុះជាតិខ្លាញ់ដែលសមរម្យ: របបអាហារជាមួយនឹងការដាក់កម្រិតខ្លាញ់ថ្នាំ (ថ្នាំ Statins, សរសៃ, ការត្រៀមអាស៊ីតនីកូទីក។ ល។ )
c) ធានាបាននូវកម្រិតធម្មតានៃសម្ពាធឈាម (ថ្នាំប្រឆាំងនឹងសម្ពាធឈាមជាពិសេសថ្នាំប្រឆាំងនឹងអ៊ីស្តាអ៊ីស្តាដែលបន្ថែមឥទ្ធិពល nephroprotective)
ឆ - ដើម្បីធានាបាននូវតុល្យភាពនៃប្រព័ន្ធ coagulation និង anticoagulation នៃឈាម
ការការពារផលវិបាកយឺតរួមមាន រក្សាសំណងថេរនៃការរំលាយអាហារកាបូអ៊ីដ្រាតក្នុងរយៈពេលយូរនិងការរកឃើញដំបូងនៃដំណាក់កាលដំបូងនៃផលវិបាកយឺតនៃជំងឺទឹកនោមផ្អែម :
1) ជំងឺទឹកនោមផ្អែម - ចាំបាច់ត្រូវធ្វើការត្រួតពិនិត្យមូលនិធិជាប្រចាំម្តងក្នុងមួយឆ្នាំក្នុងរយៈពេល ៥ ឆ្នាំដំបូងហើយបន្ទាប់មករៀងរាល់ ៦ ខែម្តងដោយមានការវិវត្តទៅជាកោសិកានឺរីនសឺរនៃសរសៃឈាមវ៉ែន។
2) ជំងឺទឹកនោមផ្អែមជំងឺទឹកនោមផ្អែម - ចាំបាច់ត្រូវកំនត់ microalbuminuria រៀងរាល់ ៦ ខែម្តងនៅពេលមានរោគសញ្ញាខ្សោយតំរងនោមរ៉ាំរ៉ៃលេចឡើង - របបអាហារដែលមានកំរិតប្រូតេអ៊ីនសត្វ (រហូតដល់ ៤០ ក្រាមក្នុងមួយថ្ងៃ) និងសូដ្យូមក្លរួ (រហូតដល់ ៥ ក្រាមក្នុងមួយថ្ងៃ) ការប្រើថ្នាំ ACE inhibitors ការបន្សាបជាតិពុលនិងការបន្តមុខងារខូចមុខងារ។ តម្រងនោម - hemodialysis និងផលវិបាកផ្សេងទៀត។
ការបង្ការ NIDDM របៀបរស់នៅដែលមានសុខភាពល្អ (ជៀសវាងការថយចុះកម្តៅនិងភាពធាត់កុំរំលោភបំពានគ្រឿងស្រវឹងការជក់បារីជាដើមអាហាររូបត្ថម្ភសមហេតុផលការលុបបំបាត់ស្ត្រេស) + ការកែតម្រូវគ្រប់គ្រាន់ឱ្យបានទៀងទាត់ដោយរបបអាហារឬវគ្គដំបូងនៃជំងឺលើសឈាមបន្ទាប់មកតាមដានកម្រិតជាតិស្ករក្នុងឈាមជាទៀងទាត់។
ផលវិបាកចុង (រ៉ាំរ៉ៃ) នៃជំងឺទឹកនោមផ្អែម៖ មីក្រូជីវ៉េទីស (ជំងឺទឹកនោមផ្អែម, ជំងឺទឹកនោមផ្អែម, ជំងឺទឹកនោមប្រៃ), ជំងឺទឹកនោមផ្អែម (macroangiopathy) (ជម្ងឺជើងទឹកនោមផ្អែម), ជំងឺ polyneuropathy ។
ជំងឺទឹកនោមផ្អែម Angiopathy - ដំបៅសរសៃឈាមជាទូទៅចំពោះជំងឺទឹកនោមផ្អែមរាលដាលទាំងកប៉ាល់តូចៗ (អតិសុខុមជីវសាស្រ្ត) និងសរសៃឈាមធំនៃខ្នាតតូចនិងមធ្យម (macroangiopathy) ។
មីក្រូទឹកនោមផ្អែមទឹកនោមផ្អែម - ជំងឺទឹកនោមផ្អែមជាក់លាក់ដំបៅរីករាលដាលនៃនាវាតូចៗ (សរសៃឈាមអារទែសរសៃឈាមវ៉ែនសរសៃឈាមបេះដូងសរសៃឈាមវ៉ែន) ដែលត្រូវបានកំណត់ដោយការផ្លាស់ប្តូររចនាសម្ព័ន្ធរបស់ពួកគេ (ការឡើងក្រាស់នៃភ្នាសបន្ទប់ក្រោមដីការរីកសាយនៃអវយវៈ) ការលូតលាស់នៃបរិមាណ glycosaminoglycans នៅក្នុងជញ្ជាំងសរសៃឈាមសរសៃឈាមជញ្ជាំងសរសៃឈាមសរសៃឈាមអតិសុខុមប្រាណការរីកលូតលាស់នៃអតិសុខុមប្រាណ។ ៖
ជំងឺទឹកនោមផ្អែម - មូលហេតុចំបងនៃភាពពិការភ្នែកចំពោះអ្នកជំងឺទឹកនោមផ្អែម, មិនរីកសាយ (វត្តមាននៃមីក្រូឈាម, ជំងឺឬសដូងបាត, ហើម, ការលេចចេញយ៉ាងរឹងមាំនៅក្នុងរីទីណា), ការត្រៀមលក្ខណៈជាមុន (+ ការផ្លាស់ប្តូរនៃសរសៃឈាមវ៉ែនតា: ភាពច្បាស់, ទារុណកម្ម, រង្វិលជុំ, ការដក, ការឡើងចុះនៃសរសៃឈាម) និងការរីកសាយ (+ រូបរាងនៃសរសៃឈាមថ្មី) ការហូរឈាមជាញឹកញាប់នៅរីទីណាជាមួយនឹងទម្រង់នៃជាលិកាភ្ជាប់) ដែលបណ្តាលមកពីការរអ៊ូរទាំនៃរុយរុយចំណុចអារម្មណ៍នៃអ័ព្ទវត្ថុព្រិលដែលកំពុងរីកចម្រើនទាប។ ជា acuity មើលឃើញ។
ការពិនិត្យរកមើលជំងឺទឹកនោមផ្អែម។
“ ស្តង់ដាមាស” គឺជាការថតរូបពណ៌តាមកញ្ចក់អេក្រង់នៃមូលនិធិរណាររូបវិទ្យានៃរីទីណានិងការឆ្លុះភ្នែកដោយផ្ទាល់គឺអាចចូលមើលបានច្រើនបំផុតសម្រាប់ការបញ្ចាំងនាពេលបច្ចុប្បន្ន។
ការពិនិត្យលើកទី ១ បន្ទាប់ពីរយៈពេល ១,៥-២ ឆ្នាំគិតចាប់ពីថ្ងៃធ្វើរោគវិនិច្ឆ័យជំងឺទឹកនោមផ្អែមក្នុងករណីដែលមិនមានជំងឺទឹកនោមផ្អែមការពិនិត្យឡើងវិញយ៉ាងហោចណាស់ ១ ដងក្នុងរយៈពេល ១-២ ឆ្នាំប្រសិនបើមាន - យ៉ាងហោចណាស់ ១ ដងក្នុងមួយឆ្នាំឬញឹកញាប់ជាងនេះដោយមានការរួមបញ្ចូលគ្នានៃជំងឺទឹកនោមផ្អែមពេលមានផ្ទៃពោះ , អេអេអេ, CRF - កាលវិភាគនៃការប្រឡងជាលក្ខណៈបុគ្គលដោយមានការថយចុះភ្លាមៗនៃការមើលឃើញ - ការពិនិត្យភ្លាមៗដោយគ្រូពេទ្យឯកទេសខាងភ្នែក។
គោលការណ៍នៃការព្យាបាលជំងឺទឹកនោមផ្អែម៖
ការព្យាបាលដោយថ្នាំ៖ សំណងអតិបរិមាសម្រាប់ការរំលាយអាហារកាបូអ៊ីដ្រាត (ថ្នាំបន្ថយជាតិស្ករក្នុងមាត់ការព្យាបាលដោយអាំងស៊ុយលីន) ការព្យាបាលនៃផលវិបាកមិនល្អសារធាតុប្រឆាំងអុកស៊ីតកម្ម (នីកូតូទីម) សម្រាប់ការវិវត្តទៅជាជំងឺទឹកនោមផ្អែមដែលមិនរីកដុះដាលជាមួយនឹងការកើនឡើងជាតិខ្លាញ់ក្នុងឈាមដែលមានជាតិខ្លាញ់ក្នុងឈាមទាប, heparins ទម្ងន់ម៉ូលេគុលទាបក្នុងដំណាក់កាលដំបូងនៃដំណើរការ។
2. Photocoagulation នៃសរសៃឈាមវ៉ែននៅដំណាក់កាលដំបូងនៃការព្យាបាលជំងឺទឹកនោមផ្អែម (ក្នុងតំបន់ - foci នៃការ coagulation ឡាស៊ែរត្រូវបានអនុវត្តនៅក្នុងតំបន់នៃដំណើរការរោគសាស្ត្រឬជំងឺឬសដូងបាត, ប្រសព្វ - coagulates ត្រូវបានអនុវត្តនៅក្នុងជួរជាច្រើននៅក្នុងតំបន់បុរាណនិង parapapillary, panretinal - ត្រូវបានប្រើសម្រាប់ការរីកដុះដាលនៃឆ្អឹងខ្នង, ពី 1200 ទៅ 1200 ។ foci ត្រូវបានអនុវត្តតាមលំនាំផ្ទាំងត្រួតពិនិត្យនៅលើរីទីណាដែលមកពីតំបន់បុរាណនិងតំបន់ប៉ារ៉ាពលទៅតំបន់អេក្វាទ័រនៃរីទីណា។
3. គ្រីកូកូហ្គីស - ត្រូវបានចង្អុលបង្ហាញសម្រាប់អ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមដែលរីករាលដាល, ស្មុគស្មាញដោយការហូរឈាមក្នុងរាងកាយញឹកញាប់, ការកើនឡើងយ៉ាងខ្លាំងនៃកោសិកាសរសៃប្រសាទនិងជាលិការីកសាយត្រូវបានអនុវត្តដំបូងនៅពាក់កណ្តាលភ្នែកខាងក្រោមហើយបន្ទាប់ពីមួយសប្តាហ៍នៅពាក់កណ្តាលខាងលើវាអនុញ្ញាតឱ្យប្រសើរឡើងឬរក្សាស្ថេរភាពនៃចក្ខុវិស័យដែលនៅសល់ដើម្បីការពារចក្ខុវិស័យពេញលេញ។ ភាពពិការភ្នែក។
៤- ការធ្វើរោគវិនិច្ឆ័យនៃការវះកាត់ - ត្រូវបានចង្អុលបង្ហាញសម្រាប់ជំងឺឬសដូងបាតដែលកើតឡើងវិញជាមួយនឹងការវិវត្តជាបន្តបន្ទាប់នៃការផ្លាស់ប្តូរសរសៃឈាមក្នុងខួរក្បាលនិងរីទីណា។
2. ជំងឺទឹកនោមផ្អែមជំងឺទឹកនោមផ្អែម - ដោយសារជំងឺទឹកនោមប្រៃនៅត្រគាក។
ការបង្ហាញគ្លីនិកនិងមន្ទីរពិសោធន៍នៃជំងឺទឹកនោមផ្អែមជំងឺទឹកនោមផ្អែម។
នៅដំណាក់កាលដំបូងការបង្ហាញជាប្រធានបទគឺអវត្តមាននៅក្នុងដំណាក់កាលបង្ហាញគ្លីនិកការកើនឡើងនៃប្រូតេអ៊ីន, ជំងឺលើសឈាមសរសៃឈាម, ជំងឺសរសៃប្រសាទ, គ្លីនិករីកចម្រើននៃការខ្សោយតំរងនោមរ៉ាំរ៉ៃគឺជាលក្ខណៈ។
2. Microalbuminuria (ការហូរចេញទឹកនោមទឹកនោមលើសពីតម្លៃធម្មតាប៉ុន្តែមិនដល់កម្រិតនៃប្រូតេអ៊ីនទេ: ៣០-៣០០ មីលីក្រាម / ថ្ងៃ) - រោគសញ្ញាដំបូងនៃជំងឺទឹកនោមផ្អែមដែលទាក់ទងនឹងការលេចចេញនូវអតិសុខុមប្រាណអ៊ីណុកថេរដំណាក់កាលដែលបង្ហាញដោយគ្លីនិកនៃជំងឺនេះនឹងវិវត្តក្នុងរយៈពេល ៥-៧ ឆ្នាំ។
3. ការធ្វើឱ្យមានសម្ពាធឈាមខ្ពស់ (GFR> ១៤០ មីលីលីត្រ / នាទី) - ជាលទ្ធផលដំបូងនៃឥទ្ធិពលនៃជំងឺទឹកនោមផ្អែមលើមុខងារតំរងនោមក្នុងទឹកនោមផ្អែមរួមចំណែកដល់ការបំផ្លាញតំរងនោមជាមួយនឹងការកើនឡើងនៃរយៈពេលនៃជំងឺទឹកនោមផ្អែម GFR មានការថយចុះជាលំដាប់សមាមាត្រទៅនឹងការកើនឡើងនៃប្រូតេអ៊ីននិងភាពធ្ងន់ធ្ងរនៃកម្រិតនៃជំងឺលើសឈាម។
នៅដំណាក់កាលចុងក្រោយនៃជំងឺទឹកនោមផ្អែមជំងឺទឹកនោមផ្អែម ប្រូតេអ៊ីនថេរ, ការថយចុះនៃ GFR, ការកើនឡើងនៃជំងឺ azotemia (creatinine និងឈាមក្នុងឈាម), ភាពធ្ងន់ធ្ងរនិងស្ថេរភាពនៃជំងឺលើសឈាមនិងការវិវត្តនៃជំងឺសរសៃប្រសាទគឺជាលក្ខណៈ។
ដំណាក់កាលនៃការវិវត្តនៃជំងឺទឹកនោមផ្អែមជំងឺទឹកនោមផ្អែម៖
1) hyperfunction នៃតម្រងនោម - បង្កើន GFR> ១៤០ មីលីលីត្រ / នាទី, បង្កើនលំហូរឈាមតំរងនោម, លើសឈាមតំរងនោម, តំរងនោមធម្មតា
មិនបានរកឃើញអ្វីដែលអ្នកកំពុងរកទេ? ប្រើការស្វែងរក៖
សំដីល្អបំផុត៖ និស្សិតគឺជាមនុស្សម្នាក់ដែលបោះបង់ចោលភាពជៀសមិនរួច។ ១០១៦០ - | 7206 - ឬអានអ្វីៗទាំងអស់។
Etiopathogenesis និងការធ្វើរោគវិនិច្ឆ័យជំងឺទឹកនោមផ្អែម យោងតាមអ្នកជំនាញរបស់អង្គការសុខភាពពិភពលោក (១៩៩៩) ជំងឺទឹកនោមផ្អែមត្រូវបានពិពណ៌នាថាជាជំងឺរំលាយអាហារនៃប្រព័ន្ធជីវវិទ្យាផ្សេងៗដែលត្រូវបានកំណត់ដោយជំងឺទឹកនោមផ្អែមរ៉ាំរ៉ៃជាមួយនឹងការថយចុះកាបូអ៊ីដ្រាតខ្លាញ់និងប្រូតេអ៊ីនដែលទាក់ទងនឹងការចុះខ្សោយនៃការបំផ្លាញអាំងស៊ុយលីនឥទ្ធិពលនៃអាំងស៊ុយលីនឬទាំងពីរ។
កង្វះមេតាប៉ូលីសចម្បងក្នុងទឹកនោមផ្អែមគឺការថយចុះការផ្លាស់ប្តូរជាតិគ្លុយកូសនិងអាស៊ីតអាមីណូតាមរយៈភ្នាសស៊ីតូក្លូស៊ីទៅក្នុងជាលិកាដែលពឹងផ្អែកលើអាំងស៊ុយលីន។ ការហាមឃាត់ការដឹកជញ្ជូនដោយបញ្ជូនសារធាតុទាំងនេះបណ្តាលឱ្យមានការផ្លាស់ប្តូរមេតាប៉ូលីសដទៃទៀត។
ក្នុងប៉ុន្មានឆ្នាំថ្មីៗនេះគំនិតនេះបានបង្កើតជាចុងក្រោយថាជំងឺទឹកនោមផ្អែមគឺមានលក្ខណៈហ្សែននិងរោគសាស្ត្រដែលជាជំងឺតំណពូជនៃជំងឺក្រិនថ្លើមរ៉ាំរ៉ៃដែលជាទម្រង់សំខាន់នៃជំងឺទឹកនោមផ្អែមប្រភេទទី ១ និងទី ២ ។ ជារឿយៗកត្តាជីវសាស្ត្រនិងកត្តារួមចំណែកដល់ការវិវត្តនៃជំងឺនេះមិនអាចត្រូវបានសម្គាល់ទេ។
ចាប់តាំងពីការបង្ហាញរោគសញ្ញាគ្លីនិកនៃជំងឺទឹកនោមផ្អែមដែលបានបង្ហាញជាមួយនឹងប៉ារ៉ាម៉ែត្រជីវគីមីដែលត្រូវបានបញ្ជាក់នៅក្នុងផ្នែកមនុស្សពេញវ័យចំនួនប្រេកង់ខ្ពស់នៃភាពស្មុគស្មាញនៃសរសៃឈាមយឺត (ការវិវត្តដែលកើតឡើងជាមួយនឹងរយៈពេលនៃជំងឺមេតាប៉ូលីសក្នុងរយៈពេល 5-7 ឆ្នាំ) ត្រូវបានបង្ហាញបន្ទាប់មកនៅឆ្នាំ 1999 អ្នកជំនាញអង្គការសុខភាពពិភពលោកបានស្នើឱ្យមានចំណាត់ថ្នាក់ថ្មីនៃជំងឺនិងថ្មី។ លក្ខណៈវិនិច្ឆ័យនៃការធ្វើរោគវិនិច្ឆ័យមន្ទីរពិសោធន៍សម្រាប់ជំងឺទឹកនោមផ្អែម (តារាង ៣៣.១) ។
កំហាប់នៃគ្លុយកូស, mmol / l (mg / dl) ឈាមទាំងមូល ប្លាស្មា វ៉ែនតា Capillary វ៉ែនតា Capillary ជំងឺទឹកនោមផ្អែម៖ នៅលើពោះទទេ > 6,1(> 110) > 6,1(> 110) > 7,0 (> 126) > 7,0 (> 126) ឬ ២ ម៉ោងក្រោយពេលផ្ទុកគ្លុយកូសរឺក៏ទាំងពីរ > 10,0 (> 180) > 11,1 (> 200) > 11,1 (> 200) > 12,2 (> 220) អន់ថយភាពអត់ធ្មត់គ្លុយកូស នៅលើពោះទទេ ៦.៧ (> ១២០) និង ៧.៨ (> ១៤០) និង ៧.៨ (> ១៤០) និង ៨.៩ (> ១៦០) និង ៥.៦ (> ១០០) និង ៥.៦ (> ១០០) និង ៦, 1 (> ១១០) និង ៦.១ (> ១១០) និង ៦.១ (> ១១០) ដល់ ៧,០ មីល្លីលីត្រ / លី (> ១២៦ មីលីក្រាម / dl) គួរតែត្រូវបានបញ្ជាក់ដោយកំណត់ឡើងវិញនូវមាតិកាគ្លុយកូសនៅថ្ងៃផ្សេងទៀត។
ដូច្នេះលក្ខណៈវិនិច្ឆ័យជីវគីមីតឹងរ៉ឹងចំពោះការរំលាយអាហារកាបូអ៊ីដ្រាតខ្សោយត្រូវបានណែនាំ។
ការធ្វើរោគវិនិច្ឆ័យនៃជំងឺទឹកនោមផ្អែមគួរតែត្រូវបានបញ្ជាក់ដោយការធ្វើតេស្តម្តងហើយម្តងទៀតនៅថ្ងៃផ្សេងទៀតប្រសិនបើមិនមាន hyperglycemia ជាក់ស្តែងជាមួយនឹងការរំលាយអាហារស្រួចស្រាវឬរោគសញ្ញាជាក់ស្តែងនៃជំងឺទឹកនោមផ្អែមប្រសិនបើមានរោគសញ្ញារោគសញ្ញាស្រាល។
បុគ្គលដែលមានកម្រិតជាតិស្ករក្នុងឈាម / ប្លាស្មាខ្ពស់លើសពីធម្មតាប៉ុន្តែក្រោមកំរិតវិនិច្ឆ័យដើម្បីធ្វើរោគវិនិច្ឆ័យចុងក្រោយនៃជំងឺទឹកនោមផ្អែមអនុវត្តការវាស់វែងឬ តេស្តភាពអត់ធ្មត់គ្លុយកូស (PTH) .
ភីធីធីត្រូវបានអនុវត្តប្រឆាំងនឹងផ្ទៃខាងក្រោយនៃរបបអាហារធម្មតានិងសកម្មភាពរាងកាយនៅពេលព្រឹកមិនលឿនជាង 10 ម៉ោងនិងមិនលើសពី 16 ម៉ោងបន្ទាប់ពីអាហារចុងក្រោយ។ ៣ ថ្ងៃមុនពេលធ្វើតេស្តអ្នកជំងឺគួរតែទទួលបានកាបូអ៊ីដ្រាតយ៉ាងតិច ២៥០ ក្រាមក្នុងមួយថ្ងៃហើយក្នុងកំឡុងពេលនេះមិនគួរប្រើថ្នាំដែលប៉ះពាល់ដល់ជាតិគ្លុយកូស (គ្លុយកូសអរម៉ូនថ្នាំពន្យារកំណើតអរម៉ូនថ្នាំប្រឆាំងនឹងការរលាកនិងថ្នាំបន្ថយជាតិស្ករ, ថ្នាំ adrenostimulants, អង់ទីប៊ីយ៉ូទិកមួយចំនួន, ថ្នាំបំប៉ន thiazide) ។ ។
ក្នុងករណី PTH សូចនាករខាងក្រោមគឺជាអ្នកចាប់ផ្តើមដំបូង:
១) ការអត់ធ្មត់គ្លុយកូសធម្មតាត្រូវបានកំណត់ដោយកម្រិតគ្លីសេម៉ា ២ ម៉ោងបន្ទាប់ពីការផ្ទុកគ្លុយកូស ៧,៨ មីលីក្រាម / លីត្រ (> ១៤០ មីលីក្រាម / dl) ប៉ុន្តែក្រោម ១១,១ មីលីក្រាម / លីត្រ (> ២០០ មីលីក្រាម / dl) អនុញ្ញាតឱ្យអ្នកធ្វើរោគវិនិច្ឆ័យជំងឺទឹកនោមផ្អែមដែល ត្រូវតែបញ្ជាក់ដោយការសិក្សាជាបន្តបន្ទាប់។
ដូច្នេះទឹកនោមផ្អែមអាចត្រូវបានគេធ្វើរោគវិនិច្ឆ័យឃើញថាមានការកើនឡើងនូវជាតិគ្លុយកូសដែលមានល្បឿនលឿន> ៧,០ មីល្លីលីត្រ / អិល (> ១២៦ មីលីក្រាម / ឌីអិល) និងក្នុងឈាមទាំងមូល> ៦,១ មីល្លីលីត្រ / អិល (> ១១០ មីលីក្រាម / dl) ។
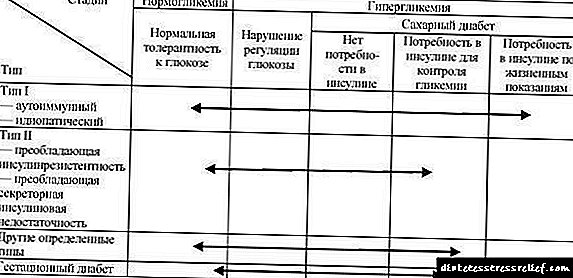
ចំណាត់ថ្នាក់ជំងឺទឹកនោមផ្អែម រួមជាមួយលក្ខណៈវិនិច្ឆ័យរោគវិនិច្ឆ័យថ្មីសម្រាប់ជំងឺទឹកនោមផ្អែមអ្នកជំនាញអង្គការសុខភាពពិភពលោកបានស្នើឱ្យមានការធ្វើចំណាត់ថ្នាក់ថ្មីនៃជំងឺទឹកនោមផ្អែម (តារាង ៣៣.២) ។
តារាង ៣៣.២ ។ ការធ្វើចំណាត់ថ្នាក់អ៊ីស្តូទិកនៃជម្ងឺគ្លីសេរីន (អង្គការសុខភាពពិភពលោកឆ្នាំ ១៩៩៩)
2. ជំងឺទឹកនោមផ្អែមប្រភេទទី ២ (ពីវ៉ារ្យ៉ង់ធន់នឹងអាំងស៊ុយលីនទូទៅជាមួយនឹងកង្វះអាំងស៊ុយលីនទាក់ទងទៅនឹងវ៉ារ្យង់ដែលមានកង្វះអាត្រាអាំងស៊ុយលីនដែលមានឬគ្មានភាពធន់ទ្រាំអាំងស៊ុយលីន)
3. លក្ខណៈបច្ចេកទេសទឹកនោមផ្អែមផ្សេងទៀត
ជំងឺទឹកនោមផ្អែមពេលមានគភ៌
សម្គាល់ៈទម្រង់នៃការចុះខ្សោយនៃកាយវិការនៃការអត់ធ្មត់គ្លុយកូសនិងជំងឺទឹកនោមផ្អែមពេលមានផ្ទៃពោះត្រូវបានរាប់បញ្ចូល។
វាត្រូវបានគេស្នើសុំមិនឱ្យប្រើពាក្យទឹកនោមផ្អែម“ អាំងស៊ុយលីនពឹងផ្អែក” និង“ មិនមែនអាំងស៊ុយលីនពឹងផ្អែក” ហើយទុកតែឈ្មោះ“ ជំងឺទឹកនោមផ្អែមប្រភេទទី ១ និងទី ២” ។ នេះគឺដោយសារតែការបង្ករោគនៃទម្រង់ទាំងនេះហើយមិនគិតពីការព្យាបាលដែលកំពុងបន្ត។ លើសពីនេះទៀតលទ្ធភាពនៃការផ្លាស់ប្តូរទម្រង់ឯករាជ្យអាំងស៊ុយលីនដើម្បីបញ្ចប់ការពឹងផ្អែកលើវាអាចកើតឡើងនៅដំណាក់កាលផ្សេងៗគ្នានៃជីវិតរបស់អ្នកជំងឺ (តារាង ៣៣.៣) ។
តារាង ៣៣.៣ ។ បញ្ហារោគស្ត្រី៖ ប្រភេទសរីរវិទ្យានិងដំណាក់កាលព្យាបាល (WHO, ១៩៩៩)
ជំងឺទឹកនោមផ្អែមប្រភេទទី ១ និងទី ២ ដែលច្រើនជាង ៩០% នៃករណីជំងឺទឹកនោមផ្អែមទាំងអស់។
ជំងឺទឹកនោមផ្អែមប្រភេទទី ១ រួមមានភាពមិនប្រក្រតីនៃការរំលាយអាហារកាបូអ៊ីដ្រាតដែលទាក់ទងនឹងការបំផ្លាញកោសិកាβ-កោសិកាកូនកោះលំពែងចំពោះបុគ្គលដែលមានហ្សែនកំណត់និងប្រឆាំងនឹងផ្ទៃខាងក្រោយនៃជំងឺប្រព័ន្ធភាពស៊ាំ។
អ្នកជំងឺត្រូវបានសម្គាល់ដោយអាយុរហូតដល់ 30 ឆ្នាំកង្វះអាំងស៊ុយលីនដាច់ខាតទំនោរទៅនឹង ketoacidosis និងតម្រូវការក្នុងការគ្រប់គ្រងអាំងស៊ុយលីនដែលមិនធម្មតា។
ក្នុងករណីដែលការបំផ្លាញនិងថយចុះនៃចំនួនកោសិកាខបណ្តាលមកពីដំណើរការប្រព័ន្ធភាពស៊ាំឬប្រព័ន្ធភាពស៊ាំជំងឺទឹកនោមផ្អែមត្រូវបានគេចាត់ទុកថាជាប្រព័ន្ធភាពស៊ាំ។ ជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ត្រូវបានសម្គាល់ដោយវត្តមាននៃប្រព័ន្ធអូតូអ៊ុយមីនផ្សេងៗ។
ធាតុផ្សំទៅនឹងវាត្រូវបានផ្សំជាមួយហ្សែននៃ HLA ស្មុគស្មាញ DR3, DR4 ឬ DR3 / DR4 និងវត្ថុដែលមាននៅក្នុង HLA DQ ។ វាត្រូវបានសង្កត់ធ្ងន់ថាជំងឺទឹកនោមផ្អែមប្រភេទទី ១ (អូតូអ៊ុយមីន) អាចឆ្លងកាត់ដំណាក់កាលអភិវឌ្ឍន៍ពីជម្ងឺក្រិនថ្លើមដោយមិនចាំបាច់ប្រើការគ្រប់គ្រងអាំងស៊ុយលីនដើម្បីបញ្ចប់ការបំផ្លាញកោសិកាខ។ ការកាត់បន្ថយឬការបាត់ខ្លួនពេញលេញនៃកោសិកាខនាំឱ្យមានការពឹងផ្អែកអាំងស៊ុយលីនពេញលេញដោយគ្មានអ្នកជំងឺវិវត្តទៅជាទំនោរទៅនឹង ketoacidosis, សន្លប់។ ប្រសិនបើរោគសាស្ត្រនិងរោគវិទ្យាមិនត្រូវបានគេដឹងបន្ទាប់មកករណីនៃជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ត្រូវបានគេហៅថាជំងឺទឹកនោមផ្អែម "idiopathic" ។
ជំងឺទឹកនោមផ្អែមប្រភេទទី ២ រួមមានភាពមិនប្រក្រតីនៃការរំលាយអាហារកាបូអ៊ីដ្រាតដែលត្រូវបានអមដោយភាពខុសប្លែកគ្នារវាងភាពធ្ងន់ធ្ងរនៃភាពធន់នឹងអាំងស៊ុយលីននិងពិការភាពក្នុងការសំងាត់អាំងស៊ុយលីន។ តាមក្បួនមួយនៅក្នុងជំងឺទឹកនោមផ្អែមប្រភេទទី ២ កត្តាទាំងពីរនេះពាក់ព័ន្ធនឹងរោគសាស្ត្រនៃជំងឺនេះចំពោះអ្នកជំងឺម្នាក់ៗពួកគេត្រូវបានកំណត់ក្នុងសមាមាត្រខុសគ្នា។
ជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ជាធម្មតាត្រូវបានរកឃើញបន្ទាប់ពី ៤០ ឆ្នាំ។ ញឹកញាប់ជាងនេះទៅទៀតជំងឺនេះវិវត្តយឺត ៗ បន្តិចម្តង ៗ ដោយមិនមានជំងឺទឹកនោមផ្អែម ketoacidosis ។ ការព្យាបាលតាមក្បួនមិនតម្រូវឱ្យមានការគ្រប់គ្រងអាំងស៊ុយលីនជាបន្ទាន់ដើម្បីសង្គ្រោះជីវិតទេ។ ក្នុងការវិវត្តនៃជំងឺទឹកនោមផ្អែមប្រភេទទី ២ (ប្រហែលជា ៨៥% នៃករណីទាំងអស់នៃជំងឺទឹកនោមផ្អែម) កត្តាហ្សែន (គ្រួសារ) មានសារៈសំខាន់ណាស់។
ញឹកញាប់ជាងនេះមរតកត្រូវបានគេចាត់ទុកថាជាប៉ូលីហ្គិច។ អត្រានៃជំងឺទឹកនោមផ្អែមចំពោះអ្នកជំងឺដែលមានទំងន់កើនឡើងមានការកើនឡើងទៅតាមអាយុហើយចំពោះបុគ្គលដែលមានអាយុលើសពី ៥០ ឆ្នាំឈានដល់ ១០០% ។
អ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ច្រើនតែត្រូវបានព្យាបាលដោយអាំងស៊ុយលីនសម្រាប់ការឡើងកម្តៅខ្លាំងប៉ុន្តែជាមួយនឹងការដក ketoacidosis ដោយអាំងស៊ុយលីនដោយឯកឯងមិនកើតឡើងទេ។
រោគសញ្ញាមេតាប៉ូលីស នៅក្នុងលោកុប្បត្តិនៃជំងឺទឹកនោមផ្អែមប្រភេទទី ២ តួនាទីបង្កហេតុសំខាន់ត្រូវបានលេងដោយការធាត់ជាពិសេសនៃប្រភេទពោះ។
ជំងឺទឹកនោមផ្អែមប្រភេទនេះត្រូវបានផ្សារភ្ជាប់ជាមួយនឹងជំងឺ hyperinsulinemia បង្កើនភាពធន់ទ្រាំអាំងស៊ុយលីនជាលិកាបង្កើនការផលិតគ្លុយកូសថ្លើមនិងការថយចុះកោសិកាខាប់។
ភាពធន់នឹងអាំងស៊ុយលីនមានការវិវត្តនៅក្នុងជាលិកាអាំងស៊ុយលីនដែលរួមមានសាច់ដុំគ្រោងឆ្អឹងជាលិកា adipose និងថ្លើម។ ទំនាក់ទំនងរវាងកម្រិតអាំងស៊ុយលីននិងការធាត់ត្រូវបានគេស្គាល់យ៉ាងច្បាស់។
នៅក្រោមលក្ខខណ្ឌនៃ hyperinsulinism ក្នុងការធាត់ការកើនឡើងកម្រិតឈាមរបស់ somatostatin, corticotropin, អាស៊ីតខ្លាញ់ដោយឥតគិតថ្លៃអាស៊ីតអ៊ុយរិកនិងកត្តាប្រឆាំងផ្សេងទៀតត្រូវបានរកឃើញដែលនៅលើដៃម្ខាងប៉ះពាល់ដល់កម្រិតជាតិគ្លុយកូសនិងអាំងស៊ុយលីននៅក្នុងប្លាស្មាឈាមហើយម្យ៉ាងវិញទៀតការបង្កើតអារម្មណ៍“ សរីរវិទ្យា” មួយ ភាពអត់ឃ្លាន។ នេះនាំឱ្យមានភាពលេចធ្លោនៃ lipogenesis លើ lipolysis ។ ភាពធន់នឹងអាំងស៊ុយលីនជាលិកាក្នុងការធាត់ត្រូវបានយកឈ្នះដោយការកើនឡើងកម្រិតអាំងស៊ុយលីនប្លាស្មា។
មិនមានសារធាតុអាហារទឹកនោមផ្អែមជាក់លាក់នោះទេប៉ុន្តែការកើនឡើងនៃការញ៉ាំខ្លាញ់និងការទទួលទានជាតិសរសៃមិនគ្រប់គ្រាន់ជួយធ្វើឱ្យថយចុះនូវភាពប្រែប្រួលអាំងស៊ុយលីន។
ការថយចុះទំងន់រាងកាយពី ៥-១០% ទោះបីធាត់នៅតែបន្តកើតមានក៏ដោយក៏នាំអោយមានការកែតំរូវនៃភាពខ្វះខាតនៃការទទួលការថយចុះកំហាប់អាំងស៊ុយលីនក្នុងប្លាស្មាការថយចុះកំរិតគ្លីសេមីលី lipoproteins atherogenic និងធ្វើអោយប្រសើរឡើងនូវស្ថានភាពទូទៅរបស់អ្នកជំងឺ។
ការវិវឌ្ឍន៍នៃជំងឺទឹកនោមផ្អែមចំពោះអ្នកជំងឺធាត់មួយចំនួនដំណើរការជាមួយនឹងការកើនឡើងនៃកង្វះអាំងស៊ុយលីនពីកម្រិតណាទៅជាដាច់ខាត។ ដូច្នេះការធាត់លើសទម្ងន់គឺជាកត្តាហានិភ័យមួយក្នុងការវិវត្តទៅជាជំងឺទឹកនោមផ្អែមហើយម្យ៉ាងវិញទៀតការបង្ហាញឱ្យឃើញមុនរបស់វា។ ជំងឺទឹកនោមផ្អែមប្រភេទទី ២ គឺជាជំងឺបង្កជំងឺតំណពូជ។
របាយការណ៍ឆ្នាំ ១៩៩៩ របស់អង្គការសុខភាពពិភពលោកបានណែនាំគំនិតនៃរោគសញ្ញាមេតាប៉ូលីសដែលជាកត្តាសំខាន់នៃផលវិបាកនៃសរសៃឈាម។
ទោះបីជាកង្វះនៃនិយមន័យដែលបានព្រមព្រៀងសម្រាប់រោគសញ្ញាមេតាប៉ូលីសក៏ដោយគំនិតរបស់វារួមបញ្ចូលនូវសមាសធាតុពីរឬច្រើនដូចខាងក្រោម៖
- កង្វះការរំលាយអាហារគ្លុយកូសឬវត្តមាននៃជំងឺទឹកនោមផ្អែម, lipoprotein ដង់ស៊ីតេទាប (អិល។ អិល។ អិល។ ) ,
ការប្រើប្រាស់វិធានការរបបអាហារយ៉ាងតឹងរឹងក្នុងគោលបំណងកាត់បន្ថយទំងន់រាងកាយចំពោះអ្នកជំងឺធាត់ការប្រឈមនឹងកត្តាហានិភ័យនៃរោគសញ្ញាមេតាប៉ូលីសច្រើនតែនាំឱ្យមានភាពធម្មតាឬការកាត់បន្ថយគ្លីសេម៉ានិងការថយចុះភាពញឹកញាប់នៃផលវិបាក។
ផលវិបាកនៃជំងឺទឹកនោមផ្អែម ចំនួននៃអ្នកជំងឺ (ប្រហែល ៥%) មានភាពស្មុគស្មាញខ្ពស់ចំពោះផលវិបាកដោយមិនគិតពីកំរិតនៃសំណងសម្រាប់ការរំលាយអាហារកាបូអ៊ីដ្រាត; នៅក្នុងផ្នែកផ្សេងទៀតនៃអ្នកជំងឺ (២០-២៥%) ផលវិបាកគឺកម្រត្រូវបានគេសង្កេតឃើញដោយសារតែការបង្ហាញហ្សែនទាប។
ចំពោះអ្នកជំងឺភាគច្រើន (៧០-៧៥%) កម្រិតនៃការកំណត់ហ្សែនអាចប្រែប្រួលហើយវាគឺនៅក្នុងអ្នកជំងឺទាំងនេះថាការរក្សាសំណងល្អសម្រាប់ការរំលាយអាហារកាបូអ៊ីដ្រាតមានឥទ្ធិពលរារាំងដល់ដំណើរការនៃជំងឺប្រព័ន្ធសរសៃឈាមបេះដូងនិងជំងឺសរសៃប្រសាទ។
ជំងឺទឹកនោមផ្អែម angiopathy (ម៉ាក្រូ - និង microangiopathy) និងជំងឺសរសៃប្រសាទគឺជារោគសញ្ញាធ្ងន់ធ្ងរបំផុតនៃជំងឺទឹកនោមផ្អែមដោយមិនគិតពីប្រភេទរបស់វា។ ក្នុងការវិវឌ្ឍន៍នៃជម្ងឺទាំងនេះពួកគេភ្ជាប់សារៈសំខាន់យ៉ាងខ្លាំងចំពោះគ្លីកូលប្រូតេអ៊ីន (ការផ្សារភ្ជាប់របស់ពួកគេទៅនឹងម៉ូលេគុលគ្លុយកូសដែលជាលទ្ធផលនៃអង់ស៊ីមមិនមានហើយនៅដំណាក់កាលចុងក្រោយប្រតិកម្មគីមីដែលមិនអាចត្រឡប់វិញបាននៃការផ្លាស់ប្តូរមុខងារកោសិកានៅក្នុងជាលិកាដែលមិនមានអាំងស៊ុយលីន) និងការផ្លាស់ប្តូរលក្ខណៈពិសេសនៃឈាម។
គ្លីសេរីនប្រូតេអ៊ីនអេម៉ូក្លូប៊ីននាំឱ្យមានការរំខានដល់ការដឹកជញ្ជូនឧស្ម័ន។ លើសពីនេះទៀតមានការធ្វើឱ្យក្រាស់នៃភ្នាសនៃបន្ទប់ក្រោមដីដោយសារតែការរំលោភលើរចនាសម្ព័ន្ធនៃប្រូតេអ៊ីនភ្នាស។ ចំពោះអ្នកជំងឺទឹកនោមផ្អែមដំណើរការនៃការបង្កើនការបញ្ចូលគ្លុយកូសទៅក្នុងប្រូតេអ៊ីននៃសេរ៉ូមឈាម lipoproteins សរសៃប្រសាទគ្រឿងកុំព្យូទ័រនិងរចនាសម្ព័ន្ធជាលិកាភ្ជាប់ត្រូវបានរកឃើញ។
កម្រិតនៃគ្លីកូសគឺសមាមាត្រដោយផ្ទាល់ទៅនឹងការប្រមូលផ្តុំគ្លុយកូស។ ការកំណត់អេម៉ូក្លូប៊ីនគ្លីកូឡាក់ប៊ីន (HbA1b, HbA1c) ជាភាគរយនៃមាតិកាអេម៉ូក្លូប៊ីនសរុបបានក្លាយជាវិធីសាស្ត្រស្តង់ដារសម្រាប់វាយតម្លៃស្ថានភាពនៃសំណងនៃការរំលាយអាហារកាបូអ៊ីដ្រាតចំពោះអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែម។ ជាមួយនឹងជំងឺអ៊ីដ្រូសែនថេរនិងខ្ពស់ខ្លាំងរហូតដល់ទៅ ១៥-២០% នៃអេម៉ូក្លូប៊ីនទាំងអស់អាចឆ្លងកាត់គ្លីកូល។ ប្រសិនបើមាតិកានៃ HbA1 លើសពី 10% បន្ទាប់មកការវិវត្តនៃជំងឺទឹកនោមផ្អែមគឺជាការសន្និដ្ឋានមុន។
ទទួលខុសត្រូវចំពោះការវិវឌ្ឍន៍នៃជម្ងឺខួរក្បាលនិងជំងឺសរសៃប្រសាទក៏ត្រូវបានគេចាត់ទុកថាទទួលយកជាតិគ្លុយកូសច្រើនពេកចូលទៅក្នុងកោសិកាជាលិកាអាំងស៊ុយលីនឯករាជ្យ។ នេះនាំឱ្យមានការប្រមូលផ្តុំនៅក្នុងពួកគេនៃជាតិអាល់កុល sorbitol ដែលផ្លាស់ប្តូរសម្ពាធ osmotic នៅក្នុងកោសិកាហើយដោយហេតុនេះរួមចំណែកដល់ការវិវត្តនៃការហើមនិងមុខងារខ្សោយ។ ការប្រមូលផ្តុំបញ្ចូលគ្នានៃ sorbitol កើតឡើងនៅក្នុងជាលិកានៃប្រព័ន្ធសរសៃប្រសាទរីទីណាកែវថតនិងនៅតាមជញ្ជាំងនាវាធំ ៗ ។
យន្តការបង្ករោគនៃការបង្កើតមីក្រូធូមីនៅក្នុងទឹកនោមផ្អែមគឺជាជំងឺដែលទាក់ទងទៅនឹងជំងឺសសៃឈាមក្នុងខួរក្បាលការធ្វើឱ្យឈាមមានអតិសុខុមប្រាណកើនឡើងការប្រមូលផ្តុំផ្លាកែត, សរសៃឈាមអេកូ ២ បានថយចុះការសំយោគក្រពេញប្រូស្តាតនិងសកម្មភាពសរសៃឈាម។
អ្នកជំងឺទឹកនោមផ្អែមភាគច្រើនវិវត្តទៅជាជំងឺសរសៃប្រសាទ។ វារួមបញ្ចូលទាំងជំងឺទឹកនោមផ្អែម glomerulosclerosis, nephroangiosclerosis, pyelonephritis ជាដើមមីក្រូ - និង macroangiopathy ក៏ជះឥទ្ធិពលដល់ការវិវត្តនៃផលវិបាកទាំងនេះដែរ។ ក្នុងរយៈពេលប៉ុន្មានឆ្នាំថ្មីៗនេះទំនាក់ទំនងច្បាស់លាស់ត្រូវបានបង្ហាញរវាងវត្តមាននៃប្រូតេអ៊ីននៅក្នុងទឹកនោមនិងវាសនាចុងក្រោយនៃតម្រងនោមចំពោះអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែម។
វាជាការសំខាន់ដើម្បីរកឱ្យឃើញ microalbuminuria ដោយមិនរាប់បញ្ចូលជំងឺដែលទាក់ទងគ្នា។ កម្រិតនៃការបញ្ចេញអាល់ប៊ុមប៊ីនលើសពី 20 μg / នាទីគឺជាសញ្ញាធ្វើរោគវិនិច្ឆ័យនៃអតិសុខុមប្រាណដែលមានសមាមាត្រនៃកម្រិតអាល់ប៊ុយនិងកម្រិតឌីហ្សីននីនលើសពី 3 អនុញ្ញាតឱ្យអ្នកព្យាករណ៍ពីកម្រិតនៃការបញ្ចេញនៅពេលយប់ដែលអាចទុកចិត្តបានច្រើនជាង 30 μg / នាទី។
ការផ្លាស់ប្តូរពីចុងទាបត្រូវបានសម្គាល់នៅក្នុងរោគសញ្ញានៃជំងឺទឹកនោមផ្អែម។ ការដាច់សរសៃឈាមខួរក្បាលនៅចុងខាងក្រោមត្រូវបានអនុវត្តចំពោះអ្នកជំងឺដែលមានជំងឺទឹកនោមផ្អែម ១៥ ដងច្រើនជាងប្រជាជន។
អត្រានៃជំងឺទឹកនោមផ្អែមទាក់ទងនឹងអាយុ, រយៈពេលនៃជំងឺ, គ្លីសេម៉ា, ជក់បារី, ភាពធ្ងន់ធ្ងរនៃជំងឺលើសឈាមនៅសរសៃឈាម។ រោគសញ្ញាជំងឺទឹកនោមផ្អែមទាក់ទងនឹងជំងឺទឹកនោមផ្អែមមិនទាក់ទងនឹងជំងឺទឹកនោមផ្អែមច្រើនដូចជាជំងឺ polyneuropathy, ការក្រិនសរសៃឈាមតូចតាចនៃកប៉ាល់ធំនិងមធ្យមនៃចុងទាបបំផុត (macroangiopathy) ឬជាមួយនឹងការរួមបញ្ចូលគ្នានៃកត្តាទាំងនេះ។
ការពន្យារពេលយូរនៃជំងឺទឹកនោមផ្អែមកាន់តែអាក្រក់ទៅ ៗ ទៅនឹងជំងឺឆ្លងដែលនាំឱ្យមានការថយចុះនៃភាពស៊ាំការកើតឡើងនៃដំណើរការឆ្លងនិងរលាកនិងភាពរ៉ាំរ៉ៃរបស់ពួកគេ។
គួរកត់សម្គាល់ថាវេជ្ជបណ្ឌិតជាច្រើននៃជំងឺទឹកនោមផ្អែមប្រភេទទី 2 យល់ឃើញថាជាជំងឺនៃដំណើរការស្រាល។ ការិយាល័យអឺរ៉ុបនៃសហព័ន្ធអ្នកទឹកនោមផ្អែមអន្តរជាតិនិងការិយាល័យអឺរ៉ុបរបស់យូអេសប៊ីនៅឆ្នាំ ១៩៩៨ បានស្នើនូវលក្ខណៈវិនិច្ឆ័យថ្មីសម្រាប់ការទូទាត់សំណងសម្រាប់ការរំលាយអាហារនិងហានិភ័យនៃផលវិបាកចំពោះអ្នកជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ដែលត្រូវបានបង្ហាញនៅក្នុងតារាង។ ៣៣.៤ ។
តារាង ៣៣.៤ ។ លក្ខណៈវិនិច្ឆ័យសំណង ជំងឺទឹកនោមផ្អែម ប្រភេទទី ២
គ្លុយកូសប្លាស្មាឈាម
នៅលើពោះទទេ / មុនពេលញ៉ាំអាហារ mmol / L (mg / dL) 6.1 (> 110)> 7.0 (> 126)
Etiology នៃជំងឺនេះ ជំងឺទឹកនោមផ្អែមប្រភេទទី ១ គឺជាជំងឺតំណពូជប៉ុន្តែការកំណត់ហ្សែនកំណត់ការវិវត្តរបស់វាត្រឹមមួយភាគបី។ ប្រូបាប៊ីលីតេនៃរោគសាស្ត្រចំពោះកុមារដែលមានម្តាយដែលមានជំងឺទឹកនោមផ្អែមនឹងមិនលើសពី 1-2% ឪពុកដែលឈឺ - ពី 3 ទៅ 6% បងប្អូនបង្កើត - ប្រហែល 6% ។
ស្នាមដំបៅមួយឬច្រើននៃដំបៅលំពែងដែលរួមបញ្ចូលអង្គបដិប្រាណទៅនឹងកូនកោះឡូដ្រានអាចត្រូវបានគេរកឃើញនៅក្នុង ៨៥-៩០% នៃអ្នកជំងឺ៖
អង្គបដិប្រាណទៅនឹង glutamate decarboxylase (GAD), អង់ទីករទៅនឹង tyrosine phosphatase (អាយ។ អេ។ អាយ .២ និងអាយ។ អាយ។ ២) ។ ក្នុងករណីនេះសារៈសំខាន់សំខាន់ក្នុងការបំផ្លាញកោសិកាបេតាត្រូវបានផ្តល់ឱ្យកត្តានៃភាពស៊ាំកោសិកា។ ជំងឺទឹកនោមផ្អែមប្រភេទ ១ ច្រើនតែមានទំនាក់ទំនងជាមួយ HLA ដូចជា៖ DQA និង DQB ។
ជារឿយៗរោគសាស្ត្រប្រភេទនេះត្រូវបានផ្សំជាមួយនឹងជំងឺ endocrine អូតូអ៊ុយមីនផ្សេងទៀតឧទាហរណ៍ជំងឺ Addison ជំងឺក្រពេញទីរ៉ូអ៊ីត។ អក្ខរកម្មមិនមែន endocrine ក៏មានតួនាទីសំខាន់ផងដែរ៖
vitiligo រោគសាស្ត្រនៃជំងឺរលាកសន្លាក់ alopecia ជំងឺរបស់ Crohn ។ រោគសាស្ត្រនៃជំងឺទឹកនោមផ្អែម
ចាប់ពីការចាប់ផ្តើមនៃជំងឺនិងរោគសញ្ញាគ្លីនិកដំបូងរបស់វារហូតដល់ការវិវត្តនៃ ketoacidosis ឬសន្លប់ ketoacidotic មិនលើសពីពីរបីសប្តាហ៍អាចឆ្លងកាត់បាន។
ក្នុងករណីផ្សេងទៀតកម្រមានណាស់ចំពោះអ្នកជំងឺដែលមានអាយុលើសពី ៤០ ឆ្នាំជំងឺនេះអាចធ្វើទៅបានដោយសម្ងាត់ (ជំងឺទឹកនោមផ្អែមជំងឺទឹកនោមផ្អែមដែលនៅសេសសល់) ។
លើសពីនេះទៅទៀតនៅក្នុងស្ថានភាពនេះវេជ្ជបណ្ឌិតបានធ្វើរោគវិនិច្ឆ័យជំងឺទឹកនោមផ្អែមប្រភេទទី ២ និងបានផ្តល់អនុសាសន៍ដល់អ្នកជំងឺរបស់ពួកគេដែលក្នុងគោលបំណងដើម្បីទូទាត់សងសម្រាប់កង្វះអាំងស៊ុយលីនជាមួយ sulfonylureas ។
ទោះជាយ៉ាងណាក៏ដោយយូរ ៗ ទៅរោគសញ្ញានៃកង្វះអ័រម៉ូនដាច់ខាតចាប់ផ្តើមលេចឡើង:
ketonuria សម្រកទម្ងន់ hyperglycemia ជាក់ស្តែងប្រឆាំងនឹងផ្ទៃខាងក្រោយនៃការប្រើប្រាស់គ្រាប់ជាប្រចាំដើម្បីកាត់បន្ថយជាតិស្ករក្នុងឈាម។ រោគសាស្ត្រនៃជំងឺទឹកនោមផ្អែមប្រភេទទី ១ គឺផ្អែកលើកង្វះអ័រម៉ូនដាច់ខាត។ ដោយសារតែភាពមិនអាចទៅរួចនៃការទទួលទានជាតិស្ករនៅក្នុងជាលិកាដែលពឹងផ្អែកលើអាំងស៊ុយលីន (សាច់ដុំនិងខ្លាញ់) កង្វះថាមពលមានការរីកចម្រើនហើយជាលទ្ធផល lipolysis និង proteolysis កាន់តែខ្លាំង។ ដំណើរការស្រដៀងគ្នាបណ្តាលឱ្យបាត់បង់ទំងន់។
ជាមួយនឹងការកើនឡើង glycemia, hyperosmolarity កើតឡើង, អមដោយ diuresis osmotic និងការខះជាតិទឹក។ ជាមួយនឹងកង្វះថាមពលនិងអរម៉ូនអាំងស៊ុយលីនរារាំងការសំងាត់របស់គ្លូហ្គោន, អរម៉ូនអរម៉ូននិងអរម៉ូនលូតលាស់។
ទោះបីជាមានការកើនឡើងគ្លីសេមៀក៏ដោយក៏ gluconeogenesis ត្រូវបានរំញោច។ ការបង្កើនល្បឿននៃការបញ្ចេញជាតិខ្លាញ់នៅក្នុងជាលិកាខ្លាញ់ធ្វើឱ្យបរិមាណអាស៊ីដខ្លាញ់កើនឡើងគួរឱ្យកត់សម្គាល់។
ប្រសិនបើមានកង្វះអាំងស៊ុយលីនបន្ទាប់មកសមត្ថភាពនៃការបញ្ចេញជាតិខ្លាញ់របស់ថ្លើមត្រូវបានបង្ក្រាបហើយអាស៊ីតខ្លាញ់សេរីត្រូវបានចូលរួមយ៉ាងសកម្មនៅក្នុង ketogenesis ។ ការប្រមូលផ្តុំនៃ ketones បណ្តាលឱ្យមានការវិវត្តនៃជំងឺទឹកនោមផ្អែម ketosis និងផលវិបាករបស់វា - ketoacidosis ទឹកនោមផ្អែម។
ប្រឆាំងនឹងផ្ទៃខាងក្រោយនៃការកើនឡើងជាលំដាប់នៃការខះជាតិទឹកនិងទឹកអាស៊ីតសន្លប់អាចវិវត្ត។
វាប្រសិនបើមិនមានការព្យាបាល (ការព្យាបាលដោយអាំងស៊ុយលីនគ្រប់គ្រាន់និងការខះជាតិទឹក) ស្ទើរតែ ១០០ ភាគរយនៃករណីទាំងអស់នឹងបណ្តាលឱ្យស្លាប់។
រោគសញ្ញានៃជំងឺទឹកនោមផ្អែមប្រភេទទី ១ រោគសាស្ត្រប្រភេទនេះកម្រមានណាស់ - មិនលើសពី ១,៥-២% នៃករណីទាំងអស់នៃជំងឺ។ ហានិភ័យនៃការកើតឡើងក្នុងមួយជីវិតនឹងមាន ០,៤% ។ ជារឿយៗមនុស្សម្នាក់ត្រូវបានគេធ្វើរោគវិនិច្ឆ័យថាមានជំងឺទឹកនោមផ្អែមបែបនេះនៅអាយុពី ១០ ទៅ ១៣ ឆ្នាំ។ ភាគច្រើននៃការបង្ហាញនៃរោគសាស្ត្រកើតឡើងរហូតដល់ 40 ឆ្នាំ។
ប្រសិនបើករណីមានលក្ខណៈធម្មតាជាពិសេសចំពោះកុមារនិងយុវវ័យបន្ទាប់មកជំងឺនេះនឹងបង្ហាញខ្លួនវាថាជារោគសញ្ញារោគសញ្ញារស់រវើក។ វាអាចវិវឌ្ឍន៍ក្នុងរយៈពេលពីរបីខែឬច្រើនសប្តាហ៍។ ជំងឺឆ្លងនិងជំងឺផ្សេងៗទៀតអាចបង្កឱ្យមានជំងឺទឹកនោមផ្អែម។
រោគសញ្ញានឹងក្លាយជាលក្ខណៈនៃជំងឺទឹកនោមផ្អែមគ្រប់ប្រភេទ៖
polyuria រមាស់នៃស្បែក, polydipsia ។ សញ្ញាទាំងនេះត្រូវបានប្រកាសជាពិសេសជាមួយនឹងជំងឺប្រភេទទី ១ ។ ពេលថ្ងៃអ្នកជំងឺអាចផឹកនិងបញ្ចេញជាតិទឹកបានយ៉ាងហោចណាស់ ៥-១០ លីត្រ។
ជាក់លាក់សម្រាប់ជម្ងឺប្រភេទនេះនឹងជាការសម្រកទម្ងន់យ៉ាងខ្លាំងដែលក្នុងរយៈពេល ១-២ ខែអាចឡើងដល់ ១៥ គីឡូក្រាម។ លើសពីនេះទៀតអ្នកជំងឺនឹងទទួលរងពី៖
ខ្សោយសាច់ដុំ ងងុយគេង ការថយចុះការអនុវត្ត។
ក្នុងករណីខ្លះសញ្ញាដំបូងនៃជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ចំពោះអ្នកជំងឺកុមារនឹងក្លាយជាការថយចុះស្មារតី។ វាអាចត្រូវបានគេនិយាយយ៉ាងច្បាស់ថាប្រឆាំងនឹងផ្ទៃខាងក្រោយនៃរោគសាស្ត្រដែលមិនសមហេតុផល (វះកាត់ឬឆ្លង) កុមារអាចធ្លាក់ខ្លួនសន្លប់។
វាកម្រណាស់ដែលអ្នកជំងឺដែលមានអាយុលើសពី ៣៥ ឆ្នាំទទួលរងនូវជំងឺទឹកនោមផ្អែម (មានជំងឺទឹកនោមផ្អែមអូតូអ៊ុយមីន) ជំងឺនេះប្រហែលជាមិនមានអារម្មណ៍ភ្លឺស្វាងទេហើយវាត្រូវបានគេធ្វើរោគវិនិច្ឆ័យឃើញដោយចៃដន្យអំឡុងពេលធ្វើតេស្តជាតិស្ករក្នុងឈាម។
មនុស្សម្នាក់នឹងមិនស្រកទំងន់ប៉ូលីយូរីនិងប៉ូលីស្ទីននឹងមានកំរិតមធ្យម។
ដំបូងគ្រូពេទ្យអាចធ្វើរោគវិនិច្ឆ័យជំងឺទឹកនោមផ្អែមប្រភេទ ២ ហើយចាប់ផ្តើមព្យាបាលដោយថ្នាំដើម្បីកាត់បន្ថយជាតិស្ករក្នុងគ្រាប់។ នេះនឹងបន្ទាប់ពីការធានានូវសំណងដែលអាចទទួលយកបានសម្រាប់ជំងឺនេះ។ ទោះជាយ៉ាងណាក៏ដោយបន្ទាប់ពីពីរបីឆ្នាំជាធម្មតាបន្ទាប់ពី 1 ឆ្នាំអ្នកជំងឺនឹងមានសញ្ញាដែលបណ្តាលមកពីការកើនឡើងនៃកង្វះអាំងស៊ុយលីនសរុប:
ស្រកទម្ងន់ភ្លាមៗ ketosis ketoacidosis អសមត្ថភាពក្នុងការរក្សាកម្រិតជាតិស្ករក្នុងកំរិតដែលត្រូវការ។ លក្ខណៈវិនិច្ឆ័យសម្រាប់ការធ្វើរោគវិនិច្ឆ័យជំងឺទឹកនោមផ្អែម ដោយសារប្រភេទទី ១ នៃជំងឺនេះត្រូវបានសម្គាល់ដោយរោគសញ្ញារស់រវើកហើយជារោគសាស្ត្រដ៏កម្រការសិក្សាដើម្បីពិនិត្យរកកម្រិតជាតិស្ករក្នុងឈាមមិនត្រូវបានអនុវត្តទេ។ លទ្ធភាពនៃការវិវត្តទៅជាជំងឺទឹកនោមផ្អែមប្រភេទ ១ ក្នុងសាច់ញាតិជិតឆ្ងាយគឺតិចតួចដែលរួមជាមួយនឹងកង្វះវិធីសាស្ត្រមានប្រសិទ្ធភាពសម្រាប់ការធ្វើរោគវិនិច្ឆ័យបឋមនៃជំងឺនេះកំណត់ភាពមិនសមស្របនៃការសិក្សាហ្មត់ចត់នៃសញ្ញាសម្គាល់ភាពស៊ាំនៃរោគសាស្ត្រនៅក្នុងពួកគេ។
ការរកឃើញនៃជំងឺក្នុងករណីភាគច្រើននឹងផ្អែកលើការរចនានៃការលើសជាតិគ្លុយកូសក្នុងឈាមចំពោះអ្នកជំងឺទាំងនោះដែលមានរោគសញ្ញានៃកង្វះអាំងស៊ុយលីនដាច់ខាត។
ការធ្វើតេស្តផ្ទាល់មាត់ដើម្បីរកឱ្យឃើញជំងឺនេះគឺកម្រមានណាស់។
មិនមែនកន្លែងចុងក្រោយទេគឺការធ្វើរោគវិនិច្ឆ័យឌីផេរ៉ង់ស្យែល។ វាចាំបាច់ក្នុងការបញ្ជាក់ពីការធ្វើរោគវិនិច្ឆ័យក្នុងករណីសង្ស័យដូចជាការរកឃើញគ្លីសេម៉ាក្នុងកម្រិតមធ្យមក្នុងករណីដែលមិនមានសញ្ញាច្បាស់លាស់និងរស់រវើកនៃជំងឺទឹកនោមផ្អែមប្រភេទទី 1 ជាពិសេសជាមួយនឹងការបង្ហាញនៅវ័យក្មេង។
គោលដៅនៃការធ្វើរោគវិនិច្ឆ័យបែបនេះអាចធ្វើឱ្យមានភាពខុសគ្នាពីជំងឺទឹកនោមផ្អែមប្រភេទដទៃទៀត។ ដើម្បីធ្វើដូចនេះអនុវត្តវិធីសាស្រ្តក្នុងការកំណត់កម្រិតនៃ C-peptide basal និង 2 ម៉ោងបន្ទាប់ពីញ៉ាំ។
លក្ខណៈវិនិច្ឆ័យសម្រាប់តម្លៃរោគវិនិច្ឆ័យដោយប្រយោលក្នុងករណីមិនច្បាស់គឺជាការកំណត់ភាពសម្គាល់នៃភាពស៊ាំនៃជំងឺទឹកនោមផ្អែមប្រភេទទី ១៖
អង្គបដិប្រាណទៅនឹងកោះតូចៗនៃលំពែង glutamate decarboxylase (GAD65), tyrosine phosphatase (IA-2 និង IA-2P) ។ របបព្យាបាល ការព្យាបាលជំងឺទឹកនោមផ្អែមប្រភេទណាមួយគឺផ្អែកលើគោលការណ៍គ្រឹះ ៣៖
ការបញ្ចុះជាតិស្ករក្នុងឈាម (ក្នុងករណីរបស់យើងការព្យាបាលដោយអាំងស៊ុយលីន) អាហាររបបអាហារ ការអប់រំអ្នកជំងឺ។ ការព្យាបាលជាមួយអាំងស៊ុយលីនសម្រាប់រោគវិទ្យាប្រភេទ ១ គឺមានលក្ខណៈជំនួស។ គោលបំណងរបស់វាគឺដើម្បីធ្វើត្រាប់តាមការសម្ងាត់នៃអាំងស៊ុយលីនធម្មជាតិដើម្បីទទួលបានលក្ខណៈវិនិច្ឆ័យសំណងដែលត្រូវបានទទួលយក។ ការព្យាបាលអាំងស៊ុយលីនដែលពឹងផ្អែកខ្លាំងនឹងប្រហាក់ប្រហែលនឹងការផលិតសរីរវិទ្យានៃអរម៉ូន។
តម្រូវការប្រចាំថ្ងៃសម្រាប់អរម៉ូននឹងត្រូវគ្នាទៅនឹងកម្រិតនៃការសម្ងាត់មូលដ្ឋានរបស់វា។ ការចាក់ថ្នាំ 2 ដងនៃរយៈពេលជាមធ្យមនៃការប៉ះពាល់ឬការចាក់ 1 ដងនៃអាំងស៊ុយលីន Glargin វែងអាចផ្តល់ឱ្យរាងកាយនូវអាំងស៊ុយលីន។
បរិមាណសរុបនៃអរម៉ូន basal មិនគួរលើសពីពាក់កណ្តាលនៃតម្រូវការប្រចាំថ្ងៃសម្រាប់ថ្នាំនោះទេ។
សារធាតុបំប៉ន (សារធាតុបំប៉ន) អាថ៌កំបាំងនៃអាំងស៊ុយលីននឹងត្រូវបានជំនួសដោយការចាក់បញ្ចូលអរម៉ូនមនុស្សជាមួយនឹងរយៈពេលខ្លីឬខ្លីបំផុតនៃការប៉ះពាល់មុនពេលទទួលទានអាហារ។ ក្នុងករណីនេះកិតើត្រូវបានគណនាដោយផ្អែកលើលក្ខណៈវិនិច្ឆ័យដូចខាងក្រោមៈ
បរិមាណកាបូអ៊ីដ្រាតដែលត្រូវបានគេសន្មត់ថាត្រូវទទួលទានក្នុងពេលទទួលទានអាហារ កំរិតជាតិស្ករក្នុងឈាមដែលអាចរកបានបានកំនត់មុនពេលចាក់អាំងស៊ុយលីននីមួយៗ (វាស់ដោយប្រើជាតិស្ករ) ។ ភ្លាមៗបន្ទាប់ពីការបង្ហាញនៃជំងឺទឹកនោមផ្អែមប្រភេទទី 1 និងភ្លាមៗនៅពេលដែលការព្យាបាលរបស់វាបានចាប់ផ្តើមអស់រយៈពេលជាយូរមកហើយតម្រូវការសម្រាប់ការរៀបចំអាំងស៊ុយលីនអាចមានទំហំតូចហើយនឹងមានតិចជាង 0,3-0,4 U / គីឡូក្រាម។ រយៈពេលនេះត្រូវបានគេហៅថា“ ក្រេបទឹកឃ្មុំ” ឬដំណាក់កាលនៃការលើកលែងទោសជាប់លាប់។
បន្ទាប់ពីដំណាក់កាលនៃការហៀរសំបោរនិង ketoacidosis ដែលក្នុងនោះការផលិតអាំងស៊ុយលីនត្រូវបានបង្ក្រាបដោយកោសិកាបេតិកភណ្ឌដែលនៅរស់រានមានជីវិតមុខងារអ័រម៉ូននិងការរំលាយអាហារត្រូវបានផ្តល់សំណងដោយការចាក់អាំងស៊ុយលីន។ ថ្នាំស្តារមុខងាររបស់កោសិកាលំពែងដែលបន្ទាប់មកប្រើអាំងស៊ុយលីនតិចបំផុត។
រយៈពេលនេះអាចមានរយៈពេលពីពីរបីសប្តាហ៍ទៅច្រើនឆ្នាំ។ ទោះយ៉ាងណាក៏ដោយនៅទីបំផុតជាលទ្ធផលនៃការបំផ្លាញដោយស្វ័យប្រវត្តិនៃសំណល់បេតា - កោសិកាដំណាក់កាលនៃការបញ្ចប់ត្រូវបានបញ្ចប់ហើយការព្យាបាលធ្ងន់ធ្ងរត្រូវបានទាមទារ។
ជំងឺទឹកនោមផ្អែមដែលមិនមែនជាអាំងស៊ុយលីនពឹងផ្អែកលើប្រភេទ (ប្រភេទ ២) រោគសាស្ត្រប្រភេទនេះវិវឌ្ឍន៍នៅពេលជាលិការាងកាយមិនអាចស្រូបយកជាតិស្ករបានគ្រប់គ្រាន់ឬធ្វើវាក្នុងបរិមាណមិនពេញលេញ។ បញ្ហាស្រដៀងគ្នានេះមានឈ្មោះមួយទៀត - ភាពមិនគ្រប់គ្រាន់នៃការធ្វើនំបន្ថែម។ លក្ខណៈពិសេសនៃបាតុភូតនេះអាចខុសគ្នា៖
ការផ្លាស់ប្តូររចនាសម្ព័ន្ធអាំងស៊ុយលីនជាមួយនឹងការវិវត្តនៃភាពធាត់លើសទម្ងន់របៀបរស់នៅមិនសូវស្រួលការកើនឡើងសម្ពាធឈាមក្នុងវ័យចំណាស់និងពេលមានញៀន។ ដំណើរការខុសប្រក្រតីនៅក្នុងមុខងាររបស់អ្នកទទួលអាំងស៊ុយលីនដោយសារតែការបំពានចំនួនឬរចនាសម្ព័ន្ធរបស់ពួកគេ ផលិតកម្មស្ករមិនគ្រប់គ្រាន់ដោយជាលិការថ្លើម រោគសាស្ត្រដែលក្នុងនោះការបញ្ជូនកម្លាំងទៅកោសិកាសរីរាង្គពីកោសិកាអាំងស៊ុយលីនគឺពិបាក។ ផ្លាស់ប្តូរការសំងាត់អាំងស៊ុយលីននៅក្នុងលំពែង។ ចំណាត់ថ្នាក់ជំងឺ ដោយផ្អែកលើភាពធ្ងន់ធ្ងរនៃជំងឺទឹកនោមផ្អែមប្រភេទទី ២ នឹងត្រូវបែងចែកជាៈ
កំរិតស្រាល។ វាត្រូវបានកំណត់ដោយសមត្ថភាពក្នុងការទូទាត់សងសម្រាប់កង្វះអាំងស៊ុយលីនដែលជាប្រធានបទនៃការប្រើប្រាស់ថ្នាំនិងរបបអាហារដែលអាចកាត់បន្ថយជាតិស្ករក្នុងឈាមក្នុងរយៈពេលខ្លី។ សញ្ញាបត្រមធ្យម។ អ្នកអាចទូទាត់សងសម្រាប់ការផ្លាស់ប្តូរមេតាប៉ូលីសដែលបានផ្តល់ថាយ៉ាងហោចណាស់ថ្នាំ 2-3 ត្រូវបានប្រើដើម្បីកាត់បន្ថយជាតិគ្លុយកូស។ នៅដំណាក់កាលនេះការបរាជ័យក្នុងការរំលាយអាហារនឹងត្រូវបានផ្សំជាមួយនឹងជំងឺសរសៃប្រសាទ។ ដំណាក់កាលធ្ងន់ធ្ងរ។ ដើម្បីធ្វើឱ្យស្ថានភាពធម្មតាមានលក្ខណៈធម្មតាតម្រូវឱ្យប្រើមធ្យោបាយជាច្រើននៃការថយចុះជាតិគ្លុយកូសនិងចាក់អាំងស៊ុយលីន។ អ្នកជំងឺនៅដំណាក់កាលនេះជារឿយៗទទួលរងពីផលវិបាក។ តើជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ជាអ្វី? រូបភាពគ្លីនិកបុរាណនៃជំងឺទឹកនោមផ្អែមនឹងមានពីរដំណាក់កាល៖
ដំណាក់កាលរហ័ស។ ការបញ្ចេញអាំងស៊ុយលីនភ្លាមៗដើម្បីឆ្លើយតបទៅនឹងគ្លុយកូស។ ដំណាក់កាលយឺត។ ការបញ្ចេញអាំងស៊ុយលីនដើម្បីកាត់បន្ថយជាតិស្ករក្នុងឈាមដែលនៅសេសសល់គឺយឺត។ វាចាប់ផ្តើមដំណើរការភ្លាមៗបន្ទាប់ពីដំណាក់កាលលឿនប៉ុន្តែទទួលរងនូវស្ថេរភាពមិនគ្រប់គ្រាន់នៃកាបូអ៊ីដ្រាត។ ប្រសិនបើមានរោគសាស្ត្រនៃកោសិកាបេតាដែលក្លាយទៅជាផលប៉ះពាល់មិនអំណោយផលទៅនឹងអរម៉ូននៃលំពែងអតុល្យភាពនៃបរិមាណកាបូអ៊ីដ្រាតនៅក្នុងឈាមមានការរីកចម្រើនបន្តិចម្តង ៗ ។ នៅក្នុងជំងឺទឹកនោមផ្អែមប្រភេទទី ២ ដំណាក់កាលលឿនគឺអវត្តមានហើយដំណាក់កាលយឺតមានលើស។ ការផលិតអាំងស៊ុយលីនគឺមិនសំខាន់ហើយសម្រាប់ហេតុផលនេះវាមិនអាចធ្វើឱ្យមានស្ថេរភាពដំណើរការបានទេ។
រូបភាពជាក់ស្តែងមួយនៃរោគសាស្ត្រវិវត្តបន្ទាប់ពីជម្ងឺខាន់ស្លាជាប់លាប់អស់រយៈពេលជាច្រើនឆ្នាំ។ ជាតិស្ករក្នុងឈាមច្រើនពេកជះឥទ្ធិពលអវិជ្ជមានដល់កោសិកាបេតា។ នេះក្លាយជាហេតុផលសម្រាប់ការថយចុះនិងការពាក់របស់ពួកគេដែលបង្កឱ្យមានការថយចុះផលិតកម្មអាំងស៊ុយលីន។
គ្លីនិកកង្វះអាំងស៊ុយលីននឹងត្រូវបានបង្ហាញដោយការផ្លាស់ប្តូរទំងន់និងការបង្កើត ketoacidosis ។ លើសពីនេះទៀតរោគសញ្ញានៃជំងឺទឹកនោមផ្អែមប្រភេទនេះនឹងមានៈ
polydipsia និង polyuria ។ រោគសញ្ញាមេតាប៉ូលីសវិវឌ្ឍន៍ដោយសារតែជំងឺលើសឈាមដែលបង្កឱ្យមានការកើនឡើងនៃសម្ពាធឈាម osmotic ។ ដើម្បីធ្វើឱ្យដំណើរការធម្មតារាងកាយចាប់ផ្តើមដកទឹកនិងអេឡិចត្រូលីតយ៉ាងសកម្ម។ រមាស់នៃស្បែក។ ការរមាស់ស្បែកដោយសារតែការកើនឡើងយ៉ាងខ្លាំងនៃអ៊ុយនិងកេតនៅក្នុងឈាម។ លើសទម្ងន់។ ភាពធន់នឹងអាំងស៊ុយលីននឹងបង្កឱ្យមានផលវិបាកជាច្រើនទាំងបឋមនិងមធ្យម។ ដូច្នេះក្រុមវេជ្ជបណ្ឌិតដំបូងរួមមាន: hyperglycemia ការថយចុះនៃការផលិតគ្លីកូហ្សែនគ្លូកូហ្សីការទប់ស្កាត់ប្រតិកម្មរបស់រាងកាយ។
ក្រុមទី ២ នៃភាពស្មុគស្មាញគួរតែរួមមានៈការរំញោចការបញ្ចេញជាតិខ្លាញ់និងប្រូតេអ៊ីនសម្រាប់បំលែងទៅជាកាបូអ៊ីដ្រាតការហាមឃាត់ការផលិតអាស៊ីតខ្លាញ់និងប្រូតេអ៊ីនការថយចុះការអត់ធ្មត់ចំពោះកាបូអ៊ីដ្រាតដែលបណ្តាលឱ្យថយចុះការសំងាត់អរម៉ូនរបស់លំពែង។
ជំងឺទឹកនោមផ្អែមប្រភេទទី ២ គឺជារឿងធម្មតា។ បើនិយាយអោយចំទៅសូចនាករពិតនៃអត្រាប្រេវ៉ាឡង់នៃជំងឺនេះអាចលើសពីកំរិតជាផ្លូវការ 2-3 ដង។
លើសពីនេះទៅទៀតអ្នកជំងឺស្វែងរកជំនួយផ្នែកវេជ្ជសាស្ត្រតែបន្ទាប់ពីការចាប់ផ្តើមនៃផលវិបាកធ្ងន់ធ្ងរនិងគ្រោះថ្នាក់។ ចំពោះហេតុផលនេះអ្នកជំនាញខាង endocrinologist ទទូចថាវាជាការសំខាន់ដែលមិនត្រូវភ្លេចអំពីការពិនិត្យសុខភាពជាប្រចាំ។ ពួកគេនឹងជួយកំណត់បញ្ហាឱ្យបានឆាប់តាមដែលអាចធ្វើទៅបានហើយចាប់ផ្តើមការព្យាបាលយ៉ាងឆាប់រហ័ស។
មើលវីដេអូ: គរយលដងអព ជងទកនមផអម Diaetes Mellitus non insunlin depandent type II #នទអបរសខភព (ខែវិច្ឆិកា 2024).
VIDEO

 ជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ធ្វើឱ្យខ្លួនវាមានអារម្មណ៍នៅពេលដំណើរការអូតូអ៊ុយមីនបំផ្លាញកោសិកាបេតាលំពែង។ លើសពីនេះទៅទៀតអាំងតង់ស៊ីតេនិងល្បឿននៃដំណើរការរោគសាស្ត្រតែងតែប្រែប្រួល។ ភាគច្រើនជាញឹកញាប់នៅក្នុងវិធីបុរាណនៃជំងឺចំពោះកុមារនិងមនុស្សវ័យក្មេងកោសិកាត្រូវបានបំផ្លាញយ៉ាងឆាប់រហ័សហើយជំងឺទឹកនោមផ្អែមបង្ហាញយ៉ាងឆាប់រហ័ស។
ជំងឺទឹកនោមផ្អែមប្រភេទទី ១ ធ្វើឱ្យខ្លួនវាមានអារម្មណ៍នៅពេលដំណើរការអូតូអ៊ុយមីនបំផ្លាញកោសិកាបេតាលំពែង។ លើសពីនេះទៅទៀតអាំងតង់ស៊ីតេនិងល្បឿននៃដំណើរការរោគសាស្ត្រតែងតែប្រែប្រួល។ ភាគច្រើនជាញឹកញាប់នៅក្នុងវិធីបុរាណនៃជំងឺចំពោះកុមារនិងមនុស្សវ័យក្មេងកោសិកាត្រូវបានបំផ្លាញយ៉ាងឆាប់រហ័សហើយជំងឺទឹកនោមផ្អែមបង្ហាញយ៉ាងឆាប់រហ័ស។ នៅពេលចាប់ផ្តើមដំបូងគាត់អាចត្រូវបានរំខានដោយការកើនឡើងនៃចំណង់អាហារមិនសមហេតុផលដែលត្រូវបានជំនួសដោយជំងឺសរសៃប្រសាទនៅពេលដែល ketoacidosis កើនឡើង។ អ្នកជំងឺនឹងជួបប្រទះនូវក្លិនអាសេតូនដែលមានក្លិនពីមាត់ធ្មេញ (អាចមានក្លិនផ្លែឈើ) ចង្អោរនិងរលាកស្រោមខួរ - ឈឺពោះការខ្សោះជាតិទឹកធ្ងន់ធ្ងរដែលអាចបណ្តាលឱ្យសន្លប់។
នៅពេលចាប់ផ្តើមដំបូងគាត់អាចត្រូវបានរំខានដោយការកើនឡើងនៃចំណង់អាហារមិនសមហេតុផលដែលត្រូវបានជំនួសដោយជំងឺសរសៃប្រសាទនៅពេលដែល ketoacidosis កើនឡើង។ អ្នកជំងឺនឹងជួបប្រទះនូវក្លិនអាសេតូនដែលមានក្លិនពីមាត់ធ្មេញ (អាចមានក្លិនផ្លែឈើ) ចង្អោរនិងរលាកស្រោមខួរ - ឈឺពោះការខ្សោះជាតិទឹកធ្ងន់ធ្ងរដែលអាចបណ្តាលឱ្យសន្លប់។ នៅពេលដែលមានមុខងារទទួលអរម៉ូនអាំងស៊ុយលីនមិនគ្រប់គ្រាន់ឬយន្ដការក្រោយទទួលនោះ hyperinsulinemia មានការរីកចម្រើន។ ជាមួយនឹងកម្រិតអាំងស៊ុយលីនខ្ពស់នៅក្នុងឈាមរាងកាយចាប់ផ្តើមយន្តការនៃសំណងរបស់វាដែលមានគោលបំណងធ្វើឱ្យមានស្ថេរភាពតុល្យភាពអ័រម៉ូន។ រោគសញ្ញាលក្ខណៈនេះអាចត្រូវបានគេសង្កេតឃើញសូម្បីតែនៅដំណាក់កាលដំបូងនៃជំងឺនេះ។
នៅពេលដែលមានមុខងារទទួលអរម៉ូនអាំងស៊ុយលីនមិនគ្រប់គ្រាន់ឬយន្ដការក្រោយទទួលនោះ hyperinsulinemia មានការរីកចម្រើន។ ជាមួយនឹងកម្រិតអាំងស៊ុយលីនខ្ពស់នៅក្នុងឈាមរាងកាយចាប់ផ្តើមយន្តការនៃសំណងរបស់វាដែលមានគោលបំណងធ្វើឱ្យមានស្ថេរភាពតុល្យភាពអ័រម៉ូន។ រោគសញ្ញាលក្ខណៈនេះអាចត្រូវបានគេសង្កេតឃើញសូម្បីតែនៅដំណាក់កាលដំបូងនៃជំងឺនេះ។